টাইপ ২ ডায়াবেটিস
| টাইপ ২ ডায়াবেটিস | |
|---|---|
| প্রতিশব্দ | নন-ইনসুলিন ডিপেন্ডেন্ট ডায়াবেটিস মেলাইটাস।(NIDDM),অ্যাডাল্ট অনসেট ডায়াবেটিস। [১] |
 | |
| ডায়াবেটিসের সর্বজনীন নীল বৃত্ত প্রতীক[২] | |
| উচ্চারণ | |
| বিশেষত্ব | এন্ডোক্রাইনোলজি |
| লক্ষণ | অত্যধিক তৃষ্ণা, ঘনঘন প্রস্রাব, ওজন হ্রাস, ক্ষুধাবৃদ্ধি[৩] |
| জটিলতা | হাইপারঅসমোলার হাইপারগ্লাইসেমিক স্টেট, ডায়াবেটিক কিটোঅ্যাসিডোসিস, হৃদরোগ, স্ট্রোক, ডায়াবেটিক রেটিনোপ্যাথি, কিডনি বিকলতা, অঙ্গহানি। [১][৪][৫] |
| রোগের সূত্রপাত | মধ্যবয়সী বা প্রবীণদের। [৬] |
| স্থিতিকাল | দীর্ঘ মেয়াদি। [৬] |
| কারণ | অতিস্থূলতা, পরিশ্রমের অভাব, বংশানুক্রমিক রোগের ইতিহাস।[১][৬] |
| রোগনির্ণয়ের পদ্ধতি | রক্ত পরীক্ষা। [৩] |
| প্রতিরোধ | ওজন স্বভাবিক রাখা , শারীরিক পরিশ্রম, খাদ্যাভ্যাস নিয়ন্ত্রণ। [১] |
| চিকিৎসা | খাদ্যাভ্যাস পরিবর্তন, মেটফরমিন, ইনসুলিন, ব্যারিয়াট্রিক সার্জারি।[১][৭][৮][৯] |
| আরোগ্যসম্ভাবনা | আয়ুষ্কাল প্রায় দশ বছর পর্যন্ত কমতে পারে।[১০] |
| সংঘটনের হার | ৩৯২ মিলিয়ন বা ৩৯ কোটি ২০ লাখ। (২০১৫)[১১] |
ডায়াবেটিস মেলিটাস টাইপ-২ (ইংরেজি: Diabetes mellitus type 2) একটি বিপাকীয় রোগ যা টাইপ ২ ডায়াবেটিস নামেও পরিচিত। রক্তে শর্করার আধিক্য, ইনসুলিনের কর্মক্ষমতা কমে যাওয়া ও শরীরে ইনসুলিনের আপেক্ষিক ঘাটতি প্রভৃতি এই রোগের বৈশিষ্ট্য।[৬] সাধারণ উপসর্গের মধ্যে রয়েছে অত্যধিক তৃষ্ণা (পলিডিপসিয়া), ঘনঘন প্রস্রাব (পলিইউরিয়া) ও ওজন হ্রাস। [৩] এছাড়া ক্ষুধাবৃদ্ধি(মিষ্টি খাবারের প্রতি অত্যধিক আসক্তি) , ক্লান্তি অনুভব ও ক্ষত নিরাময়ে বিলম্ব হওয়াও এর লক্ষণ। [৩] উপসর্গগুলো প্রায়শই ধীরেধীরে প্রকাশ পায়।[৬]
রক্তে অতিরিক্ত শর্করার উপস্থিতি অনেক দীর্ঘস্থায়ী জটিলতার সৃষ্টি করতে পারে যেমন, হৃৎপিণ্ডের রোগ, স্ট্রোক, ডায়াবেটিক রেটিনোপ্যাথি (যা অন্ধত্ব ঘটাতে পারে), কিডনি বিকলতা ও অঙ্গ-প্রত্যঙ্গে রক্ত প্রবাহের স্বল্পতা যা অঙ্গহানির কারণ হতে পারে। [১] সহসা রক্তের শর্করা বৃদ্ধি পেয়ে হাইপার অসমোলার হাইপারগ্লাইসেমিক স্টেট নামক অবস্থার সৃষ্টি করতে পারে। তবে ডায়াবেটিক কিটোঅ্যাসিডোসিস হওয়ার সম্ভাবনা কম। [৪][৫]
প্রাথমিকভাবে টাইপ-২ ডায়াবেটিস হওয়ার কারণ হল অতিস্থূলতা ও শারিরীক পরিশ্রমের অভাব। [১] কিছু কিছু ব্যক্তি বংশীয়ভাবে এই রোগের ঝুঁকিতে থাকে। [৬] মোট ডায়াবেটিস রোগীর প্রায় নব্বই শতাংশই টাইপ-২ ডায়াবেটিস রোগে আক্রান্ত। বাকি দশ শতাংশ প্রাথমিকভাবে টাইপ-১ ডায়াবেটিস ও জেস্টেশনাল বা গর্ভকালীন ডায়াবেটিস রোগে আক্রান্ত। [১] টাইপ-১ ডায়াবেটিসের ক্ষেত্রে অগ্ন্যাশয়ের বিটা কোষ নষ্ট হয়ে যাওয়ায় শরীরের মোট ইনসুলিনের পরিমাণ কমে যায় ফলে শর্করার সাম্যাবস্থা নষ্ট হয়।[১২][১৩] রক্তের শর্করার মাত্রা নির্ণায়ক বিভিন্ন পরীক্ষার মাধ্যমে ডায়াবেটিস রোগ নির্ণয় করা হয়।[৩]
টাইপ-২ ডায়াবেটিস আংশিক প্রতিরোধ যোগ্য। ওজন স্বভাবিক রাখা, নিয়মিত শারীরিক ব্যায়াম ও নিয়ন্ত্রিত খাদ্যাভ্যাসের মাধ্যমে এই রোগ প্রতিরোধ করা সম্ভব। [১] এর প্রাথমিক চিকিৎসা হল ব্যায়াম ও ডায়াবেটিক পথ্য।[১] এভাবে রক্তের শর্করা নিয়ন্ত্রণে আনা সম্ভব না হলে ওষুধের কথা চিন্তা করা হয়। [৭][১৪] কতক ব্যক্তির ক্ষেত্রে ইনসুলিনের প্রয়োজন হয়। [৯] যারা ইনসুলিন নিচ্ছে তাদের ক্ষেত্রে নিয়মিত রক্তের শর্করার মাত্রা পরীক্ষার প্রয়োজন হয় তবে যারা ওষুধ সেবন করে তাদের ক্ষেত্রে এটার প্রয়োজন নাও হতে পারে। [১৫] স্থূলকায় ব্যক্তিদের ক্ষেত্রে ব্যারিয়াট্রিক সার্জারি ডায়াবেটিস নিয়ন্ত্রণে সাহায্য করতে পারে। [৮][১৬]
১৯৬০ সাল হতে স্থূলতার সাথে সমান্তরালভাবে টাইপ-২ ডায়াবেটিস রোগের হার ব্যাপকভাবে বেড়েছে। [১৭] ২০১৫ সাল পর্যন্ত প্রায় ৩৯ কোটি ২০ লাখ ব্যক্তির ডায়াবেটিস শনাক্ত করা হয়েছে। ১৯৮৫ সালে এই সংখ্যা ছিল প্রায় ৩ কোটি।[১১][১৮] সাধারণত এই রোগ মধ্যবয়সী বা বৃদ্ধদের হয়,[৬] যদিও ইদানীং আশংকাজনক হারে তরুণরাও এই রোগে আক্রান্ত হচ্ছে। [১৯][২০] টাইপ-২ ডায়াবেটিস রোগে আক্রান্ত হলে আয়ুষ্কাল দশ বছর পর্যন্ত কমতে পারে।[১০] ডায়াবেটিস ছিল প্রথম বর্ণনাকৃত রোগগুলোর মধ্যে একটা। [২১] এই রোগে ইনসুলিনের গুরুত্ব নির্ধারিত হয় ১৯২০ সালে। [২২]
উপসর্গসমূহ[সম্পাদনা]

ডায়াবেটিসের লক্ষণসমূহ হল পলিইউরিয়া বা ঘনঘন প্রস্রাব, পলিডিপসিয়া বা অত্যধিক পিপাসা, পলিফেজিয়া বা অত্যধিক ক্ষুধা বিশেষত মিষ্টিজাতীয় খাবারের প্রতি আসক্তি বেশি থাকে ও ওজন হ্রাস পাওয়া। [২৩] রোগ নির্ণয়ের সময় অন্যান্য যে উপসর্গ দেখা যায় তা হল চোখে ঝাপসা দেখা, চুলকানি, প্রান্তীয় স্নায়ুরোগ, পুনঃপুন যোনিতে সংক্রমণ ও ক্লান্তি।[১৩] অনেক ব্যক্তির ক্ষেত্রে প্রথম কয়েক বছর কোনো লক্ষণ প্রকাশ পায় না কেবল নিয়মমাফিক পরীক্ষার সময় রোগ ধরা পড়ে।[১৩] টাইপ-২ ডায়াবেটিস রোগে আক্রান্ত কিছু কিছু রোগী হাইপার অসমোলার হাইপারগ্লাইসেমিক স্টেট এ আক্রান্ত হয়। [১৩]
জটিলতাসমূহ[সম্পাদনা]
টাইপ-২ ডায়াবেটিস মূলত একটা দীর্ঘস্থায়ী রোগ যাতে আয়ুষ্কাল প্রায় দশ বছর হ্রাস পায়। [১০] এই জন্য এই রোগের জটিলতাসমূহ আংশিকভাবে দায়ী। হৃৎপিণ্ড ও রক্তনালির রোগ হওয়ার ঝুঁকি দুই থেকে চার গুণ বাড়ে। এর মধ্যে রয়েছে ইস্কিমিক হার্ট ডিজিজ বা হার্ট অ্যাটাক ও স্ট্রোক। নিম্নবাহু বা পায়ের রক্ত প্রবাহ কমে অঙ্গহানি হওয়ার ঝুঁকি ২০ গুণ বাড়ে। এছাড়া হাসপাতালে ভর্তি হওয়ার হারও বাড়ে।[১০] উন্নত বিশ্বে ও ক্রমবর্ধমানভাবে বিশ্বের অন্যত্র আঘাত হীন অন্ধত্ব ও কিডনি বিকলতার অন্যতম বড় কারণ। [২৪] এই রোগের সাথে চিন্তনশক্তি বিলোপ ও স্মৃতিভ্রংশ বা ডিমেনশিয়ার ঝুঁকি রয়েছে। [২৫] অন্যান্য জটিলতার মধ্যে রয়েছে চর্মরোগ, যৌন দুর্বলতা ও ঘনঘন সংক্রমন।[২৩]
কারণ[সম্পাদনা]
টাইপ-২ ডায়াবেটিস হওয়ার পিছনে জীবনধারণ পদ্ধতি ও জিনগত বিষয় উভয়ই দায়ী। [২৪][২৬] এই বিষয়গুলোর কিছু কিছু ব্যক্তি নিয়ন্ত্রণাধীন যেমন খাদ্যাভ্যাস, অতিস্থূলতা। আবার কিছু কিছু বিষয় ব্যক্তি নিয়ন্ত্রণাধীন নয় যেমন বয়স বৃদ্ধি, স্ত্রী লিঙ্গ ও জিনেটিক্স। [১০] নিদ্রাহীনতার সাথে টাইপ-২ ডায়াবেটিসের সম্পর্ক আছে বলে মনে করা হচ্ছে। [২৭] দেহের বিপাক ক্রিয়ার উপর নিদ্রার প্রভাব এক্ষেত্রে ভুমিকা রাখতে পারে বলে মনে করা হয়।[২৭] শিশুর ভ্রুণীয় গঠনের সময় মায়ের পুষ্টির সাথে ডায়াবেটিসের সম্পর্ক নিয়ে গবেষণা চলছে। [২৮] অন্ত্রীয় ব্যাকটেরিয়া Prevotella copri ও Bacteroides vulgatus টাইপ -২ ডায়াবেটিসের সাথে সম্পর্কিত। [২৯]
জীবনধারণ রীতি[সম্পাদনা]
স্থূলতা, ওজনবৃদ্ধি, শারীরিক পরিশ্রমের অভাব, অস্বাস্থ্যকর খাদ্যাভ্যাস, মানসিক চাপ ও নগরায়নের প্রভাব প্রভৃতি বিষয়গুলো টাইপ-২ ডায়াবেটিস হওয়ার জন্য দায়ী। [১০][৩০] চীনা ও জাপানিদের ক্ষেত্রে ৩০%, ইউরোপীয় ও আফ্রিকানদের ক্ষেত্রে ৬০-৮০% এবং পিমা ভারতীয় ও প্রশান্ত মহাসাগরীয় দ্বীপের ১০০% অধিবাসীর ক্ষেত্রে দেহের অতিরিক্ত মেদ এই রোগের সাথে সম্পর্কিত।[১৩] ধূমপান টাইপ-২ ডায়াবেটিসের ঝুঁকি বাড়ায়।[৩১] ডায়াবেটিসের উপর খাদ্যের কিছু প্রভাব আছে যেমন চিনি বা চিনি দিয়ে তৈরী পানীয় অতিরিক্ত খেলে এর ঝুঁকি বাড়ে। [৩২][৩৩] খাবারে কী ধরনের চর্বি রয়েছে তা গুরুত্বপূর্ণ যেমন সম্পৃক্ত চর্বি ও ট্রান্স-ফ্যাটি অ্যাসিড ডায়াবেটিসের ঝুঁকি বাড়াবে অপর দিকে বহু অসম্পৃক্ত চর্বি ও একক অসম্পৃক্ত চর্বি ঝুঁকি কমায়। [২৬] অতিরিক্ত পরিমাণ সাদা ভাত ভক্ষণ ঝুঁকি বাড়ায় বলে মনে করা হচ্ছে। [৩৪] শারীরিক পরিশ্রমের অভাব ৭% ক্ষেত্রে দায়ী।[৩৫]
জিনেটিক্স[সম্পাদনা]
ডায়াবেটিস রোগের পিছনে অসংখ্য জিন দায়ী। প্রত্যেকটা জিনই টাইপ-২ ডায়াবেটিস হওয়ার জন্য কিছু কিছু অবদান রাখে। [১০] অভিন্ন যমজের একজন যদি টাইপ-২ ডায়াবেটিসে আক্রান্ত হয় তাহলে অপরজনেরও ডায়াবেটিসে আক্রান্ত হওয়ার সম্ভাবনা ৯০% এর চেয়েও বেশি। ভিন্ন যমজের ক্ষেত্রে এই সম্ভাবনা ২৫-৫০%। [১৩] ২০১১ সাল পর্যন্ত ৩৬ টিরও বেশি জিন আবিষ্কৃত হয়েছে যা টাইপ-২ ডায়াবেটিসের সাথে সম্পর্কিত। [৩৬] ডায়াবেটিসের সাথে সম্পর্কিত অধিকাংশ জিনই বিটা কোষের কার্যক্রমের সাথে জড়িত।[১৩]
ওষুধ ও রোগের সাথে ডায়াবেটিসের সম্পর্ক[সম্পাদনা]
অনেক ওষুধ ও স্বাস্থ্য সমস্যা রয়েছে যেগুলো ডায়াবেটিস প্রবণতা বৃদ্ধি করে। [৩৭] গুরুত্বপূর্ণ ওষুধগুলো হল গ্লুকোকর্টিকয়েড, থায়াজাইড, বিটা ব্লকার, এটিপিক্যাল অ্যান্টিসাইকোটিক, ফেনিটয়েন। [৩৮] ও স্ট্যাটিন।[৩৯] যারা ইতঃপূর্বে গর্ভকালীন ডায়াবেটিস রোগে আক্রান্ত ছিলেন তাদের টাইপ-২ ডায়াবেটিস হওয়ার ঝুঁকি অনেক বেশি। [২৩] অন্যান্য যে সকল স্বাস্থ্য সমস্যা ডায়াবেটিসের সাথে সম্পর্কিত সেগুলো হল: অ্যাক্রোমেগালি, কুশিং সিনড্রোম, হাইপারথাইরয়ডিজম, ফিয়োক্রোমোসাইটোমা ও কিছু ক্যান্সার যেমন গ্লুকাগোনোমা। [৩৭]টেস্টোস্টেরন হরমোনের ঘাটতি টাইপ-২ ডায়াবেটিসের সাথে সম্পর্কিত। [৪০][৪১]
নিদানতত্ত্ব[সম্পাদনা]

ইনসুলিনের অকার্যকারিতা টাইপ-২ ডায়াবেটিসের অন্যতম প্রধান কারণ। [১৩] ইনসুলিন রিজিস্ট্যান্সের ফলে মাংসপেশি, যকৃৎ, মেদ টিসুসহ আরও অনেক টিসু বা কোষ স্বাভাবিক মাত্রার ইনসুলিনের প্রতি পর্যাপ্ত সাড়া প্রদান করে না। ইনসুলিন রিজিস্ট্যান্স বা অকার্যকারিতায় যেহেতু স্বাভাবিক মাত্রার ইনসুলিনে রক্তের গ্লুকোজ মাত্রা বৃদ্ধি পায় সেহেতু গ্লুকোজ মাত্রা নিয়ন্ত্রণে আনার জন্য অগ্ন্যাশয় থেকে ইনসুলিন ক্ষরণ বাড়ে। [৪২] সংবেদনশীল ব্যক্তিদের ক্ষেত্রে অগ্ন্যাশয়ের বিটা কোষ অতিরিক্ত চাহিদা অনুযায়ী ইনসুলিন ক্ষরণ করতে ব্যর্থ হয় ফলে ক্রমশ ইনসুলিনের ঘাটতি দেখা দেয়। যকৃতে ইনসুলিন সাধারণত গ্লুকোজ নিঃসরণ কমায়। ইনসুলিন রিজিস্ট্যান্স হলে যকৃৎ থেকে বেশি পরিমাণ গ্লুকোজ রক্তে নিঃসৃত হয়।[১০]
রোগনির্ণয়[সম্পাদনা]
টেমপ্লেট:OGTT বিশ্ব স্বাস্থ্য সংস্থার মতে ডায়াবেটিস (টাইপ-১ ও টাইপ-২ উভয়ই) বলা হবে যদি রক্তে শর্করার মাত্রা একবার বাড়ে ও এর লক্ষণ প্রকাশ পায় অথবা দুইবার রক্তের শর্করা বেশি পাওয়া যায়:[৪৩]
- অভুক্ত অবস্থায় রক্তের গ্লুকোজ ≥ ৭.০ mmol/l (১২৬ mg/dl)
- অথবা
- গ্লুকোজ সহনশীলতা পরীক্ষায় মুখে গ্লুকোজ সেবনের দুই ঘণ্টা পর রক্তের গ্লুকোজ ≥ ১১.১ mmol/l (২০০ mg/dl)।
এছাড়াও ডায়াবেটিস বলা যাবে যদি দৈবচয়িত রক্তের গ্লুকোজ ≥১১.১ mmol/l (২০০ mg/dl) হয় এবং সেই সাথে লক্ষণসমূহ উপস্থিত থাকে।[২৩] অথবা গ্লাইকেটেড হিমোগ্লোবিন (HbA1c) ≥৪৮ mmol/mol (≥৬.৫%) থাকে।[১০] ধমনি বা কৈশিক জালিকার রক্তের তুলনায় শিরার রক্তে গ্লুকোজের ঘনত্ব কম। তবে শিরাস্থ রক্তরসের গ্লুকোজ ঘনত্ব রোগ নির্ণয়ের জন্য বেশি নির্ভরযোগ্য। ২০০৯ সালে, আমেরিকান ডায়াবেটিস অ্যাসোসিয়েশন, আন্তর্জাতিক ডায়াবেটিস ফেডারেশন ও ইউরোপিয়ান অ্যাসোসিয়েশন ফর দা স্টাডি অব ডায়াবেটিস এর সমন্বয়ে গঠিত একটি আন্তর্জাতিক বিশেষজ্ঞ দল সুপারিশ করেছে যে HbA1c ≥৪৮ mmol/mol (≥৬.৫%) হলেই ডায়াবেটিস বলা যাবে। [৪৪] আমেরিকান ডায়াবেটিস সমিতি ২০১০ সালে এই সুপারিশ গ্রহণ করে। [৪৫] রক্তের গ্লুকোজ >১১.১mmol/l (>২০০ mg/dl) এর বেশি ও এর সাথে রোগের উপসর্গ না থাকলে পুনরায় পরীক্ষা করা উচিত। [৪৪] ডায়াবেটিস রোগনির্ণয়ে গ্লুকোজ সহনশীলতা পরীক্ষা ও অভুক্ত অবস্থায় রক্তের গ্লুকোজের মধ্যে সমন্বয় করা হয় অথবা HbA1c ও রোগের জটিলতাসমূহ যেমন রেটিনোপ্যাথি আছে কিনা তা দেখা হয়। [১০] HbA1c এর সুবিধা হল অভুক্ত থাকার প্রয়োজন নেই এবং ফলাফল খুবই স্থিতিশীল। গত তিন থেকে চার মাসের গ্লুকোজের গড় মাত্রা সম্বন্ধে ধারণা পাওয়া যায়। তবে অসুবিধা হল পরীক্ষাটি ব্যয়বহুল।[৪৬] HbA1c এর মান রক্তস্বল্পতা ও গর্ভাবস্থায় কম পাওয়া যায়। davi অনুমান করা হয় যে আমেরিকার ডায়াবেটিস রোগীর ২০% তাদের রোগ সম্পর্কে জ্ঞাত নয়।[১০] সুতরাং টাইপ-২ ডায়াবেটিস বলতে ইনসুলিন রিজিস্ট্যান্স ও আপেক্ষিক ইনসুলিন ঘাটতির পরিপ্রেক্ষিতে রক্তে শর্করার মাত্রার আধিক্য বুঝায়। [৪৭] অপরপক্ষে টাইপ-১ ডায়াবেটিসে এর বিপরীত ঘটনা ঘটে। সেখানে অগ্ন্যাশয়ের বিটা কোষ নষ্ট হয়ে যাওয়ায় ইনসুলিনের পরম ঘাটতি ঘটে। আবার জেস্টেশনাল ডায়াবেটিস মেলিটাস বা গর্ভকালীন ডায়াবেটিস বলে আরেক ধরনের রোগ আছে যাতে গর্ভধারণের পূর্বে ডায়াবেটিস না থাকলেও গর্ভধারণের পর রক্তের গ্লুকোজের মাত্রা বৃদ্ধি পায়। [১৩] রোগীর উপসর্গের উপর ভিত্তি করে টাইপ-১ ও টাইপ-২ এর মধ্যে তফাত করা যায়। [৪৪] যদি রোগ নির্ণয় নিয়ে কোনো সন্দেহ থাকে তাহলে অ্যান্টিবডি পরীক্ষা করে টাইপ-১ ও সি-পেপটাইড মাত্রা দেখে টাইপ-২ নিশ্চিত হওয়া যাবে। [৪৮] সি-পেপটাইড মাত্রা টাইপ-২ এর ক্ষেত্রে স্বাভাবিক বা বেশি থাকে কিন্তু টাইপ-১ এর ক্ষেত্রে কম থাকে। [৪৯] রক্ত পরীক্ষার পাশাপাশি মূত্র পরীক্ষাও ডায়াবেটিস রোগ নির্ণয়ে গুরুত্বপূর্ণ ভূমিকা রাখে। রক্তে গ্লুকোজ বেড়ে গেলে প্রস্রাবেও গ্লুকোজ পাওয়া যায় যাকে গ্লাইকোসুরিয়া বলা হয়। মূত্রে অ্যালবুমিন প্রোটিনের উপস্থিতি ডায়াবেটিক নেফ্রোপ্যাথির ইঙ্গিত বহন করে। ইনসুলিনের ঘাটতি হলে রক্তে কিটোন বডির পরিমাণ বাড়ে তাই ডায়াবেটিক রোগীর মূত্রে কিটোন পাওয়া যেতে পারে।
প্রতিরোধ[সম্পাদনা]
যথাযথ পুষ্টি গ্রহণ ও নিয়মিত ব্যায়ামের মাধ্যমে টাইপ-২ ডায়াবেটিস শুরুকে প্রলম্বিত করা বা প্রতিরোধ করা যেতে পারে। [৫০][৫১] জীবনযাপন রীতির ব্যাপক পরিবর্তনের মাধ্যমে ডায়াবেটিসের ঝুঁকি অর্ধেকে নামিয়ে আনা সম্ভব। [২৪][৫২] ব্যায়ামের উপকারিতা ব্যক্তির প্রাথমিক ওজন বা পরবর্তী ওজন হ্রাসের উপর নির্ভর করে না। [৫৩] উচ্চ মাত্রার শারীরিক সক্রিয়তা ডায়াবেটিসের ঝুঁকি প্রায় ২৮% কমাতে সক্ষম। [৫৪] তবে শারীরিক পরিশ্রম না করে শুধু খাদ্যাভ্যাস নিয়ন্ত্রণ করে ডায়াবেটিসের ঝুঁকি কমানোর প্রমাণ সীমিত। [৫৫] সবুজ শাক-সবজি বেশি করে খেলে উপকার পাওয়ার প্রমাণ পাওয়া গিয়েছে। [৫৬] চিনিযুক্ত শরবত বা পানীয় কম পান করলে উপকার পাওয়া যায়। [৩২] যাদের গ্লুকোজ সহনশীলতা কম তাদের কেবল খাদ্যাভ্যাস নিয়ন্ত্রণ ও শারিরীক পরিশ্রমের মাধ্যমে বা এর সাথে মেটফরমিন বা অ্যাকারবোস ওষুধ সহযোগে ডায়াবেটিস হওয়ার ঝুঁকি হ্রাস করা সম্ভব। [২৪][৫৭] জীবন রীতির পরিবর্তন মেটফরমিন সেবনের চেয়ে বেশি কার্যকর। [২৪] ২০১৭ সালের এক পর্যালোচনায় দেখা গেছে, দীর্ঘমেয়াদি জীবন রীতির পরিবর্তন ডায়াবেটিসের ঝুঁকি কমায় প্রায় ২৮%। [৫৮] যদিও দেখা গেছে শরীরে ভিটামিন ডি এর ঘাটতি হলে ডায়াবেটিসের ঝুঁকি বাড়ে, তথাপি ভিটামিন ডি৩ সেবন করে সেই ঘাটতি পূরণ করলেও ঝুঁকি কমে না। [৫৯]
চিকিৎসা[সম্পাদনা]
ডায়াবেটিসের চিকিৎসা ব্যবস্থাপনা কয়েকটি বিষয়কে কেন্দ্র করে গড়ে উঠেছে যেমন, জীবন যাপন রীতির পরিবর্তন, হৃৎপিণ্ড ও রক্তনালির অন্যান্য রোগের ঝুঁকি হ্রাস ও রক্তের গ্লুকোজের মাত্রা স্বাভাবিক রাখা। [২৪] ডায়াবেটিসের ব্যাপারে রোগীদের শিক্ষাদান করা ও নিজে নিজে রক্তের গ্লুকোজ পরীক্ষা করার ব্যাপারে গুরুত্বারোপ করা হয়। [৬০] তবে যারা ঘন ঘন ইনসুলিনের ডোজ নিচ্ছে না তাদের ক্ষেত্রে নিজে নিজে গ্লুকোজ পরীক্ষা করার গুরুত্ব প্রশ্নবিদ্ধ। [২৪][৬১] যারা রক্তের গ্লুকোজ পরীক্ষায় অনাগ্রহী তাদের ক্ষেত্রে মূত্র পরীক্ষা করা যেতে পারে।[৬০] অন্যান্য রোগ যেমন উচ্চ রক্তচাপ, উচ্চ কলেস্টেরল ও মাইক্রোঅ্যালবিউমিনিউরিয়ার চিকিৎসা করলে আয়ুষ্কাল বাড়ে।[২৪] সিস্টোলিক রক্তচাপ ১৪০ mmHg এর নিচে রাখতে পারলে মৃত্যুঝুঁকি কমে ও অপেক্ষাকৃত ভালো ফল পাওয়া যায়।[৬২] আদর্শ রক্তচাপ নিয়ন্ত্রণের তুলনায় কঠোর রক্তচাপ নিয়ন্ত্রণ (<১৩০/৮০ mmHg) স্ট্রোকের ঝুঁকি কিছুটা কমায় তবে সার্বিক মৃত্যুঝুঁকি কমায় না। [৬৩] রক্তের গ্লুকোজের আদর্শ মাত্রা (HbA1c ৭-৭.৯%) নিয়ন্ত্রণের বিপরীতে এর কঠোর নিয়ন্ত্রণ (HbA1c<৬%) মৃত্যুহার কমাতে ভূমিকা রাখে না।[৬৪][৬৫] চিকিৎসার আদর্শ লক্ষ্য হল HbA1c ৭-৮% এর মধ্যে রাখা অথবা অভুক্ত অবস্থায় রক্তের গ্লুকোজ < ৭.২ mmol/L (১৩০ mg/dl) এর মধ্যে রাখা। রোগী ভেদে এই লক্ষ্যমাত্রার হেরফের হয়।[৬৬][৬৭][৬৮] টাইপ-২ ডায়াবেটিসের সকল রোগীকে নিয়মিত চক্ষু পরীক্ষার পরামর্শ দেওয়া হয়। [১৩] মাঢ়ির রোগের চিকিৎসা ও নিয়মিত দাঁতের স্কেলিং করানো উচিত। [৬৯]
জীবনযাপন রীতি[সম্পাদনা]
ডায়াবেটিস চিকিৎসার ভিত্তি হল যথাযথ খাদ্যাভ্যাস ও ব্যায়াম। [২৩] বেশি পরিমাণ ব্যায়াম বেশি উপকার করে [৭০] ব্যায়াম রক্তের গ্লুকোজ নিয়ন্ত্রণে রাখে, শরীরের মেদের পরিমাণ ও রক্তের লিপিড কমায়। [৭১] শারীরিক পরিশ্রম HbA1c নিয়ন্ত্রণে রাখে ও ইনসুলিন সংবেদনশীলতা বাড়ায়।[৭২] ওজন হ্রাস করে এমন একটি ডায়াবেটিক পথ্য খুব গুরুত্বপূর্ণ। [৭৩] রক্তের গ্লুকোজ নিয়ন্ত্রণের ক্ষেত্রে নিম্ন গ্লাইসেমিক ইন্ডেক্স বা কম কার্বোহাইড্রেট সমৃদ্ধ খাবার উপকারী। [৭৪][৭৫] কম ক্যালরি সমৃদ্ধ খাবার গ্রহণ কে উৎসাহিত করা হয় কেননা এমন খাবার ডায়াবেটিস নিয়ন্ত্রণে ভূমিকা রাখে।[৭৬]নিরামিষভোজন ডায়াবেটিস হওয়ার ঝুঁকি কিছুটা কমায় বটে তবে যারা মধ্যম পরিমাণ প্রাণিজ খাদ্য ভক্ষণ করে তাদের তুলনায় খুব বেশি পরিমাণ উপকার প্রদান করে না। [৭৭] দারুচিনি টাইপ-২ ডায়াবেটিস রোগীদের রক্তের গ্লুকোজ কমায় এমন কোনো প্রমাণ পাওয়া যায় নি।[৭৮] যারা মৃদু ডায়াবেটিসে আক্রান্ত তাদের জীবনযাপন রীতির পরিবর্তন করার ছয় সপ্তাহের মধ্যেও রক্তের গ্লুকোজ মাত্রা নিয়ন্ত্রণে না এলে ওষুধের কথা বিবেচনা করতে হবে।[২৩]
ঔষধ[সম্পাদনা]

বিবিধ প্রকারের ডায়াবেটিসের ওষুধ রয়েছে তন্মধ্যে মেটফরমিন হল প্রথম বাছাই। মেটফরমিন সেবনে ডায়াবেটিস রোগীর মৃত্যুহার হ্রাসের কিছু প্রমাণ মিলেছে। [৭][২৪][৭৯][৮০] যাদের বৃক্ক ও যকৃৎ রোগে ক্ষতিগ্রস্ত তাদের মেটফরমিন সেবন করা উচিত নয়।[২৩] তিন মাস মেটফরমিন সেবনের পরও ডায়াবেটিস নিয়ন্ত্রণে না এলে দ্বিতীয় কোনো মুখে সেবনীয় ওষুধ বা ইনসুলিন দেওয়া যেতে পারে। [৬৭] অন্যান্য প্রকারের মধ্যে রয়েছে সালফোনিলইউরিয়া, থায়াজোলিডিনডায়োন, ডাইপেপটিডিল পেপটিডেজ-৪ ইনহিবিটর, SGLT-২ ইনহিবিটর ও গ্লুকাগন-সদৃশ পেপটাইড-১ অ্যানালগ ইত্যাদি। [৬৭] কার্যকারিতার দিক থেকে এই ওষুধ গুলোর মধ্যে পার্থক্য খুব কম।[৬৭] ২০১৮ সালের প্রতিবেদন অনুযায়ী সোডিয়াম গ্লুকোজ সহপরিবাহক-2 অন্যান্য ওষুধের তুলনায় ভালো বলে প্রতীয়মান। [৮১] থায়াজোলিডিনডায়োনসমূহের অন্তর্ভুক্ত ওষুধ হল পায়োগ্লিটাজন ও রসিগ্লিটাজন। রসিগ্লিটাজন রক্তের শর্করা কমালেও দীর্ঘমেয়াদে ভালো ফলদায়ক নয়। [৮২] উপরন্তু এটা হার্ট অ্যাটাকের ঝুঁকি বাড়ায় তাই ২০১০ সালে বাজার থেকে তুলে নেওয়া হয়। [৮৩] অ্যানজিওটেনসিন কনভার্টিং এনজাইম ইনহিবিটর যেমন এনালাপ্রিল, ক্যাপটোপ্রিল প্রভৃতি ওষুধ ডায়াবেটিস ও কিডনি রোগীদের জন্য উপকারী। [৮৪][৮৫] ২০১৬ সালের একটি প্রতিবেদনে সিস্টোলিক রক্তচাপ ১৪০-১৫০ এর মধ্যে থাকলেই চিকিৎসা করার কথা বলা হয়েছে। [৮৬] নিয়ন্ত্রিত জীবন যাপন ও মুখে সেবনীয় ঔষধেও ডায়াবেটিস নিয়ন্ত্রণে না এলে ইনসুলিন নেওয়া যেতে পারে। [৮৭] অন্তঃসত্ত্বা অবস্থায় ইনসুলিন প্রধান ওষুধ হিসেবে ব্যবহৃত হয়।[২৩]ভিটামিন ডি টাইপ-২ ডায়াবেটিসের ক্ষেত্রে ইনসুলিন রিজিস্ট্যান্স কমাতে ভুমিকা রাখে। [৮৮]
শল্যচিকিৎসা[সম্পাদনা]
স্থূলকায় ব্যক্তিদের [[ব্যারিয়াট্রিক সার্জারি| ওজন হ্রাসের শল্যচিকিৎসার মাধ্যমে ডায়াবেটিস নিয়ন্ত্রণে আনা সম্ভব। [৮৯] অস্ত্রোপচারের পর অনেকেই অল্প বা কোনো ওষুধ ছাড়াই রক্তের গ্লুকোজ মাত্রা নিয়ন্ত্রণে রাখতে পারে [৯০] এবং মৃত্যুহার কমে। [৯১] অস্ত্রোপচারের সময় মৃত্যুহার ১ শতাংশেরও কম। [৯২] দেহ ভর সূচক কত হলে শল্যচিকিৎসা যথোপযুক্ত হবে তার সুস্পষ্ট মানদণ্ড নেই।[৯১] তবে যারা সকল উপায় অবলম্বন করার পরেও তাদের দৈহিক ওজন ও রক্তের গ্লুকোজ নিয়ন্ত্রণে আনতে পারছে না তাদের ক্ষেত্রে শল্যচিকিৎসা একটি ভালো উপায় হতে পারে। [৯৩][৯৪]
রোগের বিস্তার[সম্পাদনা]
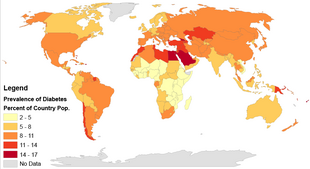
২০১৫ সাল পর্যন্ত সারা বিশ্বে প্রায় ৩৯ কোটি ২০ লাখ ব্যক্তি টাইপ-২ ডায়াবেটিসে আক্রান্ত যা সর্বমোট ডায়াবেটিস রোগীর ৯০ শতাংশ।[১০][১১] এই সংখ্যা বিশ্বের মোট জনগোষ্ঠীর ৬ শতাংশের সমান।[১১] উন্নত ও উন্নয়নশীল বিশ্ব উভয় জায়গাতেই ডায়াবেটিস রোগের প্রাদুর্ভাব প্রায় সমান। [১০] তবে অনুন্নত বিশ্বে এই রোগীর সংখ্যা কম।[১৩] নারীজাতি ও কিছু নৃগোষ্ঠী [১০][৯৫] যেমন দক্ষিণ এশীয়, প্রশান্ত মহাসাগরীয় দ্বীপবাসী, ল্যাটিনো ও আমেরিকার আদিবাসী গোষ্ঠী অধিকতর ঝুঁকিতে রয়েছে।[২৩] কিছু নৃগোষ্ঠীর পশ্চিমা জীবনরীতিতে অভ্যস্ত হয়ে পড়ার কারণে এমনটা হতে পারে। [৯৬] ঐতিহ্যগতভাবে টাইপ-২ ডায়াবেটিসকে প্রাপ্তবয়স্কদের রোগ বলে মনে করা হলেও বর্তমান সময়ে শিশুদের মাঝেও স্থূলতা ও টাইপ-২ ডায়াবেটিসের হার সমান্তরালভাবে বেড়ে চলেছে। [১০] মার্কিনযুক্তরাষ্ট্রের তরুণদের মধ্যে টাইপ-১ এর মতো টাইপ-২ ডায়াবেটিসও সমানভাবে পাওয়া যাচ্ছে। [১৩] ১৯৮৫ সালে সারা বিশ্বে ডায়াবেটিস রোগীর সংখ্যা ছিল প্রায় ৩ কোটি যা বৃদ্ধি পেয়ে ১৯৯৫ সালে ১৩ কোটি ৫০ লাখ ও ২০০৫ সালে ২১ কোটি ৭০ লাখ হয়।[১৮] সারা বিশ্বে প্রবীণ ব্যক্তির সংখ্যা বৃদ্ধি পাওয়া, শারীরিক পরিশ্রমের অভাব ও স্থূলতার হার বৃদ্ধি পাওয়া এর অন্যতম প্রধান কারণ বলে মনে করা হচ্ছে। [১৮] ২০০০ সাল পর্যন্ত যে পাঁচটা দেশ ডায়াবেটিস রোগীর জন্য শীর্ষস্থানে ছিল তা হল ভারত ( ৩ কোটি ১৭ লাখ), চীন ( ২ কোটি ৮ লাখ), যুক্তরাষ্ট্র ( ১ কোটি ৭৭ লাখ), ইন্দোনেশিয়া ( ৮৪ লাখ) ও জাপান (৬৮ লাখ)। [৯৭] বিশ্ব স্বাস্থ্য সংস্থা ইতোমধ্যে ডায়াবেটিসকে বৈশ্বিক মহামারী হিসেবে স্বীকৃতি দিয়েছে। [১]
ইতিহাস[সম্পাদনা]
রোগ ইতিহাসের একদম শুরুর দিকে যে কতক রোগের বর্ণনা পাওয়া যায় ডায়াবেটিস তার মধ্যে অন্যতম। [২১] আনুমানিক ১৫০০ খ্রিস্ট পূর্বাব্দে প্রাচীন মিশরীয় লিপিতে অত্যধিক মূত্র নির্গমন বলে এর উল্লেখ পাওয়া যায়। [৯৮] প্রথম বর্ণিত রোগীটি টাইপ-১ ডায়াবেটিস বলে মনে করা হয়। [৯৮] প্রায় একই সময়ে প্রাচীন ভারতীয় আয়ুর্বেদ চিকিৎসকগণ রোগটির অস্তিত্ব খুঁজে পান এবং এই রোগীর মূত্র পিপড়াদের আকৃষ্ট করত দেখে তারা এই রোগের নাম দিয়েছিলেন মধুমেহ। সংস্কৃত ভাষায় মধু মানে শর্করা আর মেহ দ্বারা মূত্র বুঝায়। [৯৮] গ্রিক চিকিৎসক অ্যাপোলোনিয়াস অব মেমফিস খ্রিস্টপূর্ব ২৩০ সালে প্রথমবারের মতো ডায়াবেটিস শব্দটি ব্যবহার করেন। [৯৮] রোমান সাম্রাজ্যের সময় রোগটি বিরল ছিল। বিখ্যাত গ্রিক চিকিৎসক গেইলেন মন্তব্য করেন যে তিনি তার পেশাগত জীবনে মাত্র দুজন ডায়াবেটিস রোগী দেখেছেন।[৯৮] ৪০০-৫০০ খ্রিষ্টাব্দের মধ্যে টাইপ-১ ও টাইপ-২ ডায়াবেটিসকে দুটি আলাদা রোগ হিসেবে সর্বপ্রথম শনাক্ত করেছিলেন দুই প্রাচীন ভারতীয় আয়ুর্বেদ চিকিৎসক সুশ্রুত ও চরক যথাক্রমে তাদের সুশ্রুত সংহিতা ও চরক সংহিতা নামক পুস্তকে। সেখানে তারা বলেছিলেন টাইপ-১ তারুণ্য ও টাইপ-২ অধিক ওজনের সাথে সম্পর্কিত।[৯৮] ডায়াবেটিস ইনসিপিডাস নামে আরেকটি রোগ রয়েছে যেটিও বহুমূত্রের সাথে সম্পর্কিত তাই এই রোগ থেকে পৃথকীকরণের জন্য ডায়াবেটিসের সাথে মেলিটাস (mellitus) শব্দ যোগ করেন ব্রাইটন জন রোল নামে একজন বিজ্ঞানী।[৯৮] বিংশ শতাব্দীর প্রথমাংশের আগ পর্যন্ত এই রোগের ফলপ্রসূ কোনো চিকিৎসা ছিল না। দুই কানাডীয় বিজ্ঞানী ফ্রেডরিক বেনটিং ও চার্লস বেস্ট ১৯২১ ও ১৯২২ সালে ইনসুলিন আবিষ্কার করেন। [৯৮] এরপর ১৯৪০ সালের দিকে দীর্ঘক্ষণ সক্রিয় নিউট্রাল প্রোটামিন হ্যাগেডর্ন (NPH) ইনসুলিন উদ্ভাবিত হয়। [৯৮]
তথ্যসূত্র[সম্পাদনা]
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ ঞ ট "Diabetes Fact sheet N°312"। World Health Organization। আগস্ট ২০১১। ২৬ আগস্ট ২০১৩ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২০১২-০১-০৯।
- ↑ "Diabetes Blue Circle Symbol"। International Diabetes Federation। ১৭ মার্চ ২০০৬। ৫ আগস্ট ২০০৭ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ ক খ গ ঘ ঙ "Diagnosis of Diabetes and Prediabetes"। National Institute of Diabetes and Digestive and Kidney Diseases। জুন ২০১৪। ৬ মার্চ ২০১৬ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ১০ ফেব্রুয়ারি ২০১৬।
- ↑ ক খ Pasquel, FJ; Umpierrez, GE (নভেম্বর ২০১৪)। "Hyperosmolar hyperglycemic state: a historic review of the clinical presentation, diagnosis, and treatment."। Diabetes Care। 37 (11): 3124–31। ডিওআই:10.2337/dc14-0984। পিএমআইডি 25342831। পিএমসি 4207202
 ।
।
- ↑ ক খ Fasanmade, OA; Odeniyi, IA; Ogbera, AO (জুন ২০০৮)। "Diabetic ketoacidosis: diagnosis and management"। African Journal of Medicine and Medical Sciences। 37 (2): 99–105। পিএমআইডি 18939392।
- ↑ ক খ গ ঘ ঙ চ ছ "Causes of Diabetes"। National Institute of Diabetes and Digestive and Kidney Diseases। জুন ২০১৪। ২ ফেব্রুয়ারি ২০১৬ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ১০ ফেব্রুয়ারি ২০১৬।
- ↑ ক খ গ Maruthur, NM; Tseng, E; Hutfless, S; Wilson, LM; Suarez-Cuervo, C; Berger, Z; Chu, Y; Iyoha, E; Segal, JB; Bolen, S (১৯ এপ্রিল ২০১৬)। "Diabetes Medications as Monotherapy or Metformin-Based Combination Therapy for Type 2 Diabetes: A Systematic Review and Meta-analysis"। Annals of Internal Medicine। 164 (11): 740–51। ডিওআই:10.7326/M15-2650। পিএমআইডি 27088241।
- ↑ ক খ Cetinkunar, S; Erdem, H; Aktimur, R; Sozen, S (১৬ জুন ২০১৫)। "Effect of bariatric surgery on humoral control of metabolic derangements in obese patients with type 2 diabetes mellitus: How it works."। World Journal of Clinical Cases। 3 (6): 504–09। ডিওআই:10.12998/wjcc.v3.i6.504। পিএমআইডি 26090370। পিএমসি 4468896
 ।
।
- ↑ ক খ Krentz AJ, Bailey CJ (ফেব্রুয়ারি ২০০৫)। "Oral antidiabetic agents: current role in type 2 diabetes mellitus."। Drugs। 65 (3): 385–411। ডিওআই:10.2165/00003495-200565030-00005। পিএমআইডি 15669880।
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ ঞ ট ঠ ড ঢ ণ Melmed, Shlomo; Polonsky, Kenneth S.; Larsen, P. Reed; Kronenberg, Henry M., সম্পাদকগণ (২০১১)। Williams textbook of endocrinology. (12th সংস্করণ)। Philadelphia: Elsevier/Saunders। পৃষ্ঠা 1371–1435। আইএসবিএন 978-1-4377-0324-5।
- ↑ ক খ গ ঘ GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. (৮ অক্টোবর ২০১৬)। "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015."। The Lancet। 388 (10053): 1545–1602। ডিওআই:10.1016/S0140-6736(16)31678-6। পিএমআইডি 27733282। পিএমসি 5055577
 ।
।
- ↑ MacKay, Ian; Rose, Noel, সম্পাদকগণ (২০১৪)। The Autoimmune Diseases। Academic Press। পৃষ্ঠা 575। আইএসবিএন 978-0-123-84929-8। ওসিএলসি 965646175।
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ ঞ ট ঠ Gardner, David G.; Shoback, Dolores, সম্পাদকগণ (২০১১)। "Chapter 17: Pancreatic hormones & diabetes mellitus"। Greenspan's basic & clinical endocrinology (9th সংস্করণ)। New York: McGraw-Hill Medical। আইএসবিএন 0-07-162243-8। ওসিএলসি 613429053।
- ↑ Saenz A, Fernandez-Esteban I, Mataix A, Ausejo M, Roque M, Moher D (২০ জুলাই ২০০৫)। "Metformin monotherapy for type 2 diabetes mellitus."। Cochrane Database of Systematic Reviews (3): CD002966। ডিওআই:10.1002/14651858.CD002966.pub3। পিএমআইডি 16034881।
- ↑ Malanda UL, Welschen LM, Riphagen II, Dekker JM, Nijpels G, Bot SD (১৮ জানুয়ারি ২০১২)। "Self-monitoring of blood glucose in patients with type 2 diabetes mellitus who are not using insulin."। Cochrane Database of Systematic Reviews। 1: CD005060। ডিওআই:10.1002/14651858.CD005060.pub3। পিএমআইডি 22258959।
- ↑ Ganguly, S; Tan, HC; Lee, PC; Tham, KW (এপ্রিল ২০১৫)। "Metabolic bariatric surgery and type 2 diabetes mellitus: an endocrinologist's perspective"। Journal of Biomedical Research। 29 (2): 105–11। ডিওআই:10.7555/JBR.29.20140127। পিএমআইডি 25859264। পিএমসি 4389109
 ।
।
- ↑ Moscou, Susan (২০১৩)। "Getting the word out: advocacy, social marketing, and policy development and enforcement"। Truglio-Londrigan, Marie; Lewenson, Sandra B.। Public health nursing: practicing population-based care (2nd সংস্করণ)। Burlington, MA: Jones & Bartlett Learning। পৃষ্ঠা 317। আইএসবিএন 978-1-4496-4660-8। ওসিএলসি 758391750।
- ↑ ক খ গ Smyth, S; Heron, A (জানুয়ারি ২০০৬)। "Diabetes and obesity: the twin epidemics"। Nature Medicine। 12 (1): 75–80। ডিওআই:10.1038/nm0106-75। পিএমআইডি 16397575।
- ↑ Tfayli, H; Arslanian, S (মার্চ ২০০৯)। "Pathophysiology of type 2 diabetes mellitus in youth: the evolving chameleon"। Arquivos Brasileiros de Endocrinologia & Metabologia। 53 (2): 165–74। ডিওআই:10.1590/s0004-27302009000200008। পিএমআইডি 19466209। পিএমসি 2846552
 ।
।
- ↑ Imperatore, Giuseppina; Boyle, James P.; Thompson, Theodore J.; Case, Doug; Dabelea, Dana; Hamman, Richard F.; Lawrence, Jean M.; Liese, Angela D.; Liu, Lenna L. (ডিসেম্বর ২০১২)। "Projections of Type 1 and Type 2 Diabetes Burden in the U.S. Population Aged <20 Years Through 2050"। Diabetes Care (ইংরেজি ভাষায়)। 35 (12): 2515–20। আইএসএসএন 0149-5992। ডিওআই:10.2337/dc12-0669। পিএমআইডি 23173134। পিএমসি 3507562
 । ২০১৬-০৮-১৪ তারিখে মূল থেকে আর্কাইভ করা।
। ২০১৬-০৮-১৪ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ ক খ Leutholtz, Brian C.; Ripoll, Ignacio (২০১১)। "Diabetes"। Exercise and disease management (2nd সংস্করণ)। Boca Raton: CRC Press। পৃষ্ঠা 25। আইএসবিএন 978-1-4398-2759-8। ওসিএলসি 725919496।
- ↑ Zaccardi F, Webb DR, Yates T, Davies MJ (ফেব্রুয়ারি ২০১৬)। "Pathophysiology of type 1 and type 2 diabetes mellitus: a 90-year perspective."। Postgraduate Medical Journal। 92 (1084): 63–69। ডিওআই:10.1136/postgradmedj-2015-133281। পিএমআইডি 26621825।
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ Vijan, S (২০১০-০৩-০২)। "Type 2 diabetes"। Annals of Internal Medicine। 152 (5): ITC31–ITC15; quiz ITC316। ডিওআই:10.7326/0003-4819-152-5-201003020-01003। পিএমআইডি 20194231।
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ Ripsin CM, Kang H, Urban RJ (জানুয়ারি ২০০৯)। "Management of blood glucose in type 2 diabetes mellitus"। American Family Physician। 79 (1): 29–36। পিএমআইডি 19145963।
- ↑ Pasquier, F (অক্টোবর ২০১০)। "Diabetes and cognitive impairment: how to evaluate the cognitive status?"। Diabetes & Metabolism। 36 Suppl 3: S100–05। ডিওআই:10.1016/S1262-3636(10)70475-4। পিএমআইডি 21211730।
- ↑ ক খ Risérus U, Willett WC, Hu FB (জানুয়ারি ২০০৯)। "Dietary fats and prevention of type 2 diabetes"। Progress in Lipid Research। 48 (1): 44–51। ডিওআই:10.1016/j.plipres.2008.10.002। পিএমআইডি 19032965। পিএমসি 2654180
 ।
।
- ↑ ক খ Touma, C; Pannain, S (আগস্ট ২০১১)। "Does lack of sleep cause diabetes?"। Cleveland Clinic Journal of Medicine। 78 (8): 549–58। ডিওআই:10.3949/ccjm.78a.10165। পিএমআইডি 21807927।
- ↑ Christian, P; Stewart, CP (মার্চ ২০১০)। "Maternal micronutrient deficiency, fetal development, and the risk of chronic disease"। The Journal of Nutrition। 140 (3): 437–45। ডিওআই:10.3945/jn.109.116327। পিএমআইডি 20071652।
- ↑ Pedersen HK, Gudmundsdottir V, Nielsen HB, ও অন্যান্য (২১ জুলাই ২০১৬)। "Human gut microbes impact host serum metabolome and insulin sensitivity"। Nature। 535 (7612): 376–81। ডিওআই:10.1038/nature18646। পিএমআইডি 27409811। বিবকোড:2016Natur.535..376P।
- ↑ Abdullah, A; Peeters, A; de Courten, M; Stoelwinder, J (সেপ্টেম্বর ২০১০)। "The magnitude of association between overweight and obesity and the risk of diabetes: a meta-analysis of prospective cohort studies."। Diabetes Research and Clinical Practice। 89 (3): 309–19। ডিওআই:10.1016/j.diabres.2010.04.012। পিএমআইডি 20493574।
- ↑ Pan, A; Wang, Y; Talaei, M; Hu, FB; Wu, T (১৭ সেপ্টেম্বর ২০১৫)। "Relation of active, passive, and quitting smoking with incident type 2 diabetes: a systematic review and meta-analysis"। The Lancet Diabetes & Endocrinology। 3 (12): 958–67। ডিওআই:10.1016/S2213-8587(15)00316-2। পিএমআইডি 26388413। পিএমসি 4656094
 ।
।
- ↑ ক খ Malik, VS; Popkin, BM; Bray, GA; Després, JP; Hu, FB (২০১০-০৩-২৩)। "Sugar Sweetened Beverages, Obesity, Type 2 Diabetes and Cardiovascular Disease risk"। Circulation। 121 (11): 1356–64। ডিওআই:10.1161/CIRCULATIONAHA.109.876185। পিএমআইডি 20308626। পিএমসি 2862465
 ।
।
- ↑ Malik, VS; Popkin, BM; Bray, GA; Després, JP; Willett, WC; Hu, FB (নভেম্বর ২০১০)। "Sugar-Sweetened Beverages and Risk of Metabolic Syndrome and Type 2 Diabetes: A meta-analysis"। Diabetes Care। 33 (11): 2477–83। ডিওআই:10.2337/dc10-1079। পিএমআইডি 20693348। পিএমসি 2963518
 ।
।
- ↑ Hu, EA; Pan, A; Malik, V; Sun, Q (২০১২-০৩-১৫)। "White rice consumption and risk of type 2 diabetes: meta-analysis and systematic review"। The BMJ। 344: e1454। ডিওআই:10.1136/bmj.e1454। পিএমআইডি 22422870। পিএমসি 3307808
 ।
।
- ↑ Lee, I-Min; Shiroma, Eric J; Lobelo, Felipe; Puska, Pekka; Blair, Steven N; Katzmarzyk, Peter T (১ জুলাই ২০১২)। "Effect of physical inactivity on major non-communicable diseases worldwide: an analysis of burden of disease and life expectancy"। The Lancet। 380 (9838): 219–29। ডিওআই:10.1016/S0140-6736(12)61031-9। পিএমআইডি 22818936। পিএমসি 3645500
 ।
।
- ↑ Herder, C; Roden, M (জুন ২০১১)। "Genetics of type 2 diabetes: pathophysiologic and clinical relevance"। European Journal of Clinical Investigation। 41 (6): 679–92। ডিওআই:10.1111/j.1365-2362.2010.02454.x। পিএমআইডি 21198561।
- ↑ ক খ Funnell, Martha M.; Anderson, Robert M. (২০০৮)। "Influencing self-management: from compliance to collaboration"। Feinglos, Mark N.; Bethel, M. Angelyn। Type 2 diabetes mellitus: an evidence-based approach to practical management। Contemporary endocrinology। Totowa, NJ: Humana Press। পৃষ্ঠা 462। আইএসবিএন 978-1-58829-794-5। ওসিএলসি 261324723।
- ↑ Izzedine, H; Launay-Vacher, V; Deybach, C; Bourry, E; Barrou, B; Deray, G (নভেম্বর ২০০৫)। "Drug-induced diabetes mellitus"। Expert Opinion on Drug Safety। 4 (6): 1097–1109। ডিওআই:10.1517/14740338.4.6.1097। পিএমআইডি 16255667।
- ↑ Sampson, UK; Linton, MF; Fazio, S (জুলাই ২০১১)। "Are statins diabetogenic?"। Current Opinion in Cardiology। 26 (4): 342–47। ডিওআই:10.1097/HCO.0b013e3283470359। পিএমআইডি 21499090। পিএমসি 3341610
 ।
।
- ↑ Saad F, Gooren L (মার্চ ২০০৯)। "The role of testosterone in the metabolic syndrome: a review"। The Journal of Steroid Biochemistry and Molecular Biology। 114 (1–2): 40–43। ডিওআই:10.1016/j.jsbmb.2008.12.022। পিএমআইডি 19444934।
- ↑ Farrell JB, Deshmukh A, Baghaie AA (২০০৮)। "Low testosterone and the association with type 2 diabetes"। The Diabetes Educator। 34 (5): 799–806। ডিওআই:10.1177/0145721708323100
 । পিএমআইডি 18832284।
। পিএমআইডি 18832284।
- ↑ Diabetes mellitus a guide to patient care.। Philadelphia: Lippincott Williams & Wilkins। ২০০৭। পৃষ্ঠা 15। আইএসবিএন 978-1-58255-732-8।
- ↑ World Health Organization। "Definition, diagnosis and classification of diabetes mellitus and its complications: Report of a WHO Consultation. Part 1. Diagnosis and classification of diabetes mellitus"। ২০০৭-০৫-২৯ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২০০৭-০৫-২৯।
- ↑ ক খ গ International Expert, Committee (জুলাই ২০০৯)। "International Expert Committee report on the role of the A1C assay in the diagnosis of diabetes"। Diabetes Care। 32 (7): 1327–34। ডিওআই:10.2337/dc09-9033। পিএমআইডি 19502545। পিএমসি 2699715
 ।
।
- ↑ "Diagnosis and classification of diabetes mellitus"। Diabetes Care। American Diabetes Association। 33 Suppl 1 (Supplement_1): S62–69। জানুয়ারি ২০১০। ডিওআই:10.2337/dc10-S062। পিএমআইডি 20042775। পিএমসি 2797383
 ।
।
- ↑ "Diagnosis and classification of diabetes mellitus"। Diabetes Care। American Diabetes Association। 35 Suppl 1 (Suppl 1): S64–71। জানুয়ারি ২০১২। ডিওআই:10.2337/dc12-s064। পিএমআইডি 22187472। পিএমসি 3632174
 ।
।
- ↑ Kumar, Vinay; Fausto, Nelson; Abbas, Abul K.; Cotran, Ramzi S.; Robbins, Stanley L. (২০০৫)। Robbins and Cotran Pathologic Basis of Disease (7th সংস্করণ)। Philadelphia, Pa.: Saunders। পৃষ্ঠা 1194–95। আইএসবিএন 0-7216-0187-1।
- ↑ Diabetes mellitus a guide to patient care.। Philadelphia: Lippincott Williams & Wilkins। ২০০৭। পৃষ্ঠা 201। আইএসবিএন 978-1-58255-732-8।
- ↑ Vivian, Eva M.; Blackorbay, Brady (২০১৩)। "Chapter 13: Endocrine Disorders"। Lee, Mary। Basic Skills in Interpreting Laboratory Data (5th সংস্করণ)। Bethesda, MD: American Society of Health-System Pharmacists। আইএসবিএন 978-1-58528-345-3। ওসিএলসি 859778842।
- ↑ Raina Elley C, Kenealy T (ডিসেম্বর ২০০৮)। "Lifestyle interventions reduced the long-term risk of diabetes in adults with impaired glucose tolerance"। Evidence-Based Medicine। 13 (6): 173। ডিওআই:10.1136/ebm.13.6.173। পিএমআইডি 19043031।
- ↑ Orozco LJ, Buchleitner AM, Gimenez-Perez G, Roqué I Figuls M, Richter B, Mauricio D (২০০৮)। Mauricio, Didac, সম্পাদক। "Exercise or exercise and diet for preventing type 2 diabetes mellitus"। Cochrane Database of Systematic Reviews (3): CD003054। ডিওআই:10.1002/14651858.CD003054.pub3। পিএমআইডি 18646086।
- ↑ Schellenberg, ES.; Dryden, DM.; Vandermeer, B.; Ha, C.; Korownyk, C. (অক্টোবর ২০১৩)। "Lifestyle Interventions for Patients With and at Risk for Type 2 Diabetes: A Systematic Review and Meta-analysis"। Annals of Internal Medicine। 159 (8): 543–51। ডিওআই:10.7326/0003-4819-159-8-201310150-00007। পিএমআইডি 24126648।
- ↑ O'Gorman, DJ; Krook, A (সেপ্টেম্বর ২০১১)। "Exercise and the treatment of diabetes and obesity"। Medical Clinics of North America। 95 (5): 953–69। ডিওআই:10.1016/j.mcna.2011.06.007। পিএমআইডি 21855702।
- ↑ Kyu, Hmwe H.; Bachman, Victoria F.; Alexander, Lily T.; Mumford, John Everett; Afshin, Ashkan; Estep, Kara; Veerman, J. Lennert; Delwiche, Kristen; Iannarone, Marissa L.; Moyer, Madeline L.; Cercy, Kelly; Vos, Theo; Murray, Christopher J.L.; Forouzanfar, Mohammad H. (৯ আগস্ট ২০১৬)। "Physical activity and risk of breast cancer, colon cancer, diabetes, ischemic heart disease, and ischemic stroke events: systematic review and dose-response meta-analysis for the Global Burden of Disease Study 2013"। The BMJ। 354: i3857। ডিওআই:10.1136/bmj.i3857
 । পিএমআইডি 27510511। পিএমসি 4979358
। পিএমআইডি 27510511। পিএমসি 4979358  ।
।
- ↑ Nield L, Summerbell CD, Hooper L, Whittaker V, Moore H (২০০৮)। Nield, Lucie, সম্পাদক। "Dietary advice for the prevention of type 2 diabetes mellitus in adults"। Cochrane Database of Systematic Reviews (3): CD005102। ডিওআই:10.1002/14651858.CD005102.pub2। পিএমআইডি 18646120।
- ↑ Carter, P; Gray, LJ; Troughton, J; Khunti, K; Davies, MJ (২০১০-০৮-১৮)। "Fruit and vegetable intake and incidence of type 2 diabetes mellitus: systematic review and meta-analysis"। The BMJ। 341: c4229। ডিওআই:10.1136/bmj.c4229। পিএমআইডি 20724400। পিএমসি 2924474
 ।
।
- ↑ Santaguida PL, Balion C, Hunt D ও অন্যান্য (আগস্ট ২০০৫)। "Diagnosis, prognosis, and treatment of impaired glucose tolerance and impaired fasting glucose" (পিডিএফ)। Evidence Report/Technology Assessment (Summary) (128): 1–11। পিএমআইডি 16194123। পিএমসি 4780988
 । ২০০৮-০৯-১০ তারিখে মূল (PDF) থেকে আর্কাইভ করা।
। ২০০৮-০৯-১০ তারিখে মূল (PDF) থেকে আর্কাইভ করা।
- ↑ Haw, JS; Galaviz, KI; Straus, AN; Kowalski, AJ; Magee, MJ; Weber, MB; Wei, J; Narayan, KMV; Ali, MK (৬ নভেম্বর ২০১৭)। "Long-term Sustainability of Diabetes Prevention Approaches: A Systematic Review and Meta-analysis of Randomized Clinical Trials"। JAMA Internal Medicine। 177 (12): 1808–17। ডিওআই:10.1001/jamainternmed.2017.6040। পিএমআইডি 29114778।
- ↑ Seida, Jennifer C.; Mitri, Joanna; Colmers, Isabelle N.; Majumdar, Sumit R.; Davidson, Mayer B.; Edwards, Alun L.; Hanley, David A.; Pittas, Anastassios G.; Tjosvold, Lisa; Johnson, Jeffrey A. (অক্টো ২০১৪)। "Effect of Vitamin D3 Supplementation on Improving Glucose Homeostasis and Preventing Diabetes: A Systematic Review and Meta-Analysis"। The Journal of Clinical Endocrinology & Metabolism। 99 (10): 3551–60। ডিওআই:10.1210/jc.2014-2136। পিএমআইডি 25062463। পিএমসি 4483466
 ।
।
- ↑ ক খ "Type 2 diabetes: The management of type 2 diabetes"। মে ২০০৯। ২০১৫-০৫-২২ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ Farmer, AJ; Perera, R; Ward, A; Heneghan, C; Oke, J; Barnett, AH; Davidson, MB; Guerci, B; Coates, V; Schwedes, U; O'Malley, S (২৭ ফেব্রুয়ারি ২০১২)। "Meta-analysis of individual patient data in randomised trials of self monitoring of blood glucose in people with non-insulin treated type 2 diabetes"। The BMJ। 344: e486। ডিওআই:10.1136/bmj.e486। পিএমআইডি 22371867।
- ↑ Emdin, CA; Rahimi, K; Neal, B; Callender, T; Perkovic, V; Patel, A (১০ ফেব্রুয়ারি ২০১৫)। "Blood pressure lowering in type 2 diabetes: a systematic review and meta-analysis"। JAMA: the Journal of the American Medical Association। 313 (6): 603–15। ডিওআই:10.1001/jama.2014.18574। পিএমআইডি 25668264।
- ↑ McBrien, K; Rabi, DM; Campbell, N; Barnieh, L; Clement, F; Hemmelgarn, BR; Tonelli, M; Leiter, LA; Klarenbach, SW; Manns, BJ (৬ আগস্ট ২০১২)। "Intensive and Standard Blood Pressure Targets in Patients With Type 2 Diabetes Mellitus: Systematic Review and Meta-analysis"। Archives of Internal Medicine। 172 (17): 1–8। ডিওআই:10.1001/archinternmed.2012.3147। পিএমআইডি 22868819।
- ↑ Boussageon, R; Bejan-Angoulvant, T; Saadatian-Elahi, M; Lafont, S; Bergeonneau, C; Kassaï, B; Erpeldinger, S; Wright, JM; Gueyffier, F; Cornu, C (২০১১-০৭-২৬)। "Effect of intensive glucose lowering treatment on all cause mortality, cardiovascular death, and microvascular events in type 2 diabetes: meta-analysis of randomised controlled trials"। The BMJ। 343: d4169। ডিওআই:10.1136/bmj.d4169। পিএমআইডি 21791495। পিএমসি 3144314
 ।
।
- ↑ Webster, MW (জুলাই ২০১১)। "Clinical practice and implications of recent diabetes trials"। Current Opinion in Cardiology। 26 (4): 288–93। ডিওআই:10.1097/HCO.0b013e328347b139। পিএমআইডি 21577100।
- ↑ "Standards of Medical Care in Diabetes – 2015: Summary of Revisions"। Diabetes Care। 54 (38): S4। ২০১৫। ডিওআই:10.2337/dc15-S003। পিএমআইডি 25537706।
- ↑ ক খ গ ঘ Inzucchi, SE; Bergenstal, RM; Buse, JB; Diamant, M; Ferrannini, E; Nauck, M; Peters, AL; Tsapas, A; Wender, R; Matthews, DR (মার্চ ২০১৫)। "Management of hyperglycaemia in type 2 diabetes, 2015: a patient-centred approach. Update to a Position Statement of the American Diabetes Association and the European Association for the Study of Diabetes."। Diabetologia। 58 (3): 429–42। ডিওআই:10.1007/s00125-014-3460-0। পিএমআইডি 25583541।
- ↑ Qaseem, Amir; Wilt, Timothy J.; Kansagara, Devan; Horwitch, Carrie; Barry, Michael J.; Forciea, Mary Ann (৬ মার্চ ২০১৮)। "Hemoglobin A Targets for Glycemic Control With Pharmacologic Therapy for Nonpregnant Adults With Type 2 Diabetes Mellitus: A Guidance Statement Update From the American College of Physicians"। Annals of Internal Medicine। ডিওআই:10.7326/M17-0939।
- ↑ Simpson, Terry C.; Weldon, Jo C.; Worthington, Helen V.; Needleman, Ian; Wild, Sarah H.; Moles, David R.; Stevenson, Brian; Furness, Susan; Iheozor-Ejiofor, Zipporah (২০১৫-১১-০৬)। "Treatment of periodontal disease for glycaemic control in people with diabetes mellitus"। Cochrane Database of Systematic Reviews (11): CD004714। আইএসএসএন 1469-493X। ডিওআই:10.1002/14651858.CD004714.pub3। পিএমআইডি 26545069।
- ↑ Smith, AD; Crippa, A; Woodcock, J; Brage, S (ডিসেম্বর ২০১৬)। "Physical activity and incident type 2 diabetes mellitus: a systematic review and dose-response meta-analysis of prospective cohort studies."। Diabetologia। 59 (12): 2527–45। ডিওআই:10.1007/s00125-016-4079-0। পিএমআইডি 27747395।
- ↑ Thomas, D. E.; Elliott, E. J.; Naughton, G. A. (২০০৬-০৭-১৯)। "Exercise for type 2 diabetes mellitus"। The Cochrane Database of Systematic Reviews (3): CD002968। আইএসএসএন 1469-493X। ডিওআই:10.1002/14651858.CD002968.pub2। পিএমআইডি 16855995।
- ↑ Zanuso S, Jimenez A, Pugliese G, Corigliano G, Balducci S (মার্চ ২০১০)। "Exercise for the management of type 2 diabetes: a review of the evidence" (পিডিএফ)। Acta Diabetologica। 47 (1): 15–22। ডিওআই:10.1007/s00592-009-0126-3। পিএমআইডি 19495557।
- ↑ Davis N, Forbes B, Wylie-Rosett J (জুন ২০০৯)। "Nutritional strategies in type 2 diabetes mellitus"। Mount Sinai Journal of Medicine। 76 (3): 257–68। ডিওআই:10.1002/msj.20118। পিএমআইডি 19421969।
- ↑ Thomas D, Elliott EJ (২০০৯)। Thomas, Diana, সম্পাদক। "Low glycaemic index, or low glycaemic load, diets for diabetes mellitus"। Cochrane Database of Systematic Reviews (1): CD006296। ডিওআই:10.1002/14651858.CD006296.pub2। পিএমআইডি 19160276।
- ↑ Feinman, RD; Pogozelski, WK; Astrup, A; Bernstein, RK; Fine, EJ; Westman, EC; Accurso, A; Frassetto, L; Gower, BA; McFarlane, SI; Nielsen, JV; Krarup, T; Saslow, L; Roth, KS; Vernon, MC; Volek, JS; Wilshire, GB; Dahlqvist, A; Sundberg, R; Childers, A; Morrison, K; Manninen, AH; Dashti, HM; Wood, RJ; Wortman, J; Worm, N (জানুয়ারি ২০১৫)। "Dietary carbohydrate restriction as the first approach in diabetes management: critical review and evidence base."। Nutrition। Burbank, Los Angeles County, Calif.। 31 (1): 1–13। ডিওআই:10.1016/j.nut.2014.06.011। পিএমআইডি 25287761।
- ↑ Clifton, P (১৫ অক্টোবর ২০১৭)। "Assessing the evidence for weight loss strategies in people with and without type 2 diabetes."। World Journal of Diabetes। 8 (10): 440–454। ডিওআই:10.4239/wjd.v8.i10.440। পিএমআইডি 29085571।
- ↑ Glick-Bauer M, Yeh MC (২০১৪)। "The health advantage of a vegan diet: exploring the gut microbiota connection"। Nutrients (Review)। 6 (11): 4822–38। ডিওআই:10.3390/nu6114822। পিএমআইডি 25365383। পিএমসি 4245565
 ।
।
- ↑ Leach, Matthew J.; Kumar, Saravana (২০১২-০৯-১২)। "Cinnamon for diabetes mellitus"। Cochrane Database of Systematic Reviews (9): CD007170। আইএসএসএন 1469-493X। ডিওআই:10.1002/14651858.CD007170.pub2। পিএমআইডি 22972104।
- ↑ Palmer, Suetonia C.; Mavridis, Dimitris; Nicolucci, Antonio; Johnson, David W.; Tonelli, Marcello; Craig, Jonathan C.; Maggo, Jasjot; Gray, Vanessa; De Berardis, Giorgia; Ruospo, Marinella; Natale, Patrizia; Saglimbene, Valeria; Badve, Sunil V.; Cho, Yeoungjee; Nadeau-Fredette, Annie-Claire; Burke, Michael; Faruque, Labib; Lloyd, Anita; Ahmad, Nasreen; Liu, Yuanchen; Tiv, Sophanny; Wiebe, Natasha; Strippoli, Giovanni F.M. (১৯ জুলাই ২০১৬)। "Comparison of Clinical Outcomes and Adverse Events Associated With Glucose-Lowering Drugs in Patients With Type 2 Diabetes"। JAMA: the Journal of the American Medical Association। 316 (3): 313–24। ডিওআই:10.1001/jama.2016.9400
 । পিএমআইডি 27434443।
। পিএমআইডি 27434443।
- ↑ Boussageon, R; Supper, I; Bejan-Angoulvant, T; Kellou, N; Cucherat, M; Boissel, JP; Kassai, B; Moreau, A; Gueyffier, F; Cornu, C (২০১২)। Groop, Leif, সম্পাদক। "Reappraisal of metformin efficacy in the treatment of type 2 diabetes: a meta-analysis of randomised controlled trials"। PLOS Medicine। 9 (4): e1001204। ডিওআই:10.1371/journal.pmed.1001204। পিএমআইডি 22509138। পিএমসি 3323508
 ।
।
- ↑ Zheng, Sean L.; Roddick, Alistair J.; Aghar-Jaffar, Rochan; Shun-Shin, Matthew J.; Francis, Darrel; Oliver, Nick; Meeran, Karim (১৭ এপ্রিল ২০১৮)। "Association Between Use of Sodium-Glucose Cotransporter 2 Inhibitors, Glucagon-like Peptide 1 Agonists, and Dipeptidyl Peptidase 4 Inhibitors With All-Cause Mortality in Patients With Type 2 Diabetes"। JAMA। 319 (15): 1580। ডিওআই:10.1001/jama.2018.3024।
- ↑ Richter, B; Bandeira-Echtler, E; Bergerhoff, K; Clar, C; Ebrahim, SH (১৮ জুলাই ২০০৭)। Richter, Bernd, সম্পাদক। "Rosiglitazone for type 2 diabetes mellitus"। Cochrane Database of Systematic Reviews (3): CD006063। ডিওআই:10.1002/14651858.CD006063.pub2। পিএমআইডি 17636824।
- ↑ Chen, X; Yang, L; Zhai, SD (ডিসেম্বর ২০১২)। "Risk of cardiovascular disease and all-cause mortality among diabetic patients prescribed rosiglitazone or pioglitazone: a meta-analysis of retrospective cohort studies"। Chinese Medical Journal। 125 (23): 4301–06। পিএমআইডি 23217404।
- ↑ Lv, J; Perkovic, V; Foote, CV; Craig, ME; Craig, JC; Strippoli, GF (১২ ডিসেম্বর ২০১২)। Strippoli, Giovanni FM, সম্পাদক। "Antihypertensive agents for preventing diabetic kidney disease"। Cochrane Database of Systematic Reviews। 12: CD004136। ডিওআই:10.1002/14651858.CD004136.pub3। পিএমআইডি 23235603।
- ↑ Cheng, J; Zhang, W; Zhang, X; Han, F; Li, X; He, X; Li, Q; Chen, J (মে ২০১৪)। "Effect of angiotensin-converting enzyme inhibitors and angiotensin II receptor blockers on all-cause mortality, cardiovascular deaths, and cardiovascular events in patients with diabetes mellitus: a meta-analysis."। JAMA Internal Medicine। 174 (5): 773–85। ডিওআই:10.1001/jamainternmed.2014.348। পিএমআইডি 24687000।
- ↑ Brunström, Mattias; Carlberg, Bo (২৪ ফেব্রুয়ারি ২০১৬)। "Effect of antihypertensive treatment at different blood pressure levels in patients with diabetes mellitus: systematic review and meta-analyses"। The BMJ। 352: i717। ডিওআই:10.1136/bmj.i717
 । পিএমআইডি 26920333। পিএমসি 4770818
। পিএমআইডি 26920333। পিএমসি 4770818  ।
।
- ↑ Swinnen, SG.; Simon, AC.; Holleman, F.; Hoekstra, JB.; Devries, JH. (২০১১)। Simon, Airin CR, সম্পাদক। "Insulin detemir versus insulin glargine for type 2 diabetes mellitus"। Cochrane Database of Systematic Reviews (7): CD006383। ডিওআই:10.1002/14651858.CD006383.pub2। পিএমআইডি 21735405।
- ↑ Mirhosseini, Naghmeh; Vatanparast, Hassanali; Mazidi, Mohsen; Kimball, Samantha M (১ সেপ্টেম্বর ২০১৭)। "The Effect of Improved Serum 25-Hydroxyvitamin D Status on Glycemic Control in Diabetic Patients: A Meta-Analysis"। The Journal of Clinical Endocrinology & Metabolism। 102 (9): 3097–3110। ডিওআই:10.1210/jc.2017-01024।
- ↑ Picot, J; Jones, J; Colquitt, JL; Gospodarevskaya, E; Loveman, E; Baxter, L; Clegg, AJ (সেপ্টেম্বর ২০০৯)। "The clinical effectiveness and cost-effectiveness of bariatric (weight loss) surgery for obesity: a systematic review and economic evaluation"। Health Technology Assessment। Winchester, England। 13 (41): iii–iv, 1–190, 215–357। ডিওআই:10.3310/hta13410। পিএমআইডি 19726018।
- ↑ Frachetti, KJ; Goldfine, AB (এপ্রিল ২০০৯)। "Bariatric surgery for diabetes management"। Current Opinion in Endocrinology, Diabetes and Obesity। 16 (2): 119–24। ডিওআই:10.1097/MED.0b013e32832912e7। পিএমআইডি 19276974।
- ↑ ক খ Schulman, AP; del Genio, F; Sinha, N; Rubino, F (সেপ্টেম্বর–অক্টোবর ২০০৯)। ""Metabolic" surgery for treatment of type 2 diabetes mellitus"। Endocrine Practice। 15 (6): 624–31। ডিওআই:10.4158/EP09170.RAR। পিএমআইডি 19625245।
- ↑ Colucci, RA (জানুয়ারি ২০১১)। "Bariatric surgery in patients with type 2 diabetes: a viable option"। Postgraduate Medicine। 123 (1): 24–33। ডিওআই:10.3810/pgm.2011.01.2242। পিএমআইডি 21293081।
- ↑ Dixon, JB; le Roux, CW; Rubino, F; Zimmet, P (১৬ জুন ২০১২)। "Bariatric surgery for type 2 diabetes"। The Lancet। 379 (9833): 2300–11। ডিওআই:10.1016/S0140-6736(12)60401-2। পিএমআইডি 22683132।
- ↑ Rubino, F; Nathan, DM; Eckel, RH; Schauer, PR; Alberti, KG; Zimmet, PZ; Del Prato, S; Ji, L; Sadikot, SM; Herman, WH; Amiel, SA; Kaplan, LM; Taroncher-Oldenburg, G; Cummings, DE; Delegates of the 2nd Diabetes Surgery, Summit (জুন ২০১৬)। "Metabolic Surgery in the Treatment Algorithm for Type 2 Diabetes: A Joint Statement by International Diabetes Organizations."। Diabetes Care। 39 (6): 861–77। ডিওআই:10.2337/dc16-0236। পিএমআইডি 27222544।
- ↑ Abate N, Chandalia M (২০০১)। "Ethnicity and type 2 diabetes: focus on Asian Indians"। Journal of Diabetes and its Complications। 15 (6): 320–27। ডিওআই:10.1016/S1056-8727(01)00161-1। পিএমআইডি 11711326।
- ↑ Carulli, L; Rondinella, S; Lombardini, S; Canedi, I; Loria, P; Carulli, N (নভেম্বর ২০০৫)। "Review article: diabetes, genetics and ethnicity"। Alimentary Pharmacology & Therapeutics। 22 Suppl 2: 16–19। ডিওআই:10.1111/j.1365-2036.2005.02588.x। পিএমআইডি 16225465।
- ↑ Wild S, Roglic G, Green A, Sicree R, King H (মে ২০০৪)। "Global prevalence of diabetes: estimates for the year 2000 and projections for 2030"। Diabetes Care। 27 (5): 1047–53। ডিওআই:10.2337/diacare.27.5.1047। পিএমআইডি 15111519।
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ Zajac, Jacek; Shrestha, Anil; Patel, Parini; Poretsky, Leonid (২০০৯)। "The Main Events in the History of Diabetes Mellitus"। Poretsky, Leonid। Principles of diabetes mellitus (2nd সংস্করণ)। New York: Springer। পৃষ্ঠা 3–16। আইএসবিএন 978-0-387-09840-1। ওসিএলসি 663097550।
বহিঃসংযোগ[সম্পাদনা]
- কার্লিতে টাইপ ২ ডায়াবেটিস (ইংরেজি)
- IDF Diabetes Atlas 2015
- National Diabetes Information Clearinghouse ওয়েব্যাক মেশিনে আর্কাইভকৃত ২১ ফেব্রুয়ারি ২০১০ তারিখে
- Centers for Disease Control (Endocrine pathology)
| শ্রেণীবিন্যাস | |
|---|---|
| বহিঃস্থ তথ্যসংস্থান |
