মূত্রনালীর সংক্রমণ
| মূত্রনালির সংক্রমণ | |
|---|---|
| প্রতিশব্দ | অ্যাকিউট সিস্টাইটিস, সরল সিস্টাইটিস, মূত্রথলির সংক্রমণ, সিম্পটোমেটিক ব্যাকটেরিউরিয়া |
 | |
| অণুবীক্ষণ যন্ত্রের সাহায্যে মূত্রনালির সংক্রমণে আক্রান্ত ব্যক্তির প্রস্রাবে বহুসংখ্যক শ্বেত রক্তকণিকা দেখা যাচ্ছে | |
| বিশেষত্ব | সংক্রামক রোগ |
| লক্ষণ | মূত্রত্যাগের সময় ব্যথা অনুভব করা, ঘন ঘন প্রস্রাব হওয়া এবং মূত্রথলি খালি থাকা সত্ত্বেও প্রস্রাব করার প্রয়োজন অনুভূত হওয়া |
| কারণ | অধিকাংশক্ষেত্রে এশেরিকিয়া কোলাই |
| ঝুঁকির কারণ | নারীর শারীরিক গঠন, যৌনমিলন, ডায়াবেটিস, স্থূলতা এবং বংশগত ধারা |
| রোগনির্ণয়ের পদ্ধতি | উপসর্গের উপর ভিত্তি করে, মূত্র কালচার |
| চিকিৎসা | অ্যান্টিবায়োটিক (নাইট্রোফিউরানটোইন বা ট্রাইমেথোপ্রিম / সালফামেথোক্সাজোল ) |
| মৃতের সংখ্যা | ১৯৬,৫০০(২০১৫) |
মূত্রনালির সংক্রমণ (ইংরেজি: urinary tract infection) বা ইউটিআই (UTI) হল মূত্রনালির এক ধরনের ব্যাকটেরিয়াঘটিত সংক্রমণ।[১] যখন এর ফলে মূত্রনালির নিম্নাংশ আক্রান্ত হয়, তখন তাকে মূত্রথলির সংক্রমণ (বা সিস্টাইটিস) বলে আর যখন এর ফলে মূত্রনালির ঊর্ধ্বাংশ আক্রান্ত হয়, তখন তাকে কিডনির সংক্রমণ (বা পায়েলোনেফ্রাইটিস) বলে।[২] মূত্রনালির নিম্নাংশের সংক্রমণের ক্ষেত্রে যেসব উপসর্গ দেখা যায় সেগুলো হল মূত্রত্যাগের সময় ব্যথা অনুভব করা, ঘন ঘন প্রস্রাব হওয়া এবং মূত্রথলি খালি থাকা সত্ত্বেও প্রস্রাব করার প্রয়োজন অনুভূত হওয়া।[১] তবে যাদের পায়েলোনেফ্রাইটিস হয়, তাদের ক্ষেত্রে সাধারণত মূত্রনালির নিম্নাংশের সংক্রমণে যেসব উপসর্গ দেখা যায় সেগুলো ছাড়াও, জ্বর এবং পার্শ্বদেশে ব্যাথা (Flank pain) থাকতে পারে।[২] কদাচিৎ প্রস্রাবের সঙ্গে রক্তও আসতে পারে। খুব বয়স্ক এবং খুব কম বয়সীদের ক্ষেত্রে উপসর্গগুলো অস্পষ্ট বা অনির্দিষ্ট ধরনের হতে পারে।[১][৩]
মূত্রনালির সংক্রমণের প্রধান কারণ এশেরিকিয়া কোলাই (Escherichia coli) হলেও, কখনো কখনো অন্যান্য ব্যাকটেরিয়া বা ছত্রাকের কারণেও এটি হতে পারে।[৪] মূত্রনালির সংক্রমণের ঝুঁকির কারণ হিসেবে থাকতে পারে নারীদের শারীরিক গঠন, যৌনমিলন, বহুমূত্ররোগ, অতিস্থূলতা এবং বংশগত ধারা।[৪] যদিও মূত্রনালির সংক্রমণের একটি ঝুঁকির কারণ হল যৌনমিলন, তবুও এটিকে যৌনবাহিত রোগসমূহের মধ্যে অন্তর্ভুক্ত করা হয় না।[৫] বৃক্কের সংক্রমণ, যদিবা কখনো হয়, সচরাচর মূত্রথলিতে কোন সংক্রমণ ঘটার পরে তবে হয়, কিন্তু কিছু ক্ষেত্রে এটি রক্তবাহিত সংক্রমণের ফলেও হতে পারে।[৬] স্বাস্থ্যবতী যুবতীদের ক্ষেত্রে রোগনির্ণয় শুধু উপসর্গের উপরে নির্ভর করেই করা যেতে পারে।[৭] যাদের ক্ষেত্রে উপসর্গগুলো অস্পষ্ট থাকে, তাদের রোগনির্ণয় কঠিন হয়, কারণ কোনো সংক্রমণ ছাড়াই ব্যাকটেরিয়া সেখানে থাকতে পারে।[৮] জটিল রোগ কিংবা চিকিৎসায় যদি রোগ না সারে, তাহলে মূত্র কালচার (Urine culture) করানো হলে রোগনির্ণয় করা সহজ হয়।[৯]
জটিলতাবিহীন মূত্রনালির সংক্রমণ স্বল্পমেয়াদি অ্যান্টিবায়োটিক, যেমনঃ নাইট্রোফিউরানটোইন (Nitrofurantoin) অথবা ট্রাইমেথোপ্রিম/সালফামেথোক্সাজোল (Trimethoprim/sulfamethoxazole) কোর্স গ্রহণের মাধ্যমেই নিরাময় করা যায়।[১০] বর্তমানে অবশ্য এই রোগের চিকিৎসা করার জন্য ব্যবহৃত অনেক অ্যান্টিবায়োটিকের প্রতিই অণুজীব-বিরোধী প্রতিরোধ্যতা (Antibiotic resistance) বেড়ে যাচ্ছে।[১] অপরদিকে জটিল মূত্রনালির সংক্রমণে দীর্ঘমেয়াদে অ্যান্টিবায়োটিক গ্রহণের অথবা শিরায় (intravenous) অ্যান্টিবায়োটিক গ্রহণের প্রয়োজন হতে পারে।[১০] যদি দু-তিন দিনের মধ্যে অবস্থার উন্নতি না হয়, তাহলে রোগ নির্ণয়ের জন্য অতিরিক্ত কিছু পরীক্ষা করানোর দরকার হতে পারে।[৯] যাদের কোন উপসর্গ থাকে না, কিন্তু প্রস্রাবে ব্যাকটেরিয়া বা শ্বেত রক্ত কণিকা থাকে ,তাদের সাধারণত অ্যান্টিবায়োটিক খাওয়ার প্রয়োজন পড়ে না,[১১] যদিও গর্ভকালীন সময়ে এ নীতি মানা হয় না।[১২] যাদের মাঝেমাঝেই মূত্রনালির সংক্রমণ হয়, তারা উপসর্গ দেখা দেয়ার পর পরই স্বল্পমেয়াদি অ্যান্টিবায়োটিক কোর্স গ্রহণ করতে পারেন অথবা প্রতিরোধমূলক ব্যবস্থা হিসেবে দীর্ঘমেয়াদি অ্যান্টিবায়োটিক কোর্স গ্রহণ করা যেতে পারে।[১৩]
প্রতিবছর প্রায় ১৫ কোটি মানুষ মূত্রনালির সংক্রমণে আক্রান্ত হয়।[৪] পুরুষদের তুলনায় নারীদের মধ্যে এই সংক্রমণে বেশি দেখা যায়।[১০] নারীদের ক্ষেত্রে এ সংক্রমণ প্রধানত ব্যাকটেরিয়ার কারণে হয়।[১৪] প্রতি বছর প্রায় ১০% নারীর মূত্রনালির সংক্রমণ হয় এবং অর্ধেক সংখ্যক নারীই জীবদ্দশায় অন্তত একবার হলেও এই সংক্রমণের শিকার হন।[৭][১০] ১৬ থেকে ৩৫ বছর বয়সে এ সংক্রমণ বেশি হয়।[১০] প্রায়শই এই সংক্রমণের পুনঃসংঘটন দেখা যায়।[১০] সেই প্রাচীন কাল থেকেই মূত্রনালির সংক্রমণের বর্ণনা পাওয়া যায়। প্রথম নথিভুক্ত বর্ণনা পাওয়া যায় এবারস প্যাপাইরাসে (Ebers Papyrus)।[১৫]
উপসর্গ ও লক্ষণসমূহ
[সম্পাদনা]
মূত্রনালির নিম্নাংশের সংক্রমণকে মূত্রথলির সংক্রমণও বলা হয়। সর্বাধিক পরিচিত উপসর্গগুলো হল, কোন যোনিস্রাব এবং উল্লেখযোগ্য ব্যথা না থাকলেও প্রস্রাব করার সময় জ্বালাপোড়া অনুভব করা ও ঘন ঘন মূত্রত্যাগ করা (বা প্রস্রাবের বেগ অনুভব করা)।[৭] এই উপসর্গগুলো হালকা থেকে তীব্র মাত্রার হতে পারে[২] এবং স্বাস্থ্যবতী যুবতীদের ক্ষেত্রে এগুলো গড়ে ছয় দিন স্থায়ী থাকে।[১৪] পিউবিক অস্থির উপরে বা পিঠের নিচের দিকে অল্প ব্যথা থাকতে পারে। যাদের পায়েলোনেফ্রাইটিস হয় তাদের ক্ষেত্রে সাধারণত মূত্রনালির নিম্নাংশের সংক্রমণে যেসব উপসর্গ দেখা যায় সেগুলো ছাড়াও জ্বর ,পার্শ্বদেশে ব্যাথা (Flank pain) থাকতে পারে, অথবা বমি বমি ভাব (Nausea) থাকতে পারে ও বমি (Vomiting) হতে পারে।[২] খুবই অল্প কিছু ক্ষেত্রে প্রস্রাবের সঙ্গে রক্ত আসতে পারে[১০] অথবা প্রস্রাবে দৃশ্যমান পুঁজ থাকতে পারে।[১৬]
শিশুদের ক্ষেত্রে
[সম্পাদনা]কম বয়সী শিশুদের ক্ষেত্রে, মূত্রনালির সংক্রমণ বা (ইউটিআই)-এর একমাত্র উপসর্গ হিসেবে থাকতে পারে জ্বর।[১৭] যেসব ক্ষেত্রে সুস্পষ্ট কোন লক্ষণ ছাড়াই দুই বছরের কম বয়সী মেয়েদের বা এক বছরের কম বয়সী ছেলেদের (বিশেষ করে যাদের সুন্নত করা হয়নি তাদের) জ্বর হয়, অনেক ডাক্তারি সংগঠনই সেসব ক্ষেত্রে প্রস্রাব পরীক্ষা করানোর জন্যে সুপারিশ করে।[১৭] এছাড়া, শিশুরা খাওয়া-দাওয়া কমিয়ে দিতে পারে, বমি করতে পারে, বেশি সময় ধরে ঘুমোতে পারে, বা তাদের মধ্যে জন্ডিস-এর লক্ষণ দেখা দিতে পারে।[১৭] যেসব বাচ্চা বয়সে একটু বড় (টোডলার), তারা নতুন করে মূত্রথলির উপর নিয়ন্ত্রণ (Loss of bladder control) হারাতে পারে। ফলে তাদের প্রস্রাব সংযত করতে না পারার সমস্যা (Urinary incontinence) হতে পারে।[১৭] ০১ থেকে ০৩ মাস বয়সের প্রায় প্রতি ৪০০ জনে ০১ জন বাচ্চার মূত্রনালির সংক্রমণের সাথে ব্যাকটেরিয়াজনিত মেনিনজাইটিসও (Bacterial meningitis) থাকে।[১৮]
বয়স্কদের ক্ষেত্রে
[সম্পাদনা]প্রায় প্রায়ই বয়স্কদের ক্ষেত্রে মূত্রনালির সংক্রমণের উপসর্গগুলো লক্ষ করা যায় না।[৩] অনেক ক্ষেত্রে প্রস্রাব সংযত করতে না পারা, মানসিক অবস্থার পরিবর্তন (Change in mental status) , অথবা অবষাদ (Fatigue) একমাত্র উপসর্গ হিসেবে দেখা দিতে পারে।[২] কেউ কেউ আবার স্বাস্থ্য পরিসেবাদানকারীর কাছে প্রাথমিক উপসর্গ হিসেবে সেপসিস (এক ধরনের রক্তের সংক্রমণ) নিয়ে উপস্থিত হন।[১০] কখনো কখনো রোগ নির্ণয় করা মুশকিল হতে পারে, কারণ অনেক বয়স্ক ব্যক্তিদের আগে থেকেই প্রস্রাব সংযত করতে না পারার সমস্যা (Urinary incontinence) বা স্মৃতিভ্রংশ রোগ (Dementia) থাকে।[৩]
যারা প্রস্রাবের সমস্যা জানাতে অক্ষম (যেমন- কারও অতিমাত্রায় ডিমেনশিয়া থাকার ফলে), তাদের ক্ষেত্রে সংক্রমণের সিস্টেমিক লক্ষণ থাকলে মূত্রের কালচার (Urine culture) করানোই উত্তম।[১৯] সংক্রমণের সিস্টেমিক লক্ষণগুলো হল জ্বর অথবা দেহের তাপমাত্রা স্বাভাবিকের চেয়ে ১.১° সেলসিয়াস (বা ২.০° ফারেনহাইট) বেশি থাকা, শরীর ঠান্ডা হয়ে যাওয়া (chills) এবং শ্বেত রক্তকণিকার পরিমাণ বেড়ে যাওয়া।[১৯]
কারণ
[সম্পাদনা]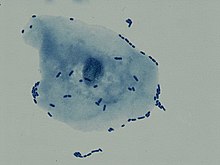
৮০-৮৫% কমিউনিটিতে অর্জিত মূত্রনালির সংক্রমণের কারণ হল খাদ্যনালির ইউরোপ্যাথজেনিক (Uropathogenic) এশেরিকিয়া কোলাই [২০] আর ৫-১০% ক্ষেত্রে এর কারণ হল স্ট্যাফাইলোকক্কাস স্যাপ্রোফাইটিকাস (Staphylococcus saprophyticus)।[৭] বিরল ক্ষেত্রে এটি ভাইরাস বা ছত্রাক ঘটিত সংক্রমণ হতে পারে।[২১] স্বাস্থ্যকেন্দ্র-সংক্রান্ত মূত্রনালির সংক্রমণের (প্রধানত ইউরিনারি ক্যাথেটার সংক্রান্ত) সাথে এসব ছাড়া আরও অনেক রোগ সংক্রামক জীবাণু জড়িত রয়েছে, যেমনঃ ব্যাকটেরিয়া E. coli (২৭%), Klebsiella (১১%), Pseudomonas (১১%), ফাংগাল প্যাথজেন Candida albicans (9%) এবং এন্টেরোকক্কাস (Enterococcus) (৭%)।[১০][২২][২৩] সাধারণত রক্তবাহিত সংক্রমণ (Blood-borne infection) ঘটার ফলেস্ট্যাফাইলোকক্কাস অরিয়াস (Staphylococcus aureus)-এর কারণে মূত্রনালির সংক্রমণ দেখা যায়।[২] ক্ল্যামাইডিয়া ট্র্যাকোম্যাটিস ( Chlamydia trachomatis ) ও মাইকোপ্লাজমা জেনিটালিয়াম ( Mycoplasma genitalium ) ইউরেথ্রা (Urethra) সংক্রমিত করতে পারলেও মূত্রথলি সংক্রমিত করতে পারে না।[২৪] এসব সংক্রমণকে সেজন্যে মূত্রনালির সংক্রমণ না বলে ইউরেথ্রাইটিস (Urethritis) বলা হয়।[২৫]
যৌনমিলন
[সম্পাদনা]কমবয়সী যৌন-সক্রিয় নারীদের যৌনক্রিয়াই ৭৫-৯০% মূত্রথলির সংক্রমণের কারণ এবং সংক্রমণের ঝুঁকি যৌনমিলনের হারের সাথে সম্পর্কিত।[৭] “হানিমুন সিস্টাইটিস” পরিভাষাটি বিয়ের শুরুর দিকে ঘনঘন মূত্রনালির সংক্রমণের ঘটনার ক্ষেত্রে প্রযুক্ত হয়। রজোনিবৃত্তি উত্তর (পোস্ট-মেনপজাল) মহিলাদের ক্ষেত্রে যৌনক্রিয়া মূত্রনালির সংক্রমণের ঝুঁকি বাড়ায় না।[৭] যৌনক্রিয়া সংঘটনের হার যেমনই থাক না কেন, শুক্রাণুনাশকের ব্যবহার মূত্রনালির সংক্রমণের হার বাড়িয়ে দেয়।[৭] জন্মনিয়ন্ত্রক ডায়াফ্রামও এ সংক্রমণের সাথে সম্পর্কিত।[২৬] শুক্রাণুনাশকের ব্যবহার ব্যতীত শুধু কনডম ব্যবহার কিংবা জন্মনিরোধক বড়ি গ্রহণ, জটিলতাবিহীন মূত্রনালির সংক্রমণের ঝুঁকি বাড়ায় না।[৭][২৭]
লিঙ্গ
[সম্পাদনা]নারীদের মূত্রনালির সংক্রমণের ঝুঁকি পুরুষদের তুলনায় বেশি, কারণ মেয়েদের ইউরেথ্রা অপেক্ষাকৃত ছোট এবং পায়ুর সন্নিকটে অবস্থিত।[২৮] রজোনিবৃত্তির ফলে একজন মহিলার ইস্ট্রোজেনের মাত্রা এবং যোনির প্রতিরক্ষাকারি ফ্লোরা হ্রাস পাওয়ার কারণে তার মূত্রনালির সংক্রমণের ঝুঁকিও বাড়তে থাকে।[২৮] এছাড়াও, মেনপজের পরে কখনো কখনো যোনির অ্যাট্রফি (Vaginal atrophy) হয়, যা বারবার মূত্রনালির সংক্রমণ হওয়ার সাথে জড়িত।[২৯]
পুরষে 'ক্রনিক প্রোস্টেটাইটিস/ক্রনিক পেলভিক পেইন সিনড্রোম' এবং 'ক্রনিক ব্যাকটেরিয়াল প্রোস্টেটাইটিস' ('অ্যাকিউট ব্যাকটেরিয়াল প্রোস্টেটাইটিস' কিংবা 'প্রদাহজনিত উপসর্গবিহীন প্রোস্টেটাইটিস' নয় ) রূপে ক্রনিক প্রোস্টেটাইটিস মূত্রনালির সংক্রমণের পুনঃসংঘটন (Recurrence) ঘটাতে পারে। পুরুষের বয়স বাড়ার সাথে সাথে সংক্রমণের ঝুঁকিও বাড়ে। সাধারণত বয়স্ক পুরুষদের প্রস্রাবে ব্যাকটেরিয়া উপস্থিত থাকলেও তা মূত্রনালির সংক্রমণের ঝুঁকি বাড়ায় না।[৩০]
ইউরিনারি ক্যাথেটারসমূহ
[সম্পাদনা]'ইউরিনারি ক্যাথেটার' মূত্রনালির সংক্রমণের ঝুঁকি বাড়ায়। 'ব্যাকটেরিউরিয়া' (প্রস্রাবে ব্যাকটেরিয়া থাকা, ইংরেজিতে Bacteriuria) হবার ঝুঁকি প্রতিদিন ০৩-০৬% এবং প্রোফাইল্যাকটিক অ্যান্টিবায়োটিকগুলো উপসর্গসহ সংক্রমণ কমানোর ক্ষেত্রে কার্যকর নয়।[২৮] কিছু জিনিস মেনে চললে ইউরিনারি ক্যাথেটারের সাথে সংশ্লিষ্ট সংক্রমণের ঝুঁকি কমানো সম্ভব, যেমনঃ নিতান্তই প্রয়োজনের সময় ক্যাথেটার ব্যবহার করা, ক্যাথেটার ঢুকানোর জন্য জীবাণুমুক্ত কৌশল প্রয়োগ এবং ক্যাথেটারের মধ্য দিয়ে বিনা বাধায় আবদ্ধ নিঃসরণের ব্যবস্থা বজায় রাখা।[৩১][৩২][৩৩]
অন্যান্য
[সম্পাদনা]অনেক পরিবারের মধ্যেই মূত্রথলির সংক্রমণের প্রাকপ্রবণতা থাকে।[৭] ধারণা করা হয় এটি একটি জিনগত ব্যাপার।[৭] ঝুঁকির অন্যান্য কারণগুলো হল বহুমূত্ররোগ (Diabetes)[৭], খৎনা না করা (Being uncircumcised)[৩৪][৩৫] এবং বড় আকারের প্রোস্টেট গ্রন্থি (Large prostate)[২] থাকা। বাচ্চাদের ক্ষেত্রে মূত্রনালির সংক্রমণ "ভেসিকোইউরেটারাল রিফ্লাক্স" (মূত্র মূত্রথলি থেকে বিপরীত দিকে অর্থাৎ রেচননালি বা বৃক্কের দিকে প্রবাহিত হয়; ইংরেজিতে Vesicoureteral reflux) এবং কোষ্ঠকাঠিন্যের (Constipation) সাথে সম্পর্কিত।[১৭]
সুষুম্নাকাণ্ডে (spinal cord) আঘাতপ্রাপ্তদের দীর্ঘমেয়াদে ক্যাথেটার ব্যবহার করার জন্যে এবং মূত্রত্যাগে গোলমালের কারণে মূত্রনালির সংক্রমণের ঝুঁকি বেড়ে যায়।[৩৬] এসব মানুষের সংক্রমণের এবং হাসপাতালে ভর্তি হবার এটাই প্রধান কারণ।[৩৬] তাছাড়া, এদের ক্ষেত্রে প্রতিরোধ এবং চিকিৎসা কার্যে ক্র্যানবেরির (Cranberry) রস বা ক্র্যানবেরির পরিবর্ত কিছুর ব্যবহারও অকার্যকর হিসেবে পরিলক্ষিত হয়। [৩৭]
প্যাথজেনেসিস
[সম্পাদনা]
যে ব্যাকটেরিয়াটি মূত্রনালির সংক্রমণ ঘটায় সেটি মূত্রথলিতে প্রবেশ করে মূলত মূত্রনালির (Urethra) মধ্য দিয়ে। তবে যাইহোক, রক্ত বা লসিকার মধ্য দিয়েও সংক্রমণ ঘটতে পারে।[১০] ধারণা করা হয় ব্যাকটেরিয়া অন্ত্র থেকে মূত্রনালিতে বাহিত হয়, তাই শারীরিক গঠনের জন্য মেয়েদের সংক্রমণের ঝুঁকিও বেশি হয়।[১০] ই . কোলাই মূত্রথলির পৃষ্ঠস্থ ছাতাকৃতির কোষে (Superficial umbrella cells of bladder) আক্রমণ করে অন্তঃকোষীয় ব্যাকটেরিয়ার সম্প্রদায় (Intracellular bacterial community, IBC) গঠন করতে পারে, যা পরবর্তীতে বায়োফিল্মে (Biofilm) পরিণত হয় এবং দেহের রোগপ্রতিরোধ ক্ষমতাকে প্রতিরোধ করে।[১০]
মূত্রনালির সংক্রমণ সবচেয়ে বেশি হয় ই. কোলাই ব্যাকটেরিয়া দ্বারা, এরপর হয় বিভিন্ন প্রজাতির ক্লেবসিয়েলা এবং প্রোটিয়াস ব্যাকটেরিয়া দ্বারা। ক্লেবসিয়েলা এবং প্রোটিয়াস এর প্রজাতিসমূহ বেশীরভাগ সময়পাথর রোগের সাথে সংযুক্ত। গ্রাম পজিটিভ ব্যাকটেরিয়া যেমন- এন্টেরোকক্কাস ওস্ট্যাফাইলোকক্কাস-এর উপস্থিতি দিন দিন বেড়ে যাচ্ছে।[৩৮]
কুইনোলোনের অতিরিক্ত এবং অপব্যবহারের কারণে বিশ্বব্যাপী কুইনোলোন অ্যান্টিবায়োটিকের প্রতি অণুজীব-বিরোধী প্রতিরোধ্যতা (Antibiotic resistance) বেড়ে যাচ্ছে।[৩৮]
রোগ নির্ণয়
[সম্পাদনা]
সাধারণ ঘটনাগুলোতে, রোগনির্ণয় ও চিকিৎসা কেবল উপসর্গের উপর নির্ভর করেই করা যেতে পারে।[৭] জটিল বা সংশয়জনক ক্ষেত্রে, রোগনির্ণয় সুনিশ্চিত করতে মূত্রবিশ্লেষণ (Urinalysis) করা দরকার, যার মাধ্যমে মূত্রে নাইট্রাইটসমূহ (Urinary nitrite), শ্বেত রক্তকণিকা, বা লিউকোসাইট এস্টারেজ (Leukocyte esterase) আছে কিনা নিশ্চিত হওয়া যায়।[৩৯] মূত্রের অণুবীক্ষণিক পরীক্ষা করলে লোহিত রক্তকণিকা , শ্বেত রক্তকণিকা, বা ব্যাকটেরিয়ার উপস্থিতি নিশ্চিত করা যায়। মূত্রের কালচারে যদি মূত্রনালির সাধারণ কোন ব্যাকটেরিয়ার কলোনি সংখ্যা প্রতি মিলিলিটারে ১০৩ কলোনি-গঠনকারী একক (Colony-forming unit)-এর সমান বা তার বেশি দেখায়,তখন সেটাকে পজিটিভ বলে ধরে নেওয়া হয়। কালচারের মাধ্যমে অ্যান্টিবায়োটিকের সংবেদনশীলতাও পরীক্ষা করা যায়, যা সঠিক অ্যান্টিবায়োটিক নির্বাচন করে চিকিৎসা করার ব্যাপারে বেশ কার্যকর। অবশ্য, যেসব নারীদের কালচারের ফল নেগেটিভ হয়, তাদের ক্ষেত্রেও অ্যান্টিবায়োটিক দিয়ে চিকিৎসা করা হলে অবস্থার উন্নতি হতে পারে।[৭] যেহেতু বয়স্কদের ক্ষেত্রে উপসর্গগুলো অস্পষ্ট হতে পারে, তাই সেসব ক্ষেত্রে মূত্রনালির সংক্রমণ নিশ্চিত করার জন্য সঠিক পরীক্ষা-নিরীক্ষা না করা হলে রোগনির্ণয় কষ্টকর হতে পারে।[৩]
শ্রেণিবিভাগ
[সম্পাদনা]কখনো কখনো মূত্রনালির সংক্রমণে শুধু মূত্রনালির নিম্নাংশের সংক্রমণ ঘটে, সে ক্ষেত্রে একে মূত্রথলির সংক্রমণ বলা হয়। এর বদলে, মূত্রনালির ঊর্ধ্বাংশের সংক্রমণও হতে পারে, সে ক্ষেত্রে একে পায়েলোনেফ্রাইটিস বলা হয়। যদি প্রস্রাবে উল্লেখযোগ্য মাত্রায় ব্যাকটেরিয়া থাকে কিন্তু কোন উপসর্গ না থাকে, তাহলে সেই অবস্থাকে 'উপসর্গবিহীন ব্যাকটেরিউরিয়া' (Asymptomatic bacteriuria) বলা হয়।[২] যদি কোন মূত্রনালির সংক্রমণে শুধু নালির উপরের অংশ আক্রান্ত হয়ে থাকে, এবং ব্যক্তিটির ডায়াবেটিস থাকে, গর্ভবতী হয়ে থাকেন, তিনি যদি পুরুষ হন, অথবা তার রোগপ্রতিরোধ ক্ষমতা দূর্বল থাকে, তাহলে একে জটিল সংক্রমণ বলা হয়।[১০][১৪] অন্যথা, যদি কোন নারী স্বাস্থ্যবতী হন এবং প্রিমেনোপোজাল অবস্থায় থাকেন, তাহলে তাকে জটিলতাবিহীন সংক্রমণ বলা হয়।[১৪] যখন শিশুদের মূত্রনালির সংক্রমণের সাথে জ্বর থাকে, তখন ধরা নেয়া হয় যে সংক্রমণটি মূত্রনালির উপরের অংশে হয়েছে।[১৭]
শিশুদের ক্ষেত্রে
[সম্পাদনা]শিশুদের মূত্রনালির সংক্রমণ নির্ণয় করতে হলে, একটি পজিটিভ ইউরিন কালচার প্রয়োজন। মূত্রের নমুনা সংগ্রহ করার পদ্ধতির উপর নমুনার বিশুদ্ধতা নির্ভর করে। ফলে মাঝে মাঝেই নমুনা অবিশুদ্ধ হয়ে পড়ে। তাই মধ্যবর্তী ধারা প্রবাহ থেকে “বিশুদ্ধ নমুনা” সংগ্রহ করার জন্য ১০৫ সিএফিউ/মিলি (105 CFU/mL) কে ক্রান্তীয় সীমা ধরা হয় , ১০৪ সিএফিউ/মিলি (104 CFU/mL) কে ক্যাথেটার থেকে প্রাপ্ত নমুনার জন্য এবং ১০২ সিএফিউ/মিলি (102 CFU/mL) কে মূত্রথলি থেকে সরাসরি সূচের সাহায্যে নমুনা সংগ্রহ করার জন্য ক্রান্তীয় সীমা হিসেবে ধরা হয়। বিশ্ব স্বাস্থ্য সংস্থা নমুনা সংগ্রহের জন্য “ইউরিন ব্যাগ” ব্যবহার করাকে নিরুৎসাহিত করে, কারণ এক্ষত্রে কালচার করার সময় ব্যাপক হারে নমুনা অবিশুদ্ধ হয়ে পড়ে, এবং যেসব বাচ্চাদের টয়লেট ব্যবহার করার যথাযথ প্রশিক্ষণ নেই, তাদের ক্ষেত্রে ক্যাথেটার ব্যবহার করাই শ্রেয়। কিছু সংস্থা, যেমন মার্কিন শিশুরোগবিদ্যা একাডেমি, মূত্রনালির সংক্রমণে আক্রান্ত দুই বছরের কম বয়সী সকল শিশুর "বৃক্কের আল্ট্রাসাউন্ড" (Renal ultrasound) এবং "ভয়ডিং সিস্টোইউরেথ্রোগ্রাম" (Voiding cystourethrogram অর্থাৎ যে প্রক্রিয়ায় কোন ব্যক্তি মূত্রত্যাগের সময় সরাসরি এক্স-রে দিয়ে তাদের ইউরেথ্রা এবং মূত্রথলি পর্যবেক্ষণ করা হয়) করার জন্য সুপারিশ করে। অবশ্য, যদি কোন সমস্যা ধরাও পড়ে, সেক্ষেত্রে কার্যকর চিকিৎসা পদ্ধতির অভাব আছে। তাই অনেক সংস্থা, যেমন, "ন্যাশনাল ইনস্টিউট ফর হেলথ অ্যান্ড কেয়ার এক্সিলেন্স" বা (NICE [১]) ছয় মাসের কম বয়সী শিশুদের কিংবা যাদের অস্বাভাবিক কিছু পাওয়া যায়, কেবল তাদেরই রুটিনমাফিক ইমেজিং করার সুপারিশ করে।[১৭]
পার্থক্যমূলক রোগনির্ণয়
[সম্পাদনা]যেসব নারীর জরায়ুমুখের প্রদাহজনিত সমস্যা (সার্ভিসাইটিস বা Cervicitis) অথবা যোনিপথের প্রদাহজনিত সমস্যা (ভ্যাজাইনাইটিস বা Vaginitis) আছে, তাদের এবং কমবয়সী পুরুষদের মূত্রনালির সংক্রমণের উপসর্গগুলো ক্ল্যামাইডিয়া ট্র্যাকোমেটিস (Chlamydia trachomatis) বা Neisseria gonorrheae–র সংক্রমণের জন্যেও দেখা দিতে পারে।[২][৪০] এই সংক্রমণগুলো সাধারণত মূত্রনালির সংক্রমণ হিসেবে না হয়ে বরং 'ইউরেথ্রাইটিস' হিসেবে শ্রেণীভুক্ত হয়। ভ্যাজাইনাইটিস (Vaginal yeast infection) ঈস্ট সংক্রমণের কারণেও হতে পারে।[৪১] যাদের বহুবার মূত্রনালির সংক্রমণ হয়েছে কিন্তু প্রস্রাবের কালচার করলে নেগেটিভ ফল পাওয়া যায় এবং অ্যান্টিবায়োটিক দিলেও অবস্থার উন্নতি হয় না, তাদের "ব্লাডার পেইন সিন্ড্রোম" (মূত্রথলিতে দীর্ঘ দিন ধরে ব্যথা) হয়েছে বলে বিবেচিত হয়।[৪২] প্রোস্টেট গ্রন্থির প্রদাহ (Prostatitis)-এর কথাও পার্থক্যমূলক রোগনির্ণয়ের সময় বিবেচনা করা যেতে পারে।[৪৩]
প্রতিরোধ
[সম্পাদনা]বহুসংখ্যক বিধি-নিষেধ মূত্রনালির সংক্রমণকে আদৌ প্রভাবিত করে কিনা সেই বিষয়ে নিশ্চিত হওয়া যায়নি, যেমনঃ যৌনসঙ্গমের পরে মূত্রত্যাগ করা, ব্যবহৃত অন্তর্বাসের ধরন, মূত্রত্যাগ বা মলত্যাগ করার পরে ব্যক্তিগত স্বাস্থ্যবিধিসমূহ, বা কোন ব্যক্তি স্নান করেন কিনা।[৭] একই ভাবে, প্রস্রাব চেপে রাখা, ট্যাম্পন ব্যবহার করা, এবং ডুশ ব্যবহার করার প্রভাব নিয়েও সঠিক প্রমাণের অভাব আছে।[২৮] যাদের ঘনঘন মূত্রনালির সংক্রমণ হয়, তাদের ভেতর যারা জন্মনিরোধক হিসেবে শুক্রাণুনাশক বা ডায়াফ্রাম ব্যবহার করেন, তাদেরকে বিকল্প পদ্ধতি অবলম্বন করার জন্য পরামর্শ দেওয়া হয়।[১০] যাদের 'বিনাইন প্রোস্টেটিক হাইপারপ্লাসিয়া' আছে, তারা বসে প্রস্রাব করলে মূত্রথলি ঠিকমত খালি হয়, এর ফলে মূত্রনালির সংক্রমণের সম্ভাবনা কমতে পারে।[৪৪]
খুবই সামান্য পরিসরে এবং স্বল্প সময়ের জন্য ক্যাথেটার ব্যবহার করলে এবং ক্যাথেটারের যথাযথ পরিচর্যা করলে ক্যাথেটার-সংক্রান্ত মূত্রনালির সংক্রমণ অনেকাংশে হ্রাস পায়।[৩১] হাসপাতালে ক্যাথেটার ঢুকানোর সময় জীবাণুমুক্ত কৌশল (sterile technique) অবলম্বন করতে হবে। তবে, যারা নিজেই নিজের ক্যাথেটার ঢুকান, তাদের ক্ষেত্রে জীবাণুমুক্ত কৌশল ব্যবহার না করা জুতসই হতে পারে।[৩৩] ক্যাথেটার ব্যবস্থা সম্পূর্ণ আবদ্ধ রাখতে হবে।[৩৩] রুপার সঙ্কর দিয়ে তৈরি ক্যাথেটার ব্যবহার করলে ঝুঁকির সম্ভাবনা উল্লেখযোগ্যমাত্রায় হ্রাস পাওয়ার সপক্ষে সঠিক প্রমাণ নেই।[৪৫]
ঔষধাদি
[সম্পাদনা]যাদের বার বার সংক্রমণ হয়, তারা যদি প্রতি সংক্রমণে একটি স্বল্পমেয়াদি অ্যান্টিবায়োটিক কোর্স গ্রহণ করেন, তবে অ্যান্টিবায়োটিকের ব্যবহার সর্বনিম্ন হয়।[১৩] অবশ্য, দীর্ঘদিন ধরে দৈনিক অ্যান্টিবায়োটিক গ্রহণ করলেও কাজ করে।[৭] এ সংক্রমণের চিকিৎসায় ব্যবহৃত প্রচলিত ওষুধগুলোর মধ্যে আছে নাইট্রোফিউরানটোইন (Nitrofurantoin) এবং ট্রাইমেথোপ্রিম/সালফামেথোক্সাজোল (Trimethoprim/sulfamethoxazole)।[১০] এ উদ্দেশ্যে হেক্সামিন (Hexamine) নামক আরেকটি যৌগ ব্যবহার করা হয়, কারণ মূত্রথলিতে অম্লতা কম হওয়ার জন্যে এটি ফর্মালডিহাইড উৎপাদন করে, যার বিরুদ্ধে প্রতিরোধ্যতা গড়ে উঠে না।[৪৬]
যেসব ক্ষেত্রে সংক্রমণ হবার ঘটনা সঙ্গমের সাথে সংশ্লিষ্ট, সেসব ক্ষেত্রে সঙ্গমের পরে অ্যান্টিবায়োটিক গ্রহণ করলে উপকার হতে পারে।[১০] দেখা গেছে টপিক্যাল ভ্যাজাইনাল এস্ট্রোজেন পোস্টমেনোপজাল নারীদের পুনঃসংঘটন হ্রাস করে।[৪৭][৪৮] টপিক্যাল ক্রিমের মত, অল্প মাত্রার অ্যান্টিবায়োটিকের পরিবর্তে যোনির এস্ট্রোজেনের ব্যবহার অতটা কার্যকর নয়।[৪৭] স্বল্পমেয়াদে ক্যাথেটার ব্যবহার করার পর পরই অ্যান্টিবায়োটিক গ্রহণ করলে পরবর্তীতে সংক্রমণের সম্ভাবনা অনেকাংশে হ্রাস পায়।[৪৯]
শিশুদের ক্ষেত্রে
[সম্পাদনা]প্রতিষেধক অ্যান্টিবায়োটিকসমূহ শিশুদের মূত্রনালির সংক্রমণ কমাতে পারে, এমন ধারণার সপক্ষে প্রাপ্ত তথ্য প্রমাণাদি ঘাটতিপূর্ণ।[৫০] যাইহোক, বার বার মূত্রনালির সংক্রমণের ফলে কিডনির সমস্যা হওয়ার ঘটনা বিরল, যদি না ভিতরে ভিতরে কিডনির অন্য কোন সমস্যা থেকে থাকে, যার ফলে শতকরা ০.৩৩ ভাগেরও কম প্রাপ্তবয়স্ক হওয়ার পরে দীর্ঘমেয়াদি কিডনির সমস্যায় বা ক্রনিক কিডনি ডিজিজে ভুগে।[৫১] ২০১১ সাল পর্যন্ত পাওয়া তথ্য অনুযায়ী, সময়মত খৎনা করা হলে মূত্রনালির সংক্রমণ প্রতিরোধ করা যায় কিনা, তার সঠিক প্রমাণ পাওয়া যায় নি।[৩৪]
বিকল্প ঔষধ
[সম্পাদনা]কিছু গবেষণায় দেখা গেছে যে যাদের ঘন ঘন মূত্রনালির সংক্রমণ হয়, ক্র্যানবেরির রস বা ক্যাপসুল তাদের ইউটিআইর সংখ্যা হ্রাস করতে পারে।[৪৮][৫২] একটি 'কক্রেন পর্যালোচনা' (Cochrane review [২]) পর্যবসিত হয়েছে যে, যদিবা কোন সুবিধা বিদ্যমান থাকেও, তবে তা সামান্য।[৫৩] শতকরা ৩০ ভাগের বেশি ক্ষেত্রে অন্ত্রের গোলমাল দেখা দিয়েছে,[৫৪] সাথে দীর্ঘমেয়াদি সহনশীলতাও একটি সমস্যা।[৫৩] বর্তমানে এই জন্য ক্র্যানবেরি জুস আর সুপারিশ করা হয় না।[৫৩] ২০১৫ সাল পর্যন্ত পাওয়া তথ্য অনুযায়ী, প্রোবায়োটিকগুলো উপকারি কিনা তা নির্ধারণ করার জন্য আরও অধ্যয়ন প্রয়োজন।[৫৫] ২০১৫ সাল পর্যন্ত পাওয়া তথ্য অনুযায়ী, মূত্রনালির স্বাস্থ্য বজায় রাখতে, মূত্র-জনন তন্ত্রের অণুজীবমণ্ডলের ভূমিকা ভালভাবে বোঝা যায় নি।[৫৬][৫৭][৫৮]
চিকিৎসা
[সম্পাদনা]চিকিৎসার মূল ভিত্তি হল অ্যান্টিবায়োটিকসমূহ। মূত্রথলির সংক্রমণে অনুভূত প্রস্রাবের জ্বালাপোড়া এবং বেগ উপশম করার জন্য মাঝেমধ্যে সংক্রমণের প্রথম কিছুদিন অ্যান্টিবায়োটিকসমূহের পাশাপাশি ফেনাজোপিরিডিন (Phenazopyridine) সুপারিশ করা হয়।[৫৯] অবশ্য, এর ব্যবহারের সাথে সংশ্লিষ্ট বিপদের সম্ভাবনার কথা মাথায় রেখে নিয়মিত এমন সুপারিশ করা হয় না, বিশেষত এতে মেথেমোগ্লোবিনেমিয়া (রক্তে স্বাভাবিকের চেয়ে বেশি মাত্রায় মেথেমোগ্লোবিন থাকা) হবার ঝুঁকি বেড়ে যায়।[৬০] জ্বর হলে অ্যাসিটামিনোফেন (প্যারাসিটামল) ব্যবহার করা যেতে পারে।[৬১] বর্তমান সংক্রমণগুলোর চিকিৎসা করার জন্য ক্র্যানবেরি পণ্য ব্যবহারের পক্ষে ভাল কোনও প্রমাণ নেই।[৬২][৬৩]
উপসর্গবিহীন ব্যাকটেরিউরিয়া
[সম্পাদনা]যাদের প্রস্রাবে ব্যাকটেরিয়া থাকে, কিন্তু কোন উপসর্গ থাকে না, অ্যান্টিবায়োটিক দিয়ে সাধারণত তাদের চিকিৎসা করা উচিৎ নয়।[৬৪] এদের মধ্যে রয়েছেন বৃদ্ধরা, সুষুম্নাকাণ্ডে আঘাতপ্রাপ্তরা এবং যাদের ইউরিনারি ক্যাথেটার ব্যবহার করতে হয় তারা।[৬৫][৬৬] গর্ভাবস্থা একটি ব্যতীক্রম এবং নারীদের ৭ দিন অ্যান্টিবায়োটিক গ্রহণ করার পরামর্শ দেয়া হয়।[৬৭][৬৮] চিকিৎসা না করা হলে এটির কারণে শতকরা ৩০ ভাগ পর্যন্ত মায়ের পায়েলোনেফ্রাইটিস হয় এবং কম ওজনবিশিষ্ট নবজাতক ও অপরিণত প্রসবের (গর্ভধারণ ৩৭ সপ্তাহ হওয়ার পূর্বে প্রসব) ঝুঁকি বাড়ায়।[৬৯] অনেকে ডায়াবেটিসের রোগীদের[৭০] এবং মূত্রনালির যেসব কার্যপ্রণালীতে রক্তপাত হওয়ার সম্ভাবনা থাকে[৬৬] সেগুলোর পূর্বে চিকিৎসা নেয়ার পরামর্শ দেন।
জটিলতাবিহীন সংক্রমণ
[সম্পাদনা]জটিলতাবিহীন সংক্রমণ কেবল উপসর্গের উপর ভিত্তি করেই নির্ণয় এবং চিকিৎসা করা যায়।[৭] মুখে সেবন করার অ্যান্টিবায়োটিকসমূহ যেমন, ট্রাইমেথোপ্রিম/সালফামেথোক্সাজোল (টিএমপি/এসএমএক্স) এবং নাইট্রোফিউরানটোইন, অথবা ফসফোমাইসিন সাধারণত প্রথম সারির ওষুধ হিসেবে গণ্য হয়।[৭১] এগুলো ছাড়াও সেফালোস্পোরিন, এমোক্সিসিলিন/ক্লাভুলানিক এসিড, বা একটি ফ্লোরোকুইনোলোন ব্যবহার করা যেতে পারে।[৭২] অবশ্য, ফ্লোরোকুইনোলোন অ্যান্টিবায়োটিকের প্রতি অণুজীব-বিরোধী প্রতিরোধ্যতা বেড়ে যাচ্ছে।[৩৯] গুরুতর পার্শ্বপ্রতিক্রিয়া যেমন- টেন্ডনের প্রদাহ, টেন্ডন ছিঁড়ে যাওয়া, এবং মায়েস্থেনিয়া গ্রাভিস খারাপ করে ফেলার কারণে যুক্তরাষ্ট্রের 'খাদ্য এবং ওষুধ প্রশাসন' (FDA) একটি বক্স সতর্কতা সহ ফ্লোরোকুইনোলোনসমূহ ব্যবহার করার বিরুদ্ধে সুপারিশ করে, বিশেষ করে যখন অন্য কোন বিকল্প অবলম্বন করার উপায় থাকে।[৭৩] সবগুলো ওষুধ আরোগ্যলাভের সময়কাল যথেষ্ট পরিমাণে কমিয়ে দিতে সমানভাবে কার্যকর।[৭২][৭৪] সাধারণত ট্রাইমেথোপ্রিম, টিএমপি/এসএমএক্স, বা কোন ফ্লোরোকুইনোলোন দিয়ে তিন দিন চিকিৎসা করাই যথেষ্ট , যেখানে নাইট্রোফিউরানটোইন দিলে ৫-৭ দিন লাগে।[৭][৭৫] ফসফোমাইসিনের একটি ডোজেই কাজ হতে পারে, তবে এটি অতটা কার্যকর নয়।[৩৯]
ফ্লোরোকুইনোলোনসমূহকে প্রথম সারির ওষুধ হিসেবে সুপারিশ করা হয় না।[৩৯][৭৬] এ শ্রেণীর ওষুধসমূহের প্রতি প্রতিরোধ্যতা সৃষ্টি হওয়ার কারণে আমেরিকার সংক্রামক রোগ সোসাইটি (IDSA) এই বিবৃতিদান করে।[৭৫] এমোক্সিসিলিন/ক্লাভুলানেট অন্যান্য বিকল্পের চেয়ে কম কার্যকর।[৭৭] এত সতর্কতা সত্ত্বেও, ব্যাপক হারে ব্যবহার করা জন্যে এই সমস্ত ওষুধগুলোর প্রতি স্বল্পমাত্রার প্রতিরোধ্যতা সৃষ্টি হয়ে গিয়েছে।[৭] কিছু কিছু দেশে ট্রাইমেথোপ্রিম একাই (টিএমপি/এসএমএক্স)-এর মত কাজ করে।[৭৫] সরল ইউটিআই হলে, তিন দিনের অ্যান্টিবায়োটিক কোর্সেই শিশুরা সেড়ে ওঠে।[৭৮] যেসব নারীদের বার বার সরল ইউটিআই হয়, তারা শতকরা ৯০ ভাগ ক্ষেত্রেই সঠিকভাবে নতুন সংক্রমণ শনাক্ত করতে পারেন।[৭] লক্ষণগুলো দেখা দেয়ার সাথে সাথেই নিজের চিকিৎসা নিজে করলে তারা লাভ পেতে পারে, সেক্ষেত্রে কেবল প্রারম্ভিক চিকিৎসা ব্যর্থ হলেই মেডিকেল ফলো-আপ প্রয়োজন।[৭]
জটিল সংক্রমণ
[সম্পাদনা]জটিল মূত্রনালির সংক্রমণের চিকিৎসা করা অত্যন্ত দুরূহ ব্যাপার এবং আরও আক্রমণাত্মক মূল্যায়ন, চিকিৎসা পদ্ধতি ও ফলো-আপ প্রয়োজন হয়।[৭৯] অন্তর্নিহিত জটিলতা শনাক্তকরণ এবং ব্যবস্থাপনার দরকার হতে পারে।[৮০] ক্রমবর্ধমান অ্যান্টিবায়োটিক রেজিস্ট্যান্স, জটিল এবং পুনরাবৃত্ত মূত্রনালির সংক্রমণে আক্রান্তদের চিকিৎসা করার ভবিষ্যত নিয়ে উদ্বেগ সৃষ্টি করছে।[৮১][৮২]
পায়েলোনেফ্রাইটিস
[সম্পাদনা]মূল নিবন্ধের জন্য পায়েলোনেফ্রাইটিস দেখুন।
সাধারণ মূত্রথলির সংক্রমণের তুলনায় পায়েলোনেফ্রাইটিসের চিকিৎসা আরও আক্রমণাত্মকভাবে মুখে সেবন করার অ্যান্টিবায়োটিকের দীর্ঘতর কোর্স দিয়ে অথবা শিরায় (intravenous) অ্যান্টিবায়োটিক ব্যবহার করে করা হয়।[৯] যেসব স্থানে প্রতিরোধ্যতার হার ১০% এর কম, সেখানে সাধারণত সাত দিন ধরে ফ্লুরোকুইনোলোন সিপ্রোফ্লক্সাসিন খাওয়ানো হয়। যদি স্থানীয় প্রতিরোধ্যতার হার ১০% এর বেশি হয়, তাহলে প্রায় সময় শিরার মধ্য দিয়ে এক ডোজ সেফট্রিয়াক্সন দেওয়ার বিহিত করা হয়।[৯] আরেকটি যুক্তিসঙ্গত বিকল্প হল ১৪ দিন ধরে ট্রাইমেথোপ্রিম/সালফামেথোক্সাজোল অথবা এমোক্সিসিলিন/ক্লাভুলানেট সেবন করা।[৮৩] যাদের লক্ষণগুলো আরও তীব্র আকার ধারণ করে, চলমান অ্যান্টিবায়োটিকের জন্য তাদেরকে হাসপাতালে ভর্তি হওয়ার দরকার হতে পারে।[৯] দুই-তিন দিন ধরে চিকিৎসা দেয়ার পরেও যদি লক্ষণগুলোর কোন উন্নতি না দেখা যায়, তাহলে 'ইউরিনারি অবস্ট্রাকশন' অথবা বৃক্ক পাথর রোগের মত জটিলতাসমূহ বিবেচনা করা যেতে পারে।[২][৯]
আরোগ্যসম্ভাবনা (প্রোগনোসিস)
[সম্পাদনা]যথাযথ চিকিৎসা করা হলে ৩৬ ঘণ্টার মধ্যে লক্ষণগুলোর উন্নতি হয়।[১৪] শতকরা ৪২ ভাগ সরল সংক্রমণ কয়েক দিন বা সপ্তাহের ভিতর চিকিৎসা ছাড়াই ঠিক হয়ে যায়।[৭][৮৪]
রোগবিস্তার বিজ্ঞান (এপিডেমিওলজি)
[সম্পাদনা]১৬ থেকে ৩৫ বছর বয়সে এ সংক্রমণ বেশি হয়। প্রতি বছর প্রায় ১০% নারীর মূত্রনালির সংক্রমণ হয় এবং শতকরা ৪০ থেকে ৬০ ভাগ নারীই জীবদ্দশায় অন্তত একবার হলেও এই সংক্রমণের শিকার হন।[৭][১০] এই সংক্রমণের পুনরাবৃত্তি খুবই সাধারণ এবং অর্ধেক মানুষই এক বছরের মধ্যে দ্বিতীয়বার এই সংক্রমণে আক্রান্ত হন। মূত্রনালির সংক্রমণ পুরুষদের তুলনায় নারীদের মধ্যে চারগুণ বেশি দেখা যায়।[১০] মূত্রনালির সংক্রমণের তুলনায় পায়েলোনেফ্রাইটিস প্রায় ২০-৩০ শতাংশ কম ঘটে।[৭] তারা হাসপাতালে অর্জিত সংক্রমণের সবচেয়ে সাধারণ কারণ এবং প্রায় ৪০% সংক্রমণের জন্য দায়ী।[৮৫]
সমাজ ও সংস্কৃতি
[সম্পাদনা]যুক্তরাষ্ট্রে মূত্রনালির সংক্রমণের জন্য প্রতি বছর প্রায় সত্তর লক্ষ বার ডাক্তারের অফিসে দেখা করার ঘটনা, দশ লক্ষ বার জরুরি বিভাগে দেখা করার ঘটনা, এবং এক লক্ষ বার হাসপাতালে ভর্তি হওয়ার ঘটনা ঘটে।[১০] এই সমস্ত সংক্রমণের জন্য কর্মক্ষেত্রে ব্যাপক সময় নষ্ট হয় এবং চিকিৎসা বাবদ প্রচুর অর্থ ব্যয় করতে হয়।[৮৫]
ইতিহাস
[সম্পাদনা]সেই প্রাচীন কাল থেকেই মূত্রনালির সংক্রমণের বর্ণনা পাওয়া যায়। প্রথম নথিভুক্ত বর্ণনা পাওয়া যায় খ্রিস্টপূর্ব আনুমানিক ১৫৫০ অব্দের এবারস প্যাপাইরাসে (Ebers Papyrus)।[১৫] মিশরীয়রা এটিকে “মূত্রথলি থেকে তাপ প্রেরণ” হিসেবে বর্ণিত করত।[৮৬] ১৯৩০-এর দশকে অ্যান্টিবায়োটিকের বিকাশ ও সহজলভ্যতা ঘটার আগে কোন কার্যকর চিকিৎসা ছিল না, অতীতে এ সংক্রমণের জন্য ভেষজ চিকিৎসা, রক্তঝরা এবং বিশ্রামের পরামর্শ দেওয়া হত।[১৫]
গর্ভকালীন সময়
[সম্পাদনা]গর্ভকালীন সময়ে মূত্রনালির সংক্রমণ একটি দুশ্চিন্তার বিষয়, কারণ এর ফলে বৃক্কের সংক্রমণের ঝুঁকি বেড়ে যায়। গর্ভাবস্থাতে উচ্চ প্রোজেস্টেরনের মাত্রা ইউরেটার এবং মূত্রথলির পেশীর টান কমে যাওয়ার ঝুঁকি বাড়ায়, যা রিফ্লাক্সের সম্ভাবনা বৃদ্ধি করে। মূত্র ইউরেথ্রার দিকে প্রবাহিত না হয়ে বিপরীত দিকে অর্থাৎ ইউরেটার এবং কিডনির দিকে প্রবাহিত হওয়াকে রিফ্লাক্স বলে। গর্ভবতী নারীদের উপসর্গবিহীন ব্যাকটেরিউরিয়া হওয়ার কোন বর্ধিত ঝুঁকি নেই। কিন্তু, যদি তাদের ব্যাকটেরিউরিয়া হয়, তাহলে বৃক্কের সংক্রমণের ঝুঁকি ২৫-৪০% বেড়ে যায়।[২৮] তাই মূত্র পরীক্ষায় সংক্রমণের লক্ষণ দেখা গেলে—উপসর্গ না থাকলেও—চিকিৎসা নেওয়ার পরামর্শ দেওয়া হয়। সাধারণত সেফালেক্সিন বা নাইট্রোফিউরানটোইন দেওয়া হয়, কারণ ওষুধগুলো গর্ভাবস্থায় নিরাপদ বলে বিবেচনা করা হয়।[৬৮] গর্ভাবস্থায় বৃক্কের সংক্রমণের ফলে অপরিণত প্রসব বা প্রি-এক্লাম্পসিয়া হতে পারে।[২৮] প্রি-এক্লাম্পসিয়া হল উচ্চ রক্তচাপ এবং বৃক্কের গোলমালজনিত এমন একটি অবস্থা, যার ফলে গর্ভকালীন সময়ে খিঁচুনি হতে পারে।
তথ্যসূত্র
[সম্পাদনা]- ↑ ক খ গ ঘ CDC (২০২০-০৩-১৯)। "Suffering from a urinary tract infection?"। Centers for Disease Control and Prevention (ইংরেজি ভাষায়)। সংগ্রহের তারিখ ২০২০-০৮-১০।
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ ঞ Lane, David R.; Takhar, Sukhjit S. (২০১১-০৮-০১)। "Diagnosis and Management of Urinary Tract Infection and Pyelonephritis"। Emergency Medicine Clinics of North America। Genitourinary Emergencies (ইংরেজি ভাষায়)। 29 (3): 539–552। আইএসএসএন 0733-8627। ডিওআই:10.1016/j.emc.2011.04.001।
- ↑ ক খ গ ঘ Woodford, Henry J; George, James (ফেব্রুয়ারি ২০১১)। "Diagnosis and management of urinary infections in older people"। Clinical Medicine। 11 (1): ৮০–৮৩। আইএসএসএন 1470-2118। ডিওআই:10.7861/clinmedicine.11-1-80। পিএমআইডি 21404794। পিএমসি 5873814
 । সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ ক খ গ Flores-Mireles, Ana L.; Walker, Jennifer N.; Caparon, Michael; Hultgren, Scott J. (মে ২০১৫)। "Urinary tract infections: epidemiology, mechanisms of infection and treatment options"। Nature reviews. Microbiology। ১৩ (৫): ২৬৯–২৮৪। আইএসএসএন 1740-1526। ডিওআই:10.1038/nrmicro3432। পিএমআইডি 25853778। পিএমসি 4457377
 । সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ Copstead-Kirkhorn, Lee-Ellen C.; Banasik, Jacquelyn L. (২০১৩-১১-২২)। Study Guide for Pathophysiology - E-Book (ইংরেজি ভাষায়)। Elsevier Health Sciences। পৃষ্ঠা ২৭২। আইএসবিএন 978-0-323-29318-1। ১৬ ফেব্রুয়ারি ২০১৬ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ FAAN, Adrianne Dill Linton, PhD, RN (২০১৫-০২-০৬)। Introduction to Medical-Surgical Nursing (ইংরেজি ভাষায়)। Elsevier Health Sciences। পৃষ্ঠা 909। আইএসবিএন 978-1-4557-7641-2।
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ ঞ ট ঠ ড ঢ ণ ত থ দ ধ ন প ফ ব Nicolle, Lindsay E. (২০০৮-০২-০১)। "Uncomplicated Urinary Tract Infection in Adults Including Uncomplicated Pyelonephritis"। Urologic Clinics of North America। New Developments in Infection and Inflammation in Urology (ইংরেজি ভাষায়)। 35 (1): 1–12। আইএসএসএন 0094-0143। ডিওআই:10.1016/j.ucl.2007.09.004।
- ↑ Bennett, John V.; Jarvis, William Robert; Brachman, Philip S. (২০০৭)। Bennett & Brachman's Hospital Infections (ইংরেজি ভাষায়)। Lippincott Williams & Wilkins। পৃষ্ঠা 474। আইএসবিএন 978-0-7817-6383-7। ১৬ ফেব্রুয়ারি ২০১৬ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ ক খ গ ঘ ঙ চ Colgan, Richard; Williams, Mozella; Johnson, James R. (২০১১-০৯-০১)। "Diagnosis and treatment of acute pyelonephritis in women"। American Family Physician। 84 (5): 519–526। আইএসএসএন 1532-0650। পিএমআইডি 21888302।
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ ঞ ট ঠ ড ঢ ণ ত থ দ ধ Salvatore, Stefano; Salvatore, Silvia; Cattoni, Elena; Siesto, Gabriele; Serati, Maurizio; Sorice, Paola; Torella, Marco (জুন ২০১১)। "Urinary tract infections in women"। European Journal of Obstetrics & Gynecology and Reproductive Biology। 156 (2): 131–136। আইএসএসএন 0301-2115। ডিওআই:10.1016/j.ejogrb.2011.01.028। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ Ferroni, Matthew; Taylor, Aisha Khalali (২০১৫-১১-০১)। "Asymptomatic Bacteriuria in Noncatheterized Adults"। Urologic Clinics of North America। Contemporary Antibiotic Management for Urologic Procedures and Infections (ইংরেজি ভাষায়)। 42 (4): 537–545। আইএসএসএন 0094-0143। ডিওআই:10.1016/j.ucl.2015.07.003।
- ↑ Glaser, Alexander P.; Schaeffer, Anthony J. (২০১৫-১১-০১)। "Urinary Tract Infection and Bacteriuria in Pregnancy"। Urologic Clinics of North America। Contemporary Antibiotic Management for Urologic Procedures and Infections (ইংরেজি ভাষায়)। 42 (4): 547–560। আইএসএসএন 0094-0143। ডিওআই:10.1016/j.ucl.2015.05.004।
- ↑ ক খ "Recurrent uncomplicated cystitis in women: allowing patients to self-initiate antibiotic therapy"। Prescrire International। 23 (146): 47–49। নভেম্বর ২০১৩। আইএসএসএন 1167-7422। পিএমআইডি 24669389। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ ক খ গ ঘ ঙ Colgan, Richard; Williams, Mozella (২০১১-১০-০১)। "Diagnosis and treatment of acute uncomplicated cystitis"। American Family Physician। 84 (7): 771–776। আইএসএসএন 1532-0650। পিএমআইডি 22010614।
- ↑ ক খ গ Al-Achi, Antoine (২০০৮-০৮-৩০)। An Introduction to Botanical Medicines: History, Science, Uses, and Dangers: History, Science, Uses, and Dangers (ইংরেজি ভাষায়)। ABC-CLIO। আইএসবিএন 978-0-313-35010-8। ২০২০-০৭-৩১ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২০২০-০৮-১০।
- ↑ Arellano, Ronald S. (২০১১-০১-১৯)। Non-Vascular Interventional Radiology of the Abdomen (ইংরেজি ভাষায়)। Springer Science & Business Media। পৃষ্ঠা 67। আইএসবিএন 978-1-4419-7732-8। ১০ জুন ২০১৬ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ ক খ গ ঘ ঙ চ ছ Bhat, Rahul G.; Katy, Tamara A.; Place, Frederick C. (আগস্ট ২০১১)। "Pediatric urinary tract infections"। Emergency Medicine Clinics of North America। ২৯ (৩): ৬৩৭–৬৫৩। আইএসএসএন 1558-0539। ডিওআই:10.1016/j.emc.2011.04.004। পিএমআইডি 21782079। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ Nugent, James; Childers, Molly; Singh-Miller, Nicholas; Howard, Robin; Allard, Rhonda; Eberly, Matthew (সেপ্টেম্বর ২০১৯)। "Risk of Meningitis in Infants Aged 29 to 90 Days with Urinary Tract Infection: A Systematic Review and Meta-Analysis"। The Journal of Pediatrics। ২১২: 102–110.e5। আইএসএসএন 0022-3476। ডিওআই:10.1016/j.jpeds.2019.04.053। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ ক খ "AMDA Suggests Oral Feedings Rather Than Feeding Tubes | Choosing Wisely"। www.choosingwisely.org (ইংরেজি ভাষায়)। সংগ্রহের তারিখ ২০২০-০৮-১০।
- ↑ Abraham, Soman N.; Miao, Yuxuan (অক্টোবর ২০১৫)। "The nature of immune responses to urinary tract infections"। Nature Reviews Immunology (ইংরেজি ভাষায়)। ১৫ (১০): ৬৫৫–৬৬৩। আইএসএসএন 1474-1741। ডিওআই:10.1038/nri3887। পিএমআইডি 26388331। পিএমসি 4926313
 । সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ Amdekar, Sarika; Singh, Vinod; Singh, Desh Deepak (২০১১-০৯-০৭)। "Probiotic Therapy: Immunomodulating Approach Toward Urinary Tract Infection"। Current Microbiology (ইংরেজি ভাষায়)। 63 (5): 484। আইএসএসএন 1432-0991। ডিওআই:10.1007/s00284-011-0006-2।
- ↑ Sievert, Dawn M.; Ricks, Philip; Edwards, Jonathan R.; Schneider, Amy; Patel, Jean; Srinivasan, Arjun; Kallen, Alex; Limbago, Brandi; Fridkin, Scott (২০১৩-০১-০১)। "Antimicrobial-Resistant Pathogens Associated with Healthcare-Associated Infections Summary of Data Reported to the National Healthcare Safety Network at the Centers for Disease Control and Prevention, 2009–2010"। ডিওআই:10.1086/668770।
- ↑ Bagshaw, Sean M.; Laupland, Kevin B. (ফেব্রুয়ারি ২০০৬)। "Epidemiology of intensive care unit-acquired urinary tract infections"। Current Opinion in Infectious Diseases (ইংরেজি ভাষায়)। ১৯ (১): ৬৭–৭১। আইএসএসএন 0951-7375। ডিওআই:10.1097/01.qco.0000200292.37909.e0। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ "Urinary Tract Infections in Adults"। ৯ জানুয়ারি ২০১৫ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ১ জানুয়ারি ২০১৫।
- ↑ Brill, John R. (২০১০-০৪-০১)। "Diagnosis and treatment of urethritis in men"। American Family Physician। 81 (7): 873–878। আইএসএসএন 1532-0650। পিএমআইডি 20353145।
- ↑ Franco, Anna Virginia M. (২০০৫-১২-০১)। "Recurrent urinary tract infections"। Best Practice & Research Clinical Obstetrics & Gynaecology। Female Pelvic Floor Dysfunction (ইংরেজি ভাষায়)। 19 (6): 861–873। আইএসএসএন 1521-6934। ডিওআই:10.1016/j.bpobgyn.2005.08.003।
- ↑ Engleberg, N C; DiRita, V; Dermody, T S (২০০৭)। Schaechter's Mechanism of Microbial Disease। Baltimore: Lippincott Williams & Wilkins। আইএসবিএন 978-0-7817-5342-5।
- ↑ ক খ গ ঘ ঙ চ Dielubanza, Elodi J.; Schaeffer, Anthony J. (২০১১-০১-০১)। "Urinary Tract Infections in Women"। Medical Clinics of North America। Urologic Issues for the Internist (ইংরেজি ভাষায়)। 95 (1): 27–41। আইএসএসএন 0025-7125। ডিওআই:10.1016/j.mcna.2010.08.023।
- ↑ Goldstein, Irwin; Dicks, Brian; Kim, Noel N; Hartzell, Rose (ডিসেম্বর ২০১৩)। "Multidisciplinary Overview of Vaginal Atrophy and Associated Genitourinary Symptoms in Postmenopausal Women"। Sexual Medicine। ১ (২): ৪৪–৫৩। আইএসএসএন 2050-1161। ডিওআই:10.1002/sm2.17। পিএমআইডি 25356287। পিএমসি 4184497
 । সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ Holt, James D.; Garrett, W. Allan; McCurry, Tyler K.; Teichman, Joel M. H. (২০১৬-০২-১৫)। "Common Questions About Chronic Prostatitis"। American Family Physician। 93 (4): 290–296। আইএসএসএন 1532-0650। পিএমআইডি 26926816।
- ↑ ক খ Smith, Philip W.; Nicolle, Lindsay E. (মে ২০০১)। "The Chronic Indwelling Catheter and Urinary Infection in Long-Term–Care Facility Residents"। Infection Control & Hospital Epidemiology (ইংরেজি ভাষায়)। ২২ (৫): ৩১৬–৩২১। আইএসএসএন 0899-823X। ডিওআই:10.1086/501908।
- ↑ Phipps, Simon; Lim, Yik N; McClinton, Samuel; Barry, Chris; Rane, Ajay; N'Dow, James MO (২০০৬-০৪-১৯)। "Short term urinary catheter policies following urogenital surgery in adults"। Cochrane Database of Systematic Reviews। আইএসএসএন 1465-1858। ডিওআই:10.1002/14651858.cd004374.pub2।
- ↑ ক খ গ Gould, Carolyn V.; Umscheid, Craig A.; Agarwal, Rajender K.; Kuntz, Gretchen; Pegues, David A. (২০১০-০২-০১)। "Guideline for Prevention of Catheter-Associated Urinary Tract Infections 2009"। ডিওআই:10.1086/651091।
- ↑ ক খ Jagannath, Vanitha A; Fedorowicz, Zbys; Sud, Vikas; Verma, Abhishek Kumar; Hajebrahimi, Sakineh (২০১২-১১-১৪)। "Routine neonatal circumcision for the prevention of urinary tract infections in infancy"। Cochrane Database of Systematic Reviews। আইএসএসএন 1465-1858। ডিওআই:10.1002/14651858.cd009129.pub2।
- ↑ Morris Brian J.; Wiswell Thomas E. (২০১৩-০৬-০১)। "Circumcision and Lifetime Risk of Urinary Tract Infection: A Systematic Review and Meta-Analysis"। Journal of Urology। ১৮৯ (৬): ২১১৮–২১২৪। ডিওআই:10.1016/j.juro.2012.11.114। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ ক খ Eves, Faith J.; Rivera, Natacha (এপ্রিল ২০১০)। "Prevention of Urinary Tract Infections in Persons with Spinal Cord Injury in Home Health Care"। Home Healthcare Now (ইংরেজি ভাষায়)। ২৮ (৪): ২৩০–২৪১। আইএসএসএন 2374-4529। ডিওআই:10.1097/NHH.0b013e3181dc1bcb। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ Opperman, E. A. (জুন ২০১০)। "Cranberry is not effective for the prevention or treatment of urinary tract infections in individuals with spinal cord injury"। Spinal Cord (ইংরেজি ভাষায়)। ৪৮ (৬): ৪৫১–৪৫৬। আইএসএসএন 1476-5624। ডিওআই:10.1038/sc.2009.159।
- ↑ ক খ Gutierrez-Aceves, Jorge; Negrete-Pulido, Oscar; Avila-Herrera, Pedro (২০১২-০১-০৫)। Smith's Textbook of Endourology। Oxford, UK: Wiley-Blackwell। পৃষ্ঠা 38–52। আইএসবিএন 978-1-4443-4514-8।
- ↑ ক খ গ ঘ Detweiler, Keri; Mayers, Daniel; Fletcher, Sophie G. (২০১৫-১১-০১)। "Bacteruria and Urinary Tract Infections in the Elderly"। Urologic Clinics of North America। Contemporary Antibiotic Management for Urologic Procedures and Infections (ইংরেজি ভাষায়)। 42 (4): 561–568। আইএসএসএন 0094-0143। ডিওআই:10.1016/j.ucl.2015.07.002।
- ↑ Raynor, Mathew C.; Carson, Culley C. (২০১১-০১-০১)। "Urinary Infections in Men"। Medical Clinics of North America। Urologic Issues for the Internist (ইংরেজি ভাষায়)। 95 (1): 43–54। আইএসএসএন 0025-7125। ডিওআই:10.1016/j.mcna.2010.08.015।
- ↑ Hui, David (২০১১-০১-১৫)। Approach to Internal Medicine: A Resource Book for Clinical Practice (ইংরেজি ভাষায়)। Springer Science & Business Media। আইএসবিএন 978-1-4419-6505-9।
- ↑ Office urology : the clinician's guide। Kursh, Elroy D., Ulchaker, James C.। Totowa, N.J.: Humana Press। ২০০১। আইএসবিএন 978-0-89603-789-2। ওসিএলসি 43985394।
- ↑ Mick, Nathan W. (২০০৬)। Blueprints emergency medicine। Peters, Jessica Radin., Egan, Daniel, MD., Nadel, Eric S., Mick, Nathan W. (2nd ed সংস্করণ)। Malden, Mass.: Blackwell Pub। আইএসবিএন 1-4051-0461-9। ওসিএলসি 58534274।
- ↑ de Jong, Ype; Pinckaers, Johannes Henricus Francisca Maria; ten Brinck, Robin Marco; Lycklama à Nijeholt, Augustinus Aizo Beent; Dekkers, Olaf Matthijs (২০১৪-০৭-২২)। "Urinating Standing versus Sitting: Position Is of Influence in Men with Prostate Enlargement. A Systematic Review and Meta-Analysis"। PLoS ONE। 9 (7)। আইএসএসএন 1932-6203। ডিওআই:10.1371/journal.pone.0101320। পিএমআইডি 25051345। পিএমসি 4106761
 ।
।
- ↑ Lam, Thomas BL; Omar, Muhammad Imran; Fisher, Euan; Gillies, Katie; MacLennan, Sara (২০১৪-০৯-২৩)। "Types of indwelling urethral catheters for short-term catheterisation in hospitalised adults"। Cochrane Database of Systematic Reviews। আইএসএসএন 1465-1858। ডিওআই:10.1002/14651858.cd004013.pub4।
- ↑ Finkel, Richard (Richard S.) (২০০৯)। Pharmacology। Clark, Michelle Alexia., Cubeddu, Luigi X. (4th ed সংস্করণ)। Philadelphia: Lippincott Williams & Wilkins। আইএসবিএন 978-0-7817-7155-9। ওসিএলসি 213379671।
- ↑ ক খ Perrotta, Carla; Aznar, Mireya; Mejia, Raul; Albert, Xavier; Ng, Cheen Werne (২০০৮-০৪-২৩)। "Oestrogens for preventing recurrent urinary tract infection in postmenopausal women"। Cochrane Database of Systematic Reviews। আইএসএসএন 1465-1858। ডিওআই:10.1002/14651858.cd005131.pub2।
- ↑ ক খ Beerepoot, Mariëlle; Geerlings, Suzanne (জুন ২০১৬)। "Non-Antibiotic Prophylaxis for Urinary Tract Infections"। Pathogens (ইংরেজি ভাষায়)। ৫ (২): ৩৬। ডিওআই:10.3390/pathogens5020036। পিএমআইডি 27092529। পিএমসি 4931387
 । সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ Marschall, Jonas; Carpenter, Christopher R.; Fowler, Susan; Trautner, Barbara W. (২০১৩-০৬-১১)। "Antibiotic prophylaxis for urinary tract infections after removal of urinary catheter: meta-analysis"। BMJ (ইংরেজি ভাষায়)। 346। আইএসএসএন 1756-1833। ডিওআই:10.1136/bmj.f3147। পিএমআইডি 23757735। পিএমসি 3678514
 ।
।
- ↑ Dai, Bing; Liu, Yawei; Jia, Jieshuang; Mei, Changlin (২০১০-০৭-০১)। "Long-term antibiotics for the prevention of recurrent urinary tract infection in children: a systematic review and meta-analysis"। Archives of Disease in Childhood (ইংরেজি ভাষায়)। 95 (7): 499–508। আইএসএসএন 0003-9888। ডিওআই:10.1136/adc.2009.173112। পিএমআইডি 20457696।
- ↑ Salo, Jarmo; Ikäheimo, Risto; Tapiainen, Terhi; Uhari, Matti (২০১১-১১-০১)। "Childhood Urinary Tract Infections as a Cause of Chronic Kidney Disease"। Pediatrics (ইংরেজি ভাষায়)। 128 (5): 840–847। আইএসএসএন 0031-4005। ডিওআই:10.1542/peds.2010-3520। পিএমআইডি 21987701।
- ↑ Wang, Chih-Hung; Fang, Cheng-Chung; Chen, Nai-Chuan; Liu, Sot Shih-Hung; Yu, Ping-Hsun; Wu, Tao-Yu; Chen, Wei-Ting; Lee, Chien-Chang; Chen, Shyr-Chyr (২০১২-০৭-০৯)। "Cranberry-Containing Products for Prevention of Urinary Tract Infections in Susceptible Populations: A Systematic Review and Meta-analysis of Randomized Controlled Trials"। Archives of Internal Medicine (ইংরেজি ভাষায়)। 172 (13): 988–996। আইএসএসএন 0003-9926। ডিওআই:10.1001/archinternmed.2012.3004।
- ↑ ক খ গ Jepson, Ruth G; Williams, Gabrielle; Craig, Jonathan C (২০১২-১০-১৭)। "Cranberries for preventing urinary tract infections"। The Cochrane Database of Systematic Reviews। 2012 (10)। আইএসএসএন 1469-493X। ডিওআই:10.1002/14651858.CD001321.pub5। পিএমআইডি 23076891।
- ↑ Rossi, Ruggero; Porta, Silvia; Canovi, Brenno (সেপ্টেম্বর ২০১০)। "Overview on Cranberry and Urinary Tract Infections in Females"। Journal of Clinical Gastroenterology (ইংরেজি ভাষায়)। ৪৪: S61–2। আইএসএসএন 0192-0790। ডিওআই:10.1097/MCG.0b013e3181d2dc8e। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ Schwenger, Erin M; Tejani, Aaron M; Loewen, Peter S (২০১৫-১২-২৩)। "Probiotics for preventing urinary tract infections in adults and children"। Cochrane Database of Systematic Reviews। আইএসএসএন 1465-1858। ডিওআই:10.1002/14651858.cd008772.pub2।
- ↑ Whiteside, Samantha A.; Razvi, Hassan; Dave, Sumit; Reid, Gregor; Burton, Jeremy P. (ফেব্রুয়ারি ২০১৫)। "The microbiome of the urinary tract—a role beyond infection"। Nature Reviews Urology (ইংরেজি ভাষায়)। ১২ (২): ৮১–৯০। আইএসএসএন 1759-4820। ডিওআই:10.1038/nrurol.2014.361।
- ↑ Schneeweiss, Jenifer; Koch, Marianne; Umek, Wolfgang (২০১৬-০৯-০১)। "The human urinary microbiome and how it relates to urogynecology"। International Urogynecology Journal (ইংরেজি ভাষায়)। 27 (9): 1307–1312। আইএসএসএন 1433-3023। ডিওআই:10.1007/s00192-016-2944-5।
- ↑ Bao, Yige; Al, Kait F.; Chanyi, Ryan M.; Whiteside, Samantha; Dewar, Malcom; Razvi, Hassan; Reid, Gregor; Burton, Jeremy P. (২০১৭-০৫-০১)। "Questions and challenges associated with studying the microbiome of the urinary tract"। Annals of Translational Medicine (ইংরেজি ভাষায়)। 5 (2): 7। আইএসএসএন 2305-5847। ডিওআই:10.21037/atm.2016.12.14। পিএমআইডি 28217698। পিএমসি 5300849
 ।
।
- ↑ Gaines, Kaye K. (জুন ২০০৪)। "Phenazopyridine hydrochloride: the use and abuse of an old standby for UTI"। Urologic Nursing। ২৪ (৩): ২০৭–২০৯। আইএসএসএন 1053-816X। পিএমআইডি 15311491।
- ↑ Aronson, edited by Jeffrey K. (২০০৮)। Meyler's side effects of analgesics and anti-inflammatory drugs। Amsterdam: Elsevier Science। পৃষ্ঠা 219। আইএসবিএন 978-0-444-53273-2। ২০১৬-০৫-০৭ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ Glass, [edited by] Jill C. Cash, Cheryl A. (২০১০)। Family practice guidelines (2nd সংস্করণ)। New York: Springer। পৃষ্ঠা 271। আইএসবিএন 978-0-8261-1812-7। ২০১৬-০৬-১১ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ Santillo, VM; Lowe, FC (জানুয়ারি ২০০৭)। "Cranberry juice for the prevention and treatment of urinary tract infections."। Drugs of Today। 43 (1): 47–54। ডিওআই:10.1358/dot.2007.43.1.1032055। পিএমআইডি 17315052।
- ↑ Guay, DR (২০০৯)। "Cranberry and urinary tract infections."। Drugs। 69 (7): 775–807। ডিওআই:10.2165/00003495-200969070-00002। পিএমআইডি 19441868।
- ↑ Ariathianto, Y (অক্টোবর ২০১১)। "Asymptomatic bacteriuria – prevalence in the elderly population."। Australian Family Physician। 40 (10): 805–9। পিএমআইডি 22003486।
- ↑ Colgan, R; Nicolle, LE; McGlone, A; Hooton, TM (১৫ সেপ্টেম্বর ২০০৬)। "Asymptomatic bacteriuria in adults."। American Family Physician। 74 (6): 985–90। পিএমআইডি 17002033।
- ↑ ক খ American Geriatrics Society, "Five Things Physicians and Patients Should Question", Choosing Wisely: an initiative of the ABIM Foundation, American Geriatrics Society, ১ সেপ্টেম্বর ২০১৩ তারিখে মূল থেকে আর্কাইভ করা, সংগ্রহের তারিখ ১ আগস্ট ২০১৩
- ↑ Widmer, M.; Gülmezoglu, AM.; Mignini, L.; Roganti, A. (২০১১)। Widmer, Mariana, সম্পাদক। "Duration of treatment for asymptomatic bacteriuria during pregnancy."। Cochrane Database Syst Rev (12): CD000491। ডিওআই:10.1002/14651858.CD000491.pub2। পিএমআইডি 22161364।
- ↑ ক খ Guinto, Valerie T; De Guia, Blanca; Festin, Mario R; Dowswell, Therese (২০১০-০৯-০৮)। "Different antibiotic regimens for treating asymptomatic bacteriuria in pregnancy"। Cochrane Database of Systematic Reviews। আইএসএসএন 1465-1858। ডিওআই:10.1002/14651858.cd007855.pub2। পিএমআইডি 20824868। পিএমসি 4033758
 ।
।
- ↑ Smaill, Fiona M; Vazquez, Juan C (২০০৭-০৪-১৮)। "Antibiotics for asymptomatic bacteriuria in pregnancy"। Cochrane Database of Systematic Reviews। Chichester, UK: John Wiley & Sons, Ltd। ডিওআই:10.1002/14651858.cd000490.pub2।
- ↑ Julka, Sandeep (২০১৩-১০-০১)। "Genitourinary infection in diabetes"। Indian Journal of Endocrinology and Metabolism (ইংরেজি ভাষায়)। 17 (7): 83। আইএসএসএন 2230-8210। ডিওআই:10.4103/2230-8210.119512। পিএমআইডি 24251228। পিএমসি 3830375
 ।
।
- ↑ Grigoryan, Larissa; Trautner, Barbara W.; Gupta, Kalpana (২০১৪-১০-২২)। "Diagnosis and Management of Urinary Tract Infections in the Outpatient Setting: A Review"। JAMA (ইংরেজি ভাষায়)। 312 (16): 1677–1684। আইএসএসএন 0098-7484। ডিওআই:10.1001/jama.2014.12842।
- ↑ ক খ Zalmanovici Trestioreanu, Anca; Green, Hefziba; Paul, Mical; Yaphe, John; Leibovici, Leonard (২০১০-১০-০৬)। "Antimicrobial agents for treating uncomplicated urinary tract infection in women"। Cochrane Database of Systematic Reviews। আইএসএসএন 1465-1858। ডিওআই:10.1002/14651858.cd007182.pub2।
- ↑ Research, Center for Drug Evaluation and (২০১৯-০২-০৯)। "FDA Drug Safety Communication: FDA updates warnings for oral and injectable fluoroquinolone antibiotics due to disabling side effects"। FDA (ইংরেজি ভাষায়)।
- ↑ Jarvis, Thomas R.; Chan, Lewis; Gottlieb, Thomas। "Assessment and management of lower urinary tract infection in adults" (ইংরেজি ভাষায়)। ডিওআই:10.18773/austprescr.2014.002। Archived from the original on ২৪ সেপ্টেম্বর ২০২০। সংগ্রহের তারিখ ১০ আগস্ট ২০২০।
- ↑ ক খ গ Gupta, Kalpana; Hooton, Thomas M.; Naber, Kurt G.; Wullt, Björn; Colgan, Richard; Miller, Loren G.; Moran, Gregory J.; Nicolle, Lindsay E.; Raz, Raul (২০১১-০৩-০১)। "International Clinical Practice Guidelines for the Treatment of Acute Uncomplicated Cystitis and Pyelonephritis in Women: A 2010 Update by the Infectious Diseases Society of America and the European Society for Microbiology and Infectious Diseases"। Clinical Infectious Diseases (ইংরেজি ভাষায়)। 52 (5): e103–e120। আইএসএসএন 1058-4838। ডিওআই:10.1093/cid/ciq257।
- ↑ American Urogynecologic Society (৫ মে ২০১৫), "Five Things Physicians and Patients Should Question", Choosing Wisely: an initiative of the ABIM Foundation, American Urogynecologic Society, ২ জুন ২০১৫ তারিখে মূল থেকে আর্কাইভ করা, সংগ্রহের তারিখ ১ জুন ২০১৫
- ↑ Knottnerus, Bart J.; Grigoryan, Larissa; Geerlings, Suzanne E.; Moll van Charante, Eric P.; Verheij, Theo J. M.; Kessels, Alphons G. H.; ter Riet, Gerben (২০১২-১২-০১)। "Comparative effectiveness of antibiotics for uncomplicated urinary tract infections: Network meta-analysis of randomized trials"। Family Practice (ইংরেজি ভাষায়)। 29 (6): 659–670। আইএসএসএন 0263-2136। ডিওআই:10.1093/fampra/cms029।
- ↑ Shadi Afzalnia (১৫ ডিসেম্বর ২০০৬)। "BestBets: Is a short course of antibiotics better than a long course in the treatment of UTI in children"। www.bestbets.org। ১৪ আগস্ট ২০০৯ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ৯ জানুয়ারি ২০১৪।
- ↑ Bryan, Charles S. (২০০২)। Infectious diseases in primary care। Philadelphia: W.B. Saunders। পৃষ্ঠা 319। আইএসবিএন 978-0-7216-9056-8। ২০১২-০২-১৩ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ Wagenlehner, FM.; Vahlensieck, W.; Bauer, HW.; Weidner, W.; Piechota, HJ.; Naber, KG. (মার্চ ২০১৩)। "Prevention of recurrent urinary tract infections."। Minerva Urol Nefrol। 65 (1): 9–20। পিএমআইডি 23538307।
- ↑ Pallett, A.; Hand, K. (নভেম্বর ২০১০)। "Complicated urinary tract infections: practical solutions for the treatment of multiresistant Gram-negative bacteria."। J Antimicrob Chemother। 65 Suppl 3: iii25–33। ডিওআই:10.1093/jac/dkq298। পিএমআইডি 20876625।
- ↑ Shepherd, AK.; Pottinger, PS. (জুলাই ২০১৩)। "Management of urinary tract infections in the era of increasing antimicrobial resistance."। Med Clin North Am। 97 (4): 737–57, xii। ডিওআই:10.1016/j.mcna.2013.03.006। পিএমআইডি 23809723।
- ↑ The Sanford Guide to Antimicrobial Therapy 2011 (Guide to Antimicrobial Therapy (Sanford))। Antimicrobial Therapy। ২০১১। পৃষ্ঠা 30। আইএসবিএন 978-1-930808-65-2।
- ↑ Long, Brit; Koyfman, Alex (২০১৮-১১-০১)। "The Emergency Department Diagnosis and Management of Urinary Tract Infection"। Emergency Medicine Clinics of North America। Infectious Disease Emergencies (ইংরেজি ভাষায়)। 36 (4): 685–710। আইএসএসএন 0733-8627। ডিওআই:10.1016/j.emc.2018.06.003।
- ↑ ক খ Brunner & Suddarth's textbook of medical-surgical nursing. (12th সংস্করণ)। Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins। ২০১০। পৃষ্ঠা 1359। আইএসবিএন 978-0-7817-8589-1। ২০১৬-০৪-২৮ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ Wilson...], [general ed.: Graham (১৯৯০)। Topley and Wilson's Principles of bacteriology, virology and immunity : in 4 volumes (8. সংস্করণ)। London: Arnold। পৃষ্ঠা 198। আইএসবিএন 978-0-7131-4591-5।
