বহুমূত্ররোগ: সংশোধিত সংস্করণের মধ্যে পার্থক্য
সম্পাদনা সারাংশ নেই |
Abdur Rakib (আলোচনা | অবদান) সম্প্রসারণ, হালনাগাদ করা হল |
||
| ১ নং লাইন: | ১ নং লাইন: | ||
{{Infobox medical condition (new) |
|||
| Name= ডায়াবেটিস মেলিটাস |
|||
| Image=Blue circle for diabetes.svg |
|||
| Caption=বহুমুত্র রোগীদের বৈশ্বিক প্রতীক নীল রঙের বৃত্ত<ref>{{ওয়েব উদ্ধৃতি|শিরোনাম=Diabetes Blue Circle Symbol|ইউআরএল=http://www.diabetesbluecircle.org|তারিখ=17 March 2006|প্রকাশক=International Diabetes Federation|সংগ্রহের-তারিখ=১৫ ফেব্রুয়ারি ২০১৯|আর্কাইভের-ইউআরএল=https://web.archive.org/web/20070805042346/http://www.diabetesbluecircle.org/|আর্কাইভের-তারিখ=৫ আগস্ট ২০০৭|অকার্যকর-ইউআরএল=হ্যাঁ}}</ref> |
|||
| field = [[অন্তঃক্ষরা গ্রন্থিবিজ্ঞান]] |
|||
| symptoms = পলিউরিয়া, পলিডিপসিয়া, পলিফেজিয়া |
|||
| complications = [[ডায়াবেটিক কিটোঅ্যাসিডোসিস]], হাইপারসমোলার হাইপারগ্লাইসেমিক অবস্থা, [[heart disease]], [[stroke]], [[neuropathy|pain/pins and needles in hands and/or feet]], [[chronic renal failure|chronic kidney failure]], [[diabetic foot ulcer|foot ulcers]], [[cognitive impairment]], [[diabetic gastroparesis|gastroparesis]]<ref name=WHO2013/><ref name=Kit2009/><ref>{{cite journal | vauthors = Krishnasamy S, Abell TL | title = Diabetic Gastroparesis: Principles and Current Trends in Management | journal = Diabetes Therapy | volume = 9 | issue = Suppl 1 | pages = 1–42 | date = July 2018 | pmid = 29934758 | pmc = 6028327 | doi = 10.1007/s13300-018-0454-9 }}</ref><ref name=Sa2016/> |
|||
| ICD10={{ICD10|E|10||e|10}}–{{ICD10|E|14||e|10}} |
|||
| ICD9={{ICD9|250}} |
|||
| MedlinePlus=001214 |
|||
| eMedicineSubj=med |
|||
| eMedicineTopic=546 |
|||
| eMedicine_mult={{eMedicine2|emerg|134}} |
|||
| MeshName=Diabetes |
|||
| MeshNumber=C18.452.394.750| |
|||
}} |
|||
{{Infobox medical condition (new) |
|||
'''বহুমূত্র রোগ''', '''মধুমেহ''' বা '''ডায়াবেটিস মেলিটাস''' একটি হরমোন সংশ্লিষ্ট রোগ। [[দেহ|দেহযন্ত্র]] [[অগ্ন্যাশয়]] যদি যথেষ্ট [[ইনসুলিন]] তৈরি করতে না পারে অথবা শরীর যদি উৎপন্ন ইনসুলিন ব্যবহারে ব্যর্থ হয়, তাহলে যে রোগ হয় তা হলো 'ডায়াবেটিস' বা 'বহুমূত্র রোগ'। তখন রক্তে [[চিনি]] বা [[শকর্রা]]র উপস্থিতিজনিত অসামঞ্জস্য দেখা দেয়। ইনসুলিনের ঘাটতিই হল এ রোগের মূল কথা। [[অগ্ন্যাশয়]] থেকে নিঃসৃত [[হরমোন]] ইনসুলিন, যার সহায়তায় দেহের [[কোষ]]গুলো [[রক্ত]] থেকে [[গ্লুকোজ]]কে নিতে সমর্থ হয় এবং একে শক্তির জন্য ব্যবহার করতে পারে। ইনসুলিন উৎপাদন বা ইনসুলিনের কাজ করার ক্ষমতা-এর যেকোনো একটি বা দুটোই যদি না হয়, তাহলে রক্তে বাড়তে থাকে গ্লুকোজ। আর একে নিয়ন্ত্রণ না করা গেলে ঘটে নানা রকম জটিলতা, দেহের [[টিস্যু]] ও যন্ত্র বিকল হতে থাকে। |
|||
[[File:Diabetes video.webm|thumb|upright=1.4|ভিডিও বিশ্লেষণ]] |
|||
| name = ডায়াবেটিস মেলিটাস |
|||
== সাধারণ লক্ষণাদি == |
|||
[[File:Main symptoms of diabetes.svg|thumb|upright=1.6|Overview of the most significant symptoms of diabetes]] |
|||
* ঘন ঘন প্রস্রাব। এ কারণে এ রোগটির নাম বহুমূত্র রোগ ; |
|||
* অধিক তৃষ্ণা এবং মুখ শুকিয়ে যাওয়া ; |
|||
* অতিশয় দুর্বলতা ; |
|||
* সার্বক্ষণিক ক্ষুধা ; |
|||
* স্বল্প সময়ে দেহের ওজন হ্রাস ; |
|||
* চোখে ঝাপসা দেখা ; |
|||
* ঘন ঘন সংক্রমণ।<ref>{{সাময়িকী উদ্ধৃতি |লেখকগণ=Cooke DW, Plotnick L | শিরোনাম = Type 1 diabetes mellitus in pediatrics | সাময়িকী = Pediatr Rev | খণ্ড = 29 | সংখ্যা নং = 11 | পাতাসমূহ = 374–84; quiz 385 | তারিখ = November 2008 | pmid = 18977856 | ডিওআই = 10.1542/pir.29-11-374 }}</ref> |
|||
| pronounce = {{IPAc-en|ˌ|d|aɪ|_|ə|'|b|i|_|t|i|z|,_|-|t|I|s}}<br />{{IPAc-en|'|m|ɛ|l|_|I|_|t|ə|s|,_|m|ə|'|l|aI|-}} |
|||
=== ডায়াবেটিক জরুরী অবস্থা === |
|||
| image = Blue circle for diabetes.svg |
|||
==== [[ডায়াবেটিক কিটোঅ্যাসিডোসিস]] ==== |
|||
| image_size = 200px |
|||
==== হাইপারসমোলার হাইপারগ্লাইসেমিক অবস্থা (HHS) ==== |
|||
রোগ নির্ণয় রক্ত পরীক্ষার উপর ভিত্তি করে রক্তের শর্করা 30 mmol/L (600 mg/dL) -এর থেকে বেশি অসমোলারিটি 320 mOsm/kg-এর থেকে বেশি এবং 7.3-এর উপরে pH পাওয়া যায়। |
|||
| alt = নীল রঙের পুরু প্রান্তবিশিষ্ট ও মাঝখানে ফাঁকা বৃত্ত যা আন্তর্জাতিকভাবে ডায়াবেটিসের প্রতীক হিসেবে ব্যবহৃত হয়। |
|||
=== বৈশিষ্ট্য ও বিভিন্ন জটিলতা === |
|||
* অতিরিক্ত মেদ এ রোগের অন্যতম কারণ ; |
|||
* উপসর্গহীনতা বা অসচেতনতার কারণে চিকিৎসার অভাব ; |
|||
* কিডনি বা বৃক্কের অক্ষমতার অন্যতম মূল কারণ ডায়াবেটিস ; |
|||
* অন্ধত্ব বা দৃষ্টিবিচ্যূতির অন্যতম মূল কারণ ডায়াবেটিস ; |
|||
* বিনা দুর্ঘটনায় অঙ্গচ্ছেদের অন্যতম মূল কারণ ডায়াবেটিস। |
|||
| caption = ডায়াবেটিসের প্রতীক হিসেবে ব্যবহৃত সার্বজনীন নীল বৃত্ত।<ref>{{cite web|title=Diabetes Blue Circle Symbol |url=http://www.diabetesbluecircle.org |date=17 March 2006 |publisher=International Diabetes Federation |url-status=dead |archive-url=https://web.archive.org/web/20070805042346/http://www.diabetesbluecircle.org/ |archive-date=5 August 2007 }}</ref> |
|||
== রোগ নির্ণয় == |
|||
| field = [[এন্ডোক্রাইনোলজি]] |
|||
মানুষের রক্তে গ্লুকোজের পরিমাণ সাধারণত ৩.৩ থেকে ৬.৯ মিলি.মোল/লি আর খাবার পর <৭.৮ মিলি.মোল/লি। কিন্তু যদি গ্লুকোজের পরিমাণ অভুক্ত অবস্থায় ৭ মিলি.মোল/লি আর খাবার পর >১১ মিলি.মোল/লি পাওয়া যায়, তবে তার ডায়াবেটিস আছে বলে ধরে নেওয়া হয়। |
|||
| symptoms = ঘনঘন প্রস্রাব, অত্যধিক তৃষ্ণা, অত্যধিক ক্ষুধা।<ref name=WHO2013/> |
|||
| complications = [[ডায়াবেটিক কিটোঅ্যাসিডোসিস]], হাইপারঅসমোলার হাইপারগ্লাইসিমিক স্টেট, [[রক্ত সংবহনতন্ত্রের রোগ|হৃদ্রোগ]], [[স্ট্রোক]], [[প্রান্তীয় স্নায়ুরোগ]], দীর্ঘমেয়াদি বৃক্কীয় বৈকল্য, পায়ে ঘা, চিন্তাশক্তির বিলোপ, ডায়াবেটিক গ্যাস্ট্রোপ্যারিসিস বা জঠর দৌর্বল্য।<ref name=WHO2013/><ref name=Kit2009/><ref>{{cite journal | vauthors = Krishnasamy S, Abell TL | title = Diabetic Gastroparesis: Principles and Current Trends in Management | journal = Diabetes Therapy | volume = 9 | issue = Suppl 1 | pages = 1–42 | date = July 2018 | pmid = 29934758 | pmc = 6028327 | doi = 10.1007/s13300-018-0454-9 }}</ref><ref name=Sa2016/> |
|||
| onset = |
|||
| duration = |
|||
| types = দুটি প্রধান ধরন হলো টাইপ ১ ও টাইপ ২ |
|||
| causes = অটোইমিউন বা স্ব-অনাক্রম্যতা, জিনগত, জীবনশৈলীর পরিবর্তনসহ বিবিধ কারণ। |
|||
| risks = '''টাইপ ১''': [[পারিবারিক ইতিহাস]]<ref name=Change2014>{{cite journal | vauthors = Chiang JL, Kirkman MS, Laffel LM, Peters AL | title = Type 1 diabetes through the life span: a position statement of the American Diabetes Association | journal = Diabetes Care | volume = 37 | issue = 7 | pages = 2034–2054 | date = July 2014 | pmid = 24935775 | pmc = 5865481 | doi = 10.2337/dc14-1140 }}</ref><br>'''টাইপ ২''': [[অতিস্থূলতা]], কায়িকশ্রমের অভাব, [[বংশগতি]]<ref name=WHO2013/><ref name=NIH2014Cause>{{cite web|title=Causes of Diabetes|url=http://www.niddk.nih.gov/health-information/health-topics/Diabetes/causes-diabetes/Pages/index.aspx|website=National Institute of Diabetes and Digestive and Kidney Diseases|access-date=10 February 2016|date=June 2014 |url-status=live |archive-date=2 February 2016 |archive-url=https://web.archive.org/web/20160202083725/http://www.niddk.nih.gov/health-information/health-topics/Diabetes/causes-diabetes/Pages/index.aspx }}</ref> |
|||
| diagnosis = রক্তের গ্লুকোজ মাত্রা বেড়ে যাওয়া।<ref name=WHO2013/> |
|||
| differential = [[উদকমেহ]] |
|||
| prevention = খাদ্যাভ্যাস ও জীবনশৈলীর পরিবর্তন টাইপ ২ প্রতিরোধ করতে পারে। |
|||
| treatment = [[স্বাস্থ্যকর খাদ্যাভ্যাস]], [[শারীরিক ব্যায়াম]]।<ref name=WHO2013/> |
|||
| medication = [[ইনসুলিন (ওষুধ)|ইনসুলিন]], ডায়াবেটিসের ওষুধ যেমন [[মেটফরমিন]]<ref name=WHO2013/><ref name=AFP09/><ref>{{cite web |website=MSDManuals.com|url=https://www.msdmanuals.com/professional/endocrine-and-metabolic-disorders/diabetes-mellitus-and-disorders-of-carbohydrate-metabolism/drug-treatment-of-diabetes-mellitus |title=Drug Treatment of Diabetes Mellitus | vauthors = Brutsaert EF |date=February 2017 |access-date=12 October 2018}}</ref> |
|||
| prognosis = সম্পূর্ণভাবে আরোগ্য হয় না, তবে নিয়ন্ত্রণে রাখা যায়। |
|||
| frequency = ৫৩ কোটি ৭০ লাখ (২০২১)<ref name=IDF2022/> |
|||
| deaths = ৬৭ লাখ (২০২১)<ref name=IDF2022/> |
|||
}} |
|||
'''ডায়াবেটিস মেলাইটাস''' ({{lang-en|Diabetes mellitus}}) যা সংক্ষেপে '''ডায়াবেটিস''' নামেই পরিচিত, বাংলায় এটিকে '''বহুমূত্ররোগ''' বলে। ডায়াবেটিস হলো একটি গুরুতর, দীর্ঘমেয়াদি অবস্থা যেটি ঘটে যখন রক্তের গ্লুকোজ মাত্রা দীর্ঘসময় ধরে স্বাভাবিকের চেয়ে বেশি থাকে, কারণ হয় শরীর যথেষ্ট পরিমাণে বা কোনো ইনসুলিন উৎপাদন করে না অথবা উৎপাদিত ইনসুলিন কার্যকরভাবে ব্যবহার করতে পারে না।<ref>{{cite web|title=About diabetes |url=https://www.who.int/diabetes/action_online/basics/en/ |publisher=World Health Organization |access-date=4 April 2014 |url-status=dead |archive-url=https://web.archive.org/web/20140331094533/http://www.who.int/diabetes/action_online/basics/en/ |archive-date=31 March 2014 }}</ref> উপসর্গগুলো হলো ঘনঘন প্রস্রাব (পলিইউরিয়া), অত্যধিক তৃষ্ণা (পলিডিপসিয়া) এবং অত্যধিক ক্ষুধা (পলিফেজিয়া)।<ref name="WHO2013" /> চিকিৎসা না করালে অনেক জটিলতার সৃষ্টি হয়।<ref name="WHO2013" /> তাৎক্ষণিক জটিলতার মধ্যে রয়েছে [[ডায়াবেটিক কিটোঅ্যাসিডোসিস]], হাইপারঅসমোলার হাইপারগ্লাইসিমিক স্টেট অথবা মৃত্যু।<ref name="Kit2009">{{cite journal | vauthors = Kitabchi AE, Umpierrez GE, Miles JM, Fisher JN | title = Hyperglycemic crises in adult patients with diabetes | journal = Diabetes Care | volume = 32 | issue = 7 | pages = 1335–1343 | date = July 2009 | pmid = 19564476 | pmc = 2699725 | doi = 10.2337/dc09-9032 }}</ref> গুরুতর দীর্ঘমেয়াদি জটিলতার মধ্যে রয়েছে হৃদ্যন্ত্র ও রক্তবাহের রোগ, [[স্ট্রোক]], [[ডায়াবেটিক নেফ্রোপ্যাথি]], [[ডায়বেটিসজনিত পায়ের ক্ষত]], [[ডায়াবেটিক নিউরোপ্যাথি]], [[ডায়াবেটিক রেটিনোপ্যাথি]] ও চিন্তাশক্তির লোপ।<ref name=WHO2013/><ref name=Sa2016>{{cite journal | vauthors = Saedi E, Gheini MR, Faiz F, Arami MA | title = Diabetes mellitus and cognitive impairments | journal = World Journal of Diabetes | volume = 7 | issue = 17 | pages = 412–422 | date = September 2016 | pmid = 27660698 | pmc = 5027005 | doi = 10.4239/wjd.v7.i17.412 }}</ref> |
|||
বহুমূত্ররোগে হয় [[অগ্ন্যাশয়]] ঠিকমতো [[ইনসুলিন]] উৎপাদন করে না অথবা উৎপাদিত ইনসুলিনের প্রতি দেহের কোষগুলো যথাযথভাবে সাড়া প্রদান করে না।<ref name=Green2011>{{cite book |veditors=Shoback DG, Gardner D |title=Greenspan's basic & clinical endocrinology|year=2011|publisher=McGraw-Hill Medical|location=New York|isbn=978-0-07-162243-1|chapter=Chapter 17|edition=9th}}</ref> বহুমূত্ররোগের তিনটি প্রধান ধরন রয়েছে:<ref name=WHO2013/> |
|||
* [[টাইপ ১ ডায়াবেটিস]] হয় যখন অগ্ন্যাশয়ের বিটা কোষ বিনষ্ট হওয়ার ফলে যথেষ্ট পরিমাণে ইনসুলিন উৎপাদিত হয় না।<ref name=WHO2013/> পূর্বে এটি ''ইনসুলিন-নির্ভরশীল ডায়াবেটিস মেলিটাস'' অথবা ''জুভিনাইল ডায়াবেটিস'' নামে পরিচিত ছিল।<ref name=WHO2013/> বিটা কোষ বিনষ্ট হওয়ার কারণ হলো অটোইমিউন বিক্রিয়া<ref>{{Cite book |title=Hormones | vauthors = Norman A, Henry H |publisher=Elsevier |year=2015 |isbn=9780123694447 |pages=136–137 }}</ref> অটোইমিউনের সঠিক কারণ এখনও অজানা।<ref name=WHO2013/> বিটা কোষ ধ্বংসের হার বিভিন্ন ব্যক্তির ক্ষেত্রে বিভিন্ন হয়ে থাকে। এটি যে-কোনো বয়সে হতে পারে, তবে শিশু ও তরুণদের মধ্যে এই হার সবচেয়ে বেশি। ১০-১৪ বছর বয়সিদের ক্ষেত্রে এই হার শিখরে পৌঁছে।<ref name="kumar10">{{বই উদ্ধৃতি |শেষাংশ1=Feather |প্রথমাংশ1=Adam |শেষাংশ2=Randall |প্রথমাংশ2=David |শেষাংশ3=Waterhouse |প্রথমাংশ3=Mona |শিরোনাম=Kumar and Clark's Clinical Medicine |প্রকাশক=Elsevier |আইএসবিএন=978-0-7020-7869-9 |পাতা=page-699-741 |সংস্করণ=10 |ভাষা=ইংরেজি |অধ্যায়=Dibetes mellitus}}</ref> |
|||
* [[টাইপ ২ ডায়াবেটিস]] শুরু [[ইনসুলিন রোধ]] প্রক্রিয়ার মাধ্যমে, যেখানে কোষ ইনসুলিনের প্রতি যথাযথ সাড়া প্রদানে ব্যর্থ হয়।<ref name=WHO2013/> রোগের বয়স বাড়ার সাথে সাথে ইনসুলিনের ঘাটতিও তৈরি হয়।<ref>{{cite book |title=RSSDI textbook of diabetes mellitus |year=2012 |publisher=Jaypee Brothers Medical Publishers |isbn=978-93-5025-489-9 |page=235 |edition=Revised 2nd |url=https://books.google.com/books?id=7H6mYolrtUMC&pg=PA235 |url-status=live |archive-url=https://web.archive.org/web/20151014172232/https://books.google.com/books?id=7H6mYolrtUMC&pg=PA235 |archive-date=14 October 2015}}</ref> এটি পূর্বে ''ইনসুলিন-অনির্ভরশীল ডায়াবেটিস মেলিটাস'' নামে পরিচিত ছিল।<ref name=WHO2013/> গুরুত্বপূর্ণ কারণগুলো হলো [[অতিস্থূলতা|শরীরের অত্যধিক ওজন]] ও কায়িকশ্রমের অভাব।<ref name=WHO2013/> |
|||
* [[গর্ভকালীন ডায়াবেটিস]] হলো তৃতীয় প্রধান ধরন। এটি হয় যখন একজন গর্ভবতী মহিলা যার ইতঃপূর্বে কখনো ডায়াবেটিসের ইতিহাস ছিল না কিন্তু গর্ভধারণ করার পর রক্তের গ্লুকোজ মাত্রা বেড়ে যায়।<ref name=WHO2013/> |
|||
টাইপ ১ ডায়াবেটিসের চিকিৎসায় ইনসুলিনের ব্যবহার আবশ্যক।<ref name=WHO2013>{{cite web |title=Diabetes Fact sheet N°312 |url=https://www.who.int/mediacentre/factsheets/fs312/en/|website=WHO |access-date=25 March 2014 |date=October 2013 |archive-url=https://web.archive.org/web/20130826174444/http://www.who.int/mediacentre/factsheets/fs312/en/ |archive-date=26 August 2013}}</ref> টাইপ ২ ডায়াবেটিসের চিকিৎসা ও প্রতিরোধের মধ্যে রয়েছে [[স্বাস্থ্যকর খাদ্যাভ্যাস]], নিয়মিত [[শারীরিক ব্যায়াম]], ওজন নিয়ন্ত্রণ ও তামাকের ব্যবহার এড়িয়ে চলা।<ref name=WHO2013/> টাইপ ২ ডায়াবেটিসের চিকিৎসায় ইনসুলিনসহ বা ইনসুলিন ছাড়া মুখে সেবনীয় ওষুধ ব্যবহৃত হয়।<ref name=WHO2013Top10>{{cite web |title=The top 10 causes of death Fact sheet N°310 |url=https://www.who.int/mediacentre/factsheets/fs310/en/ |publisher=World Health Organization |date=October 2013 |url-status=live |archive-url=https://web.archive.org/web/20170530121727/http://www.who.int/mediacentre/factsheets/fs310/en/ |archive-date=30 May 2017 }}</ref> [[রক্তচাপ]] নিয়ন্ত্রণ, পা ও চোখের যত্ন নেওয়া এই রোগে খুবই জরুরি।<ref name=WHO2013/> ইনসুলিন ও কিছু মুখে সেবনীয় ওষুধ রক্তের গ্লুকোজ মাত্রা কমিয়ে দিতে পারে যা [[হাইপোগ্লাইসিমিয়া]] নামে পরিচিত।<ref>{{cite book |veditors=Rippe RS, Irwin JM |title=Manual of intensive care medicine |year=2010 |publisher=Wolters Kluwer Health/Lippincott Williams & Wilkins |isbn=978-0-7817-9992-8 |page=549 |edition=5th }}</ref> যে-সকল স্থূল ব্যক্তি টাইপ ২ ডায়াবেটিসে আক্রান্ত তাদের [[ব্যারিয়াট্রিক সার্জারি|ওজন কমানোর শল্যচিকিৎসা]] খুব উপকারে আসে।<ref name=Picot2009>{{cite journal | vauthors = Picot J, Jones J, Colquitt JL, Gospodarevskaya E, Loveman E, Baxter L, Clegg AJ | title = The clinical effectiveness and cost-effectiveness of bariatric (weight loss) surgery for obesity: a systematic review and economic evaluation | journal = Health Technology Assessment | volume = 13 | issue = 41 | pages = 1–190, 215–357, iii–iv | date = September 2009 | pmid = 19726018 | doi = 10.3310/hta13410 | doi-access = free | hdl = 10536/DRO/DU:30064294 }}</ref> গর্ভকালীন ডায়াবেটিস সাধারণত বাচ্চা প্রসবের পর ভালো হয়ে যায়।<ref>{{cite book | vauthors = Cash J |title=Family Practice Guidelines |year=2014 |publisher=Springer |isbn=978-0-8261-6875-7 |page=396 |edition=3rd |url=https://books.google.com/books?id=nCjcAgAAQBAJ&pg=PA396 |url-status=live |archive-url=https://web.archive.org/web/20151031011231/https://books.google.com/books?id=nCjcAgAAQBAJ&pg=PA396 |archive-date=31 October 2015}}</ref> |
|||
{{asof|২০১৯}}, সারা বিশ্বে ডায়াবেটিস রোগীর সংখ্যা ছিল ৪৬ কোটি ৩০ লাখ (৮.৮% প্রাপ্তবয়স্ক মানুষ), যার মধ্যে ৯০% টাইপ ২ ডায়াবেটিস।<ref name=IDF2019>{{cite web |title=IDF DIABETES ATLAS Ninth Edition 2019|url=https://www.diabetesatlas.org/upload/resources/material/20200302_133351_IDFATLAS9e-final-web.pdf |website=www.diabetesatlas.org |access-date=18 May 2020 |language=EN}}</ref> ২০২১ সালে এই সংখ্যা বেড়ে দাঁড়িয়েছে ৫৩ কোটি ৭০ লাখে।<ref name="IDF2022">{{ওয়েব উদ্ধৃতি |শিরোনাম=Diabetes atlas 10 |ইউআরএল=https://diabetesatlas.org/idfawp/resource-files/2021/07/IDF_Atlas_10th_Edition_2021.pdf |ওয়েবসাইট=diabetesatlas.org |প্রকাশক=IDF |সংগ্রহের-তারিখ=২৬ সেপ্টেম্বর ২০২২}}</ref> নারী ও পুরুষের ক্ষেত্রে এই রোগের হার একই।<ref name=Vos2012/> এই রোগের প্রাদুর্ভাব হার ভবিষ্যতে আরও বৃদ্ধি পাবে।<ref name=IDF2019/> ডায়াবেটিসে মানুষের অকাল মৃত্যু ঝুঁকি প্রায় দ্বিগুণ হয়ে যায়।<ref name=WHO2013/> ২০১৯ সালে, ডায়াবেটিস রোগে মৃত্যু হয়েছিল প্রায় ৪২ লাখ মানুষের,<ref name=IDF2019/> ২০২১ সালে তা দাঁড়িয়েছে ৬৭ লাখে।<ref name="IDF2022" /> এটি বিশ্বব্যাপী মৃত্যুর সপ্তম প্রধান কারণ।<ref>{{cite web |title=What is Diabetes? |url=https://www.cdc.gov/diabetes/basics/diabetes.html |website=Centers for Disease Control and Prevention |access-date=18 May 2020 |language=en-us |date=11 March 2020}}</ref><ref>{{cite web |title=The top 10 causes of death |url=https://www.who.int/news-room/fact-sheets/detail/the-top-10-causes-of-death |website=www.who.int |access-date=18 May 2020 |language=en}}</ref> |
|||
২০১৭ সালে বৈশ্বিক ডায়াবেটিস সম্পর্কিত স্বাস্থ্য খরচ ছিল প্রায় ৭২৭ বিলিয়ন মার্কিন ডলার,<ref name=IDF2019/> যুক্তরাষ্ট্রে ২০১৭ সালে ডায়াবেটিস খরচ ছিল প্রায় ৩২৭ বিলিয়ন মার্কিন ডলার।<ref>{{cite journal | title = Economic Costs of Diabetes in the U.S. in 2017 | journal = Diabetes Care | volume = 41 | issue = 5 | pages = 917–928 | date = May 2018 | pmid = 29567642 | pmc = 5911784 | doi = 10.2337/dci18-0007 | author1 = American Diabetes Association }}</ref> ডায়াবেটিস রোগীদের গড় চিকিৎসা খরচ অন্যদের তুলনায় প্রায় ২.৩ গুণ বেশি।<ref>{{cite web |title=Deaths and Cost {{!}} Data & Statistics {{!}} Diabetes {{!}} CDC |url=https://www.cdc.gov/diabetes/data/statistics-report/deaths-cost.html |website=cdc.gov |access-date=2 July 219 |language=en-us |date=20 February 2019}}</ref> |
|||
প্রতিবছর ১৪ই নভেম্বর [[বিশ্ব ডায়াবেটিস দিবস]] হিসেবে পালন করা হয়। বিশ্বজুড়ে দ্রুততার সাথে ডায়াবেটিস রোগীর সংখ্যা বৃদ্ধি পেতে থাকায় আন্তর্জাতিক ডায়াবেটিস ফেডারেশন ও [[বিশ্ব স্বাস্থ্য সংস্থা]] ১৯৯১ সালে ইনসুলিনের সহ-আবিষ্কারক [[ফ্রেডরিক ব্যানটিং]]-এর জন্মদিনটিকে বিশ্ব ডায়াবেটিস দিবস হিসেবে ঘোষণা করে।<ref name="WDD">{{ওয়েব উদ্ধৃতি |শিরোনাম=About World Diabetes Day |ইউআরএল=https://worlddiabetesday.org/about/ |ওয়েবসাইট=worlddiabetesday.org |প্রকাশক=IDF |সংগ্রহের-তারিখ=২৬ সেপ্টেম্বর ২০২২}}</ref> ২০০৬ সালের ২০ ডিসেম্বর জাতিসংঘ ৬১/২২৫ নম্বর প্রস্তাব পাশের মাধ্যমে এটিকে জাতিসংঘের অফিসিয়াল দিবস হিসেবে স্বীকৃতি দেয় এবং ২০০৭ সাল থেকে বিশ্ব ডায়াবেটিস দিবসের সার্বজনীন প্রতীক হিসেবে মাঝখানে ফাঁকবিশিষ্ট নীল বৃত্ত ব্যবহৃত হয়ে আসছে। বৃত্তের মাধ্যমে ডায়াবেটিস রোগের বিরুদ্ধে লড়াইয়ে বৈশ্বিক ডায়াবেটিস সম্প্রদায়ের ঐক্যকে বুঝায়। আকাশ ও জাতিসংঘের পতাকার রঙের সাথে মিল রেখে বৃত্তের রং নীল রাখা হয়েছে, যার তাৎপর্য হলো নীল আকাশের নিচে সমগ্র মানবজাতির বসবাস ও জাতিসংঘের অধীনে বিশ্বের সমগ্র দেশ ঐক্যবদ্ধ থেকে একসাথে এর বিরুদ্ধে লড়াই করবে।<ref name="Diabeteslogo">{{ওয়েব উদ্ধৃতি |শিরোনাম=Who we are? |ইউআরএল=https://idf.org/who-we-are/about-idf/logo.html |ওয়েবসাইট=idf.org |প্রকাশক=IDF |সংগ্রহের-তারিখ=২৬ সেপ্টেম্বর ২০২২}}</ref> |
|||
{{TOC limit}} |
|||
==উপসর্গসমূহ== |
|||
[[File:Main symptoms of diabetes.svg|thumb|upright=1.5|ডায়াবেটিসের গুরুত্বপূর্ণ উপসর্গসমূহ]] |
|||
অচিকিৎসিত বহুমূত্ররোগের প্রধান লক্ষণগুলো হলো অবাঞ্ছিত [[ওজন হ্রাস]], ঘন ঘন প্রস্রাব (পলিইউরিয়া), অত্যধিক তৃষ্ণা (পলিডিপসিয়া) ও ক্ষুধাবৃদ্ধি (পলিফেজিয়া)।<ref>{{cite journal | vauthors = Cooke DW, Plotnick L | title = Type 1 diabetes mellitus in pediatrics | journal = Pediatrics in Review | volume = 29 | issue = 11 | pages = 374–84; quiz 385 | date = November 2008 | pmid = 18977856 | doi = 10.1542/pir.29-11-374 | s2cid = 20528207 }}</ref> টাইপ ১ ডায়াবেটিসে রোগের লক্ষণ খুব দ্রুত (কয়েক সপ্তাহ বা মাসের মধ্যে) প্রকাশ পায়, তবে টাইপ ২ ডায়াবেটিসে অনেক ধীরে ধীরে লক্ষণগুলো প্রকাশ পায়, এমনকি কখনো কখনো কোনো লক্ষণ না-ও প্রকাশ পেতে পারে।<ref name=WHO2019Fact>{{Cite web|url=https://www.who.int/mediacentre/factsheets/fs138/en/|archive-url=https://web.archive.org/web/20040611164055/http://www.who.int/mediacentre/factsheets/fs138/en/|url-status=dead|archive-date=June 11, 2004|title=WHO {{!}} Diabetes mellitus|website=WHO|access-date=2019-03-23}}</ref> |
|||
উপর্যুক্ত উপসর্গগুলো বহুমূত্ররোগের হাইপারগ্লাইসিমিয়া ও শর্করামেহ-এর সাথে সম্পর্কিত। গ্লুকোজ একটি ক্ষুদ্র, অভিস্রবণিকভাবে সক্রিয় পদার্থ। যখন রক্তের গ্লুকোজ মাত্রা অনেক বেশি বেড়ে যায়, তখন রিনাল টিউবিউল বা বৃক্কীয় নালিকা সর্বোচ্চ যতটুকু গ্লুকোজ পুনঃশোষণ করতে পারে বৃক্কের গ্লোমেরুলাসে তার চেয়ে বেশি গ্লুকোজ পরিস্রুত হয়। এর ফলে মূত্রের মধ্য দিয়ে গ্লুকোজ বের হতে থাকে এবং এর সাথে প্রচুর পরিমাণ পানিও শরীর থেকে বের করে নিয়ে যায়।<ref name="Molina3">{{বই উদ্ধৃতি |শেষাংশ1=Molina |প্রথমাংশ1=P. |শিরোনাম=Endocrine Physiology |প্রকাশক=McGraw Hill Medical |সংস্করণ=3}}</ref> |
|||
এছাড়া রক্তের গ্লুকোজ আধিক্যের ফলে রক্তের গ্লুকোজ কোষের ভিতর থেকে পানি বের করে নিয়ে আসে ফলে অন্তঃকোষীয় পানিশূন্যতা তৈরি হয়, বিশেষ করে [[অবকক্ষ (আন্তরমস্তিষ্ক)|হাইপোথ্যালামাসের]] তৃষ্ণা কেন্দ্রের কোষে এরূপ হলে অত্যধিক পরিমাণে তৃষ্ণা বেড়ে যায়।<ref name="Molina3" /> টাইপ ২ ডায়াবেটিস রোগীর ক্ষেত্রে, বিশেষ করে যাদের লক্ষণ ক্রমশ ধীরগতিতে প্রকাশ পায় তাদের ক্ষেত্রে এই লক্ষণগুলো সহজেই উপেক্ষিত থাকে। পলিফেজিয়া বা অত্যধিক ক্ষুধা সাধারণত টাইপ ২ ডায়াবেটিসে প্রকাশ পায় না। টাইপ ১ ডায়াবেটিসে সম্ভবত কোষীয় অনাহার ও শর্করা, স্নেহ এবং আমিষের সঞ্চয় ফুরিয়ে যাওয়ায় অত্যধিক ক্ষুধা অনুভব হয়।<ref>Bannon C., Valentine V. (2011). Type 1 diabetes throughout the lifespan. In Mensing C. (Ed.), The art and science of diabetes self-management education desk reference (2nd ed., pp. 309–340). Chicago, IL: American Association of Diabetes Educators. </ref> স্বাভাবিক অথবা বেশি ক্ষুধা থাকার পরেও অনিয়ন্ত্রিত টাইপ ১ ডায়াবেটিসে ওজন কমে যায়। ওজন হ্রাসের কারণ দ্বিমুখী। প্রথমত, অভিস্রবণিক ডাই-ইউরেসিসের ফলে শরীর থেকে মূত্রের মাধ্যমে প্রচুর পরিমাণে তরল বের হয়ে যায়। কিটোঅ্যাসিডোসিস হলে বমনের মাধ্যমেও তরল বেরিয়ে যায়। দ্বিতীয়ত, ইনসুলিনের অভাবে দেহ বাধ্য হয়ে শক্তির উৎস হিসেবে স্নেহ পদার্থের সঞ্চয় ও কোষীয় প্রোটিন ব্যবহার করার ফলে দৈহিক টিসুর পরিমাণ হ্রাস পেতে থাকে এবং ওজন কমে।<ref name="Porth9">{{বই উদ্ধৃতি |লেখক1=Sheila C. Grossman |লেখক2=Carol Mattson Porth |শিরোনাম=Porth's Pathophysiology |প্রকাশক=Wolters Kluwer|Lippincott Williams & Wilkins |আইএসবিএন=978-1-4511-4600-4 |ভাষা=ইংরেজি |অধ্যায়=Diabetes Mellitus and The Metabolic Syndrome}}</ref> |
|||
ওজন হ্রাসের দিক দিয়ে টাইপ ২ ও টাইপ ১ ডায়াবেটিসের মধ্যে অনেক পার্থক্য রয়েছে। অনিয়ন্ত্রিত টাইপ ১ ডায়াবেটিসে ওজন হ্রাস খুবই সাধারণ একটি ব্যাপার, অন্যদিকে অনেক টাইপ ২ ডায়াবেটিস রোগীর স্থূলতার সমস্যা রয়েছে। এরূপ বিষয় সত্ত্বেও, অশনাক্তকৃত টাইপ ২ ডায়াবেটিস রোগীর অব্যাখ্যাত ওজন হ্রাস ঘটতে পারে, কারণ ইনসুলিন সঠিকভাবে ব্যবহৃত হতে না পারায় দেহের সঞ্চিত শক্তির উৎস নিঃশেষিত হতে থাকে।<ref>Spollett G. (2011). Type 2 diabetes across the lifespan. In Mensing C. (Ed.), The art and science of diabetes self-management education desk reference (2nd ed., pp. 341–360). Chicago, IL: American Association of Diabetes Educators.</ref> আরও কিছু উপসর্গ আছে যেগুলো ডায়াবেটিসের শুরু নির্দেশ করে কিন্তু এই রোগের সাথে নির্দিষ্ট না। এগুলোর মধ্যে রয়েছে, [[ঝাপসা দৃষ্টি|চোখে ঝাপসা]] দেখা, [[মাথাব্যথা]], [[ক্লান্তি]], [[ক্ষত নিরাময়|ক্ষত নিরাময়ে]] দেরি হওয়া ও [[চুলকানি]]।<ref name="Porth9" /> প্লাজমা বা [[রক্তরস]] আয়তন কমে যাওয়ায় ক্লান্তি ও দুর্বলতা দেখা দেয়। চোখের লেন্স ও রেটিনা বা [[অক্ষিপট]] অতিআস্রবিক তরলের সংস্পর্শে আসায় দৃষ্টি ঝাপসা হয়ে যায়। দীর্ঘদিন ধরে রক্তে গ্লুকোজের মাত্রা বেশি থাকলে চোখের [[অক্ষিকাচ|লেন্সে]] গ্লুকোজ শোষণ হয়ে এর আকৃতির পরিবর্তন ঘটাতে পারে, ফলে দৃষ্টিশক্তির পরিবর্তন হয়ে যায়, [[ডায়াবেটিক রেটিনোপ্যাথি]] হলে দৃষ্টিশক্তি নষ্ট হয়ে যেতে পারে। ডায়াবেটিসের ফলে ত্বকে বিভিন্ন রকমের [[ফুসকুড়ি]] উঠে যেগুলো সমষ্টিগতভাবে ডায়াবেটিক ডার্মাড্রোম নামে পরিচিত।<ref>{{Cite book|url=https://books.google.com/books?id=WpbVCwAAQBAJ&pg=PP6|title=Diabetes: Symptoms, Causes, Treatment and Prevention| vauthors = Rockefeller JD |date=2015|isbn=978-1-5146-0305-5|language=en}}</ref> টাইপ ২ ডায়াবেটিস রোগীদের ত্বকের সংক্রমণ বেশি হয়। হাইপারগ্লাইসিমিয়া ও শর্করামেহ ইস্ট ছত্রাকের বৃদ্ধির জন্য অনুকূল পরিবেশ তৈরি করে।<ref>Powers A. (2009). Diabetes mellitus. In Fauci A. S., et al. (Eds.), Harrison’s principles of internal medicine (17th ed., pp. 2275–2304). New York, NY: McGraw-Hill.</ref> ডায়াবেটিসে আক্রান্ত মহিলাদের প্রথম দিকে [[ক্যানডিডা (ছত্রাক)|ক্যানডিডা]] সংক্রমণ বেশি হয়।<ref name="Porth9" /> |
|||
===জরুরি অবস্থাসমূহ=== |
|||
ডায়াবেটিস রোগী (বিশেষত টাইপ ১ ডায়াবেটিস) [[ডায়াবেটিক কিটোঅ্যাসিডোসিস]] নামক একটি বিপাকীয় জটিলতায় আক্রান্ত হয়। এর লক্ষণগুলো হলো বমিভাব, বমি ও [[পেটব্যথা]], নিঃশ্বাসে [[অ্যাসিটোন|অ্যাসিটোনের]] গন্ধ, গভীর নিঃশ্বাস যা কুস্মল নিঃশ্বাস নামে পরিচিত এবং গুরুতর অবস্থায় চেতনার মাত্রাও কমে যেতে পারে। এক্ষেত্রে জরুরিভিত্তিতে হাসপাতালে চিকিৎসা প্রয়োজন।<ref name=ADA2009>{{cite journal | vauthors = Kitabchi AE, Umpierrez GE, Miles JM, Fisher JN | title = Hyperglycemic crises in adult patients with diabetes | journal = Diabetes Care | volume = 32 | issue = 7 | pages = 1335–1343 | date = July 2009 | pmid = 19564476 | pmc = 2699725 | doi = 10.2337/dc09-9032 | url = http://care.diabetesjournals.org/content/32/7/1335.full | url-status = live | archive-url = https://web.archive.org/web/20160625075136/http://care.diabetesjournals.org/content/32/7/1335.full | archive-date = 2016-06-25 }}</ref> একটি বিরল কিন্তু আরও বিপজ্জনক অবস্থা হলো হাইপারঅসমোলার হাইপারগ্লাইসিমিক স্টেট বা অতিআস্রবিক রক্তাতিশর্করা অবস্থা (HHS), যা মূলত [[পানিশূন্যতা]]র কারণে টাইপ ২ ডায়াবেটিস রোগীদের হয়ে থাকে।<ref name=ADA2009/> |
|||
চিকিৎসা-সম্পর্কিত [[হাইপোগ্লাইসিমিয়া]] বা রক্তশর্করাস্বল্পতা বেশি দেখা যায় টাইপ ১ ডায়াবেটিস রোগীদের, তবে কোন ওষুধ ব্যবহৃত হচ্ছে তার উপর ভিত্তি করে টাইপ ২ ডায়াবেটিসেও এরূপ দেখা যেতে পারে। অধিকাংশ ক্ষেত্রেই এটি হালকা ধরনের হয়ে থাকে এবং জরুরি অবস্থা হিসেবে ভাবা হয় না। এর লক্ষণগুলো হলো [[উদ্বেগ|উদ্বেগ]], [[ঘর্ম নিঃসরণ|ঘেমে যাওয়া]], [[কাঁপুনি]] ও ক্ষুধাবৃদ্ধি, আরও গুরুতর অবস্থায় মানসিক বিভ্রান্তি, আচরণে পরিবর্তন যেমন মেজাজ খিটখিটে হয়ে যাওয়া, খিঁচুনি, [[সংজ্ঞাহীনতা]] এবং কখনো কখনো স্থায়ী মস্তিষ্কের ক্ষতি বা [[মৃত্যু]]ও হতে পারে।<ref name=Kenny2014>{{cite journal | vauthors = Kenny C | title = When hypoglycemia is not obvious: diagnosing and treating under-recognized and undisclosed hypoglycemia | journal = Primary Care Diabetes | volume = 8 | issue = 1 | pages = 3–11 | date = April 2014 | pmid = 24100231 | doi = 10.1016/j.pcd.2013.09.002 | doi-access = free }}</ref><ref name=Verrotti2012>{{cite journal | vauthors = Verrotti A, Scaparrotta A, Olivieri C, Chiarelli F | title = Seizures and type 1 diabetes mellitus: current state of knowledge | journal = European Journal of Endocrinology | volume = 167 | issue = 6 | pages = 749–758 | date = December 2012 | pmid = 22956556 | doi = 10.1530/EJE-12-0699 | doi-access = free }}</ref> ট্যাকিপনিয়া বা দ্রুতশ্বসন, ঘেমে যাওয়া এবং ঠান্ডা, ফ্যাকাশে ত্বক রক্তশর্করাস্বল্পতার বৈশিষ্ট্য তবে সুনির্দিষ্ট নয়।<ref>{{cite web|title=Symptoms of Low Blood Sugar|url=http://www.webmd.com/a-to-z-guides/symptoms-of-low-blood-sugar-topic-overview|website=WebMD|access-date=29 June 2016|url-status=live|archive-url=https://web.archive.org/web/20160618163454/http://www.webmd.com/a-to-z-guides/symptoms-of-low-blood-sugar-topic-overview|archive-date=18 June 2016}}</ref> মৃদু থেকে মাঝারি ক্ষেত্রে দ্রুত শোষণ হয় এমন শর্করা খাওয়া বা পান করার মাধ্যমে নিজেই চিকিৎসা করা যায়। গুরুতর অবস্থায় রোগী সংজ্ঞাহীন হতে পারে তাই অন্তঃশিরা গ্লুকোজ বা [[গ্লুকাগন]] ইঞ্জেকশনের মাধ্যমে চিকিৎসা করা হয়।<ref>{{Cite news|url=https://www.medicinenet.com/glucagon-injection/article.htm|title=Glucagon–Injection side effects, medical uses, and drug interactions.|work=MedicineNet|access-date=2018-02-05|language=en}}</ref> |
|||
===জটিলতাসমূহ=== |
|||
{{Main|ডায়াবেটিসের জটিলতাসমূহ}} |
|||
[[File:Diabetes complications.jpg|thumb| রেটিনোপ্যাথি, নেফ্রোপ্যাথি ও নিউরোপ্যাথি হলো বহুমূত্ররোগের সম্ভাব্য জটিলতা।]] |
|||
সকল ধরনের বহুমূত্ররোগেই দীর্ঘমেয়াদি জটিলতার ঝুঁকি বাড়ে। জটিলতাগুলো সাধারণত অনেক বছর (১০-২০) পরে হয়, তবে যাদের রোগ শনাক্তে বিলম্ব হয় তারা শুরুতেই জটিলতার উপসর্গ নিয়ে চিকিৎসকের কাছে আসতে পারে।<ref>{{Cite web|title=Diabetes - long-term effects|url=https://www.betterhealth.vic.gov.au/health/conditionsandtreatments/diabetes-long-term-effects|url-status=live|website=[[betterhealth.vic.gov.au]]}}</ref> |
|||
প্রধান দীর্ঘমেয়াদি জটিলতাগুলো [[রক্তবাহ|রক্তবাহের]] ক্ষতির সাথে সম্পর্কিত। ডায়াবেটিসের ফলে [[রক্ত সংবহনতন্ত্রের রোগ|রক্ত সংবহনতন্ত্রের রোগের]] ঝুঁকি দ্বিগুণ হয়ে যায়।<ref>{{cite journal | vauthors = Sarwar N, Gao P, Seshasai SR, Gobin R, Kaptoge S, Di Angelantonio E, Ingelsson E, Lawlor DA, Selvin E, Stampfer M, Stehouwer CD, Lewington S, Pennells L, Thompson A, Sattar N, White IR, Ray KK, Danesh J | display-authors = 6 | title = Diabetes mellitus, fasting blood glucose concentration, and risk of vascular disease: a collaborative meta-analysis of 102 prospective studies | journal = Lancet | volume = 375 | issue = 9733 | pages = 2215–2222 | date = June 2010 | pmid = 20609967 | pmc = 2904878 | doi = 10.1016/S0140-6736(10)60484-9 }}</ref> ৭৫% ডায়াবেটিস রোগী [[হৃৎ-ধমনীর ব্যাধি|করোনারি ধমনির রোগে]] মৃত্যুবরণ করে। <ref>{{cite journal | vauthors = O'Gara PT, Kushner FG, Ascheim DD, Casey DE, Chung MK, de Lemos JA, Ettinger SM, Fang JC, Fesmire FM, Franklin BA, Granger CB, Krumholz HM, Linderbaum JA, Morrow DA, Newby LK, Ornato JP, Ou N, Radford MJ, Tamis-Holland JE, Tommaso CL, Tracy CM, Woo YJ, Zhao DX, Anderson JL, Jacobs AK, Halperin JL, Albert NM, Brindis RG, Creager MA, DeMets D, Guyton RA, Hochman JS, Kovacs RJ, Kushner FG, Ohman EM, Stevenson WG, Yancy CW | display-authors = 6 | title = 2013 ACCF/AHA guideline for the management of ST-elevation myocardial infarction: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines | journal = Circulation | volume = 127 | issue = 4 | pages = e362–e425 | date = January 2013 | pmid = 23247304 | doi = 10.1161/CIR.0b013e3182742cf6 | doi-access = free }}</ref> অন্যান্য বৃহৎ রক্তনালি সম্বন্ধীয় রোগের মধ্যে রয়েছে [[স্ট্রোক]] ও [[প্রান্তীয় ধমনি রোগ]]।<ref>{{cite journal | vauthors = Papatheodorou K, Banach M, Bekiari E, Rizzo M, Edmonds M | title = Complications of Diabetes 2017 | journal = Journal of Diabetes Research | volume = 2018 | pages = 3086167 | date = 11 March 2018 | pmid = 29713648 | pmc = 5866895 | doi = 10.1155/2018/3086167 | doi-access = free }}</ref>এই জটিলতাসমূহ তীব্র [[কোভিড-১৯]]-এর ঝুঁকি অনেক বাড়িয়ে দেয়।<ref>{{cite journal | vauthors = Kompaniyets L, Pennington AF, Goodman AB, Rosenblum HG, Belay B, Ko JY, Chevinsky JR, Schieber LZ, Summers AD, Lavery AM, Preston LE, Danielson ML, Cui Z, Namulanda G, Yusuf H, Mac Kenzie WR, Wong KK, Baggs J, Boehmer TK, Gundlapalli AV | display-authors = 6 | title = Underlying Medical Conditions and Severe Illness Among 540,667 Adults Hospitalized With COVID-19, March 2020-March 2021 | journal = Preventing Chronic Disease | volume = 18 | pages = E66 | date = July 2021 | pmid = 34197283 | pmc = 8269743 | doi = 10.5888/pcd18.210123 | publisher = Centers for Disease Control and Prevention }}</ref> |
|||
ক্ষুদ্র রক্তনালিসমূহে ক্ষতির কারণে ডায়াবেটিসের যে প্রাথমিক জটিলতাসমূহ দেখা দেয় তা হলো চোখ, বৃক্ক ও স্নায়ুর ক্ষতি।<ref name=WHO_DMComp>{{cite web |title=Diabetes Programme |url=https://www.who.int/diabetes/action_online/basics/en/index3.html |publisher=World Health Organization |access-date=22 April 2014 |url-status=live |archive-url=https://web.archive.org/web/20140426214819/http://www.who.int/diabetes/action_online/basics/en/index3.html|archive-date=26 April 2014}}</ref> চোখের [[অক্ষিপট|রেটিনার]] রক্তবাহ ক্ষতিগ্রস্ত হলে [[ডায়াবেটিক রেটিনোপ্যাথি]] নামক একটি রোগ হয়, যার ফলে দৃষ্টিশক্তি ক্ষতিগ্রস্ত হয় এমনকি [[অন্ধত্ব]]ও হতে পারে।<ref name=WHO_DMComp /> বহুমূত্ররোগের ফলে [[গ্লুকোমা]], [[ছানি]] ও চোখের অন্যান্য রোগের ঝুঁকি বেড়ে যায়। বহুমূত্ররোগে আক্রান্ত রোগীদের বছরে একবার চোখের ডাক্তার দেখানো উচিত।<ref>{{Cite web|url=https://medlineplus.gov/ency/patientinstructions/000078.htm|title=Diabetes – eye care: MedlinePlus Medical Encyclopedia|website=medlineplus.gov|language=en|access-date=2018-03-27}}</ref> বৃক্কের ক্ষতি হলে [[ডায়াবেটিক নেফ্রোপ্যাথি]] নামক রোগ হয়, যার ফলে গ্লোমেরুলোস্ক্লেরোসিস বা [[বৃক্কপিণ্ডকাঠিন্য]], প্রস্রাবের সাথে প্রোটিন নির্গত হওয়া (প্রোটিনিউরিয়া) এবং [[দীর্ঘস্থায়ী বৃক্কীয় রোগ]] হয় এবং এর ফলে [[ডায়ালাইসিস]] বা [[বৃক্ক প্রতিস্থাপন]] প্রয়োজন হয়।<ref name=WHO_DMComp /> শরীরের স্নায়ু ক্ষতিগ্রস্ত হলে [[ডায়াবেটিক নিউরোপ্যাথি]] নামক রোগ হয়, এটি ডায়াবেটিসের সবচেয়ে বেশি হওয়া জটিলতা।<ref name=WHO_DMComp /> উপসর্গগুলো হলো অববেদন বা অসাড়তা, অপবেদন বা ঝিনঝিনি, ঘর্মস্রাবী কার্যক্রমের ব্যাঘাত, ব্যথা ও ব্যথার অনুভূতির পরিবর্তন যার ফলে ত্বকের ক্ষতি হতে পারে। পায়ে ক্ষত বা ঘা হতে পারে যার চিকিৎসা অনেক কঠিন এবং কখনো কখনো পা কেটে ফেলার প্রয়োজন হতে পারে। |
|||
==কারণসমূহ== |
|||
{| class="wikitable" style="float:right; margin:10px" |
|||
|+টাইপ ১ ও টাইপ ২ ডায়াবেটিসের তুলনা<ref name=Will2011>{{cite book |title=Williams textbook of endocrinology |publisher=Elsevier/Saunders |isbn=978-1-4377-0324-5 |pages=1371–1435 |edition=12th|year=2011 }}</ref> |
|||
|- |
|||
! বৈশিষ্ট্য !! টাইপ ১ ডায়াবেটিস !! টাইপ ২ ডায়াবেটিস |
|||
|- |
|||
! আরম্ভ |
|||
| আকস্মিক||ক্রমশ |
|||
|- |
|||
! আরম্ভের বয়স |
|||
| মূলত শিশুদের || মূলত প্রাপ্তবয়স্কদের |
|||
|- |
|||
! দৈহিক আকার |
|||
| পাতলা অথবা স্বাভাবিক<ref>{{cite journal |vauthors=Lambert P, Bingley PJ | title = What is Type 1 Diabetes? | journal = Medicine | volume = 30 | pages = 1–5 | year = 2002 | doi = 10.1383/medc.30.1.1.28264 }}</ref> || প্রায়শই [[অতিস্থূলতা|অতিস্থূল]] |
|||
|- |
|||
! [[ডায়াবেটিক কিটোঅ্যাসিডোসিস|কিটোঅ্যাসিডোসিস]] |
|||
| প্রায়শই দেখা যায়|| বিরল |
|||
|- |
|||
! অটোঅ্যান্টিবডি |
|||
| সাধারণত থাকে || থাকে না |
|||
|- |
|||
! অন্তর্জাত ইনসুলিন |
|||
| কম বা অনুপস্থিত || স্বাভাবিক অথবা কম<br /> অথবা বৃদ্ধিপ্রাপ্ত |
|||
|- |
|||
! বংশগতি |
|||
| ০.৬৯ থেকে ০.৮৮<ref>{{cite journal | vauthors = Skov J, Eriksson D, Kuja-Halkola R, Höijer J, Gudbjörnsdottir S, Svensson AM, Magnusson PK, Ludvigsson JF, Kämpe O, Bensing S | display-authors = 6 | title = Co-aggregation and heritability of organ-specific autoimmunity: a population-based twin study | journal = European Journal of Endocrinology | volume = 182 | issue = 5 | pages = 473–480 | date = May 2020 | pmid = 32229696 | doi = 10.1530/EJE-20-0049 | pmc = 7182094 }}</ref><ref>{{cite journal | vauthors = Hyttinen V, Kaprio J, Kinnunen L, Koskenvuo M, Tuomilehto J | title = Genetic liability of type 1 diabetes and the onset age among 22,650 young Finnish twin pairs: a nationwide follow-up study | journal = Diabetes | volume = 52 | issue = 4 | pages = 1052–1055 | date = April 2003 | pmid = 12663480 | doi = 10.2337/diabetes.52.4.1052 }}</ref><ref>{{cite journal | vauthors = Condon J, Shaw JE, Luciano M, Kyvik KO, Martin NG, Duffy DL | title = A study of diabetes mellitus within a large sample of Australian twins | journal = Twin Research and Human Genetics | volume = 11 | issue = 1 | pages = 28–40 | date = February 2008 | pmid = 18251672 | doi = 10.1375/twin.11.1.28 | s2cid = 18072879 | url = https://www.pure.ed.ac.uk/ws/files/11913813/study_of_diabetes_mellitus_within_a_large_sample_of_Australian_twins.pdf }}</ref>|| ০.৪৭ থেকে ০.৭৭<ref>{{cite journal | vauthors = Willemsen G, Ward KJ, Bell CG, Christensen K, Bowden J, Dalgård C, Harris JR, Kaprio J, Lyle R, Magnusson PK, Mather KA, Ordoňana JR, Perez-Riquelme F, Pedersen NL, Pietiläinen KH, Sachdev PS, Boomsma DI, Spector T | display-authors = 6 | title = The Concordance and Heritability of Type 2 Diabetes in 34,166 Twin Pairs From International Twin Registers: The Discordant Twin (DISCOTWIN) Consortium | journal = Twin Research and Human Genetics | volume = 18 | issue = 6 | pages = 762–771 | date = December 2015 | pmid = 26678054 | doi = 10.1017/thg.2015.83 | s2cid = 17854531 }}</ref> |
|||
|- |
|||
! বিস্তার |
|||
(বয়স প্রমিতকরণকৃত) |
|||
| প্রতি ১,০০০ জনে <২<ref>{{cite journal | vauthors = Mobasseri M, Shirmohammadi M, Amiri T, Vahed N, Hosseini Fard H, Ghojazadeh M | title = Prevalence and incidence of type 1 diabetes in the world: a systematic review and meta-analysis | journal = Health Promotion Perspectives | volume = 10 | issue = 2 | pages = 98–115 | date = 2020-03-30 | pmid = 32296622 | pmc = 7146037 | doi = 10.34172/hpp.2020.18 }}</ref><ref>{{cite journal | vauthors = Lin X, Xu Y, Pan X, Xu J, Ding Y, Sun X, Song X, Ren Y, Shan PF | display-authors = 6 | title = Global, regional, and national burden and trend of diabetes in 195 countries and territories: an analysis from 1990 to 2025 | journal = Scientific Reports | volume = 10 | issue = 1 | pages = 14790 | date = September 2020 | pmid = 32901098 | doi = 10.1038/s41598-020-71908-9 | pmc = 7478957 | bibcode = 2020NatSR..1014790L }}</ref>|| ~৬% (পুরুষ), ~৫% (নারী)<ref>{{cite journal | vauthors = Tinajero MG, Malik VS | title = An Update on the Epidemiology of Type 2 Diabetes: A Global Perspective | journal = Endocrinology and Metabolism Clinics of North America | volume = 50 | issue = 3 | pages = 337–355 | date = September 2021 | pmid = 34399949 | doi = 10.1016/j.ecl.2021.05.013 }}</ref> |
|||
|} |
|||
১৯৮০-এর দিকে বিশ্ব স্বাস্থ্য সংস্থা প্রথমবারের মতো বহুমূত্ররোগের সর্বজন গৃহীত শ্রেণিবিন্যাস প্রকাশ করে। ডায়াবেটিসকে ইনসুলিন-ডিপেন্ডেন্ট ডায়াবেটিস মেলাইটাস (IDDM) বা টাইপ ১ ডায়াবেটিস এবং নন-ইনসুলিন-ডিপেন্ডেন্ট ডায়াবেটিস মেলাইটাস (NIDDM) বা টাইপ ২ ডায়াবেটিস হিসেবে শ্রেণিবিন্যস্ত করা হয়েছিল। ১৯৯৭ সালে, হালনাগাদকৃত শ্রেণিবিন্যাসে টাইপ ১ ও টাইপ ২ ডায়াবেটিস পরিভাষা দুটি রেখে দেওয়া হয় কিন্তু IDDM ও NIDDM পরিভাষা দুটি বাদ দেওয়া হয়। হালনাগাদকৃত শ্রেণিবিন্যাসে ডায়াবেটিসের সুনির্দিষ্ট অন্তর্নিহিত কারণের ওপর জোর দেওয়া হয়েছে।<ref name="oxford3">{{বই উদ্ধৃতি |শেষাংশ1=Wass |প্রথমাংশ1=John |শেষাংশ2=Katharine |প্রথমাংশ2=Owen |শিরোনাম=Oxford handbook of Endocrinology and diabetes |প্রকাশক=Oxford University Press |আইএসবিএন=978-0-19-964443-8 |পাতা=685 |সংস্করণ=৩ |ভাষা=ইংরেজি |অধ্যায়=Diabetes}}</ref>২০১৯ সালে [[বিশ্ব স্বাস্থ্য সংস্থা]] নতুনভাবে বহুমূত্ররোগের শ্রেণিবিন্যাস করে। বর্তমানে বহুমূত্ররোগকে নিম্নোক্ত ছয়টি ধরনে বিভক্ত করা হয়: [[টাইপ ১ ডায়াবেটিস]], [[টাইপ ২ ডায়াবেটিস]], সংকর ধরন ডায়াবেটিস, গর্ভকালীন প্রথম শনাক্তকৃত হাইপারগ্লাইসিমিয়া, ''''অশ্রেণিবিন্যস্ত ডায়াবেটিস'' এবং ''অন্যান্য সুনির্দিষ্ট ধরনসমূহ''।<ref>{{Cite web|url=https://apps.who.int/iris/rest/bitstreams/1233344/retrieve|title=Classification of Diabetes mellitus 2019|website=WHO|language=en|access-date=2020-11-09}}</ref> "সংকর ধরন ডায়াবেটিস"-এর মধ্যে রয়েছে [[প্রাপ্তবয়স্কদের সুপ্ত অটোইমিউন ডায়াবেটিস|ক্রমশ ঘটমান, অনাক্রম্যতন্ত্রের মাধ্যমে সংঘটিত প্রাপ্তবয়স্কদের ডায়াবেটিস]] ও [[কিটোসিস-প্রবণ ডায়াবেটিস|কিটোসিস-প্রবণ টাইপ ২ ডায়াবেটিস]]। "গর্ভকালীন প্রথম শনাক্তকৃত হাইপারগ্লাইসিমিয়া" -এর মধ্যে রয়েছে জেস্টেশনাল বা [[গর্ভকালীন ডায়াবেটিস]] এবং ডায়াবেটিস মেলিটাস ইন প্রেগন্যান্সি (টাইপ ১ অথবা টাইপ ২ ডায়াবেটিস যা গর্ভধারণ করার পর প্রথম শনাক্ত হয়)। |
|||
"অন্যান্য সুনির্দিষ্ট ধরনসমূহ" হলো কয়েক গুচ্ছ ভিন্ন ভিন্ন কারণের সংগ্রহ যেগুলো ডায়াবেটিস ঘটাতে পারে। পূর্বের ধারণার চেয়েও ডায়াবেটিস আরও বেশি বৈচিত্র্যময় রোগ এবং একই ব্যক্তির মধ্যে একাধিক সমন্বিত ধরন থাকতে পারে।<ref name=Tuomi2014>{{cite journal | vauthors = Tuomi T, Santoro N, Caprio S, Cai M, Weng J, Groop L | title = The many faces of diabetes: a disease with increasing heterogeneity | journal = Lancet | volume = 383 | issue = 9922 | pages = 1084–1094 | date = March 2014 | pmid = 24315621 | doi = 10.1016/S0140-6736(13)62219-9 | s2cid = 12679248 }}</ref> "ডায়াবেটিস", এই পরিভাষাটি দ্বারা ডায়াবেটিস মেলিটাসকে বুঝায়। [[উদকমেহ|ডায়াবেটিস ইনসিপিডাস]] নামে আরেকটি রোগ আছে যার কারণ ও চিকিৎসা পদ্ধতি সম্পূর্ণ ভিন্ন।<ref>{{Cite web|url=https://www.medicinenet.com/script/main/art.asp?articlekey=2974|title=Definition of Diabetes mellitus|website=MedicineNet|language=en|access-date=2019-11-04}}</ref> |
|||
[[File:Diabetes video.webm|thumb|upright=1.4|ভিডিয়ো বিশ্লেষণ]] |
|||
===টাইপ ১=== |
|||
{{Main|টাইপ ১ ডায়াবেটিস}} |
|||
টাইপ ১ ডায়াবেটিস সাধারণত ৩০ বছরের কম বয়সিদের হয়ে থাকে, সবচেয়ে বেশি হয় বয়ঃসন্ধিকালীন, তবে পঞ্চাশোর্ধ বয়সেও এই রোগ হতে পারে।<ref>{{বই উদ্ধৃতি |শেষাংশ1=Hammer |প্রথমাংশ1=Gary D. |শেষাংশ2=McPhee |প্রথমাংশ2=Stephen J. |শিরোনাম=Pathophysiology of diseases: An introduction to clinical medicine |প্রকাশক=McGraw-Hill Education |আইএসবিএন=978-1-26-002651-1 |ভাষা=ইংরেজি |অধ্যায়=Disorders of endocrine pancreas}}</ref> |
|||
টাইপ ১ ডায়াবেটিসের ক্ষেত্রে [[অগ্ন্যাশয়িক কোষপুঞ্জ|অগ্ন্যাশয়িক কোষপুঞ্জের]] ইনসুলিন উৎপাদক বিটা কোষসমূহ নষ্ট হয়ে যায়, ফলে ইনসুলিন ঘাটতি তৈরি হয়। এটি ইমিউন-মিডিয়েটেড বা ইডিয়োপ্যাথিক হতে পারে। অধিকাংশ টাইপ ১ ইমিউন মিডিয়েটেড হয়ে থাকে যাতে সাধারণত টি-সেল মিডিয়েটেড অটোইমিউন ডিজিজ হিসেবে বিটা কোষকে ধ্বংস করে।<ref name="Rother">{{cite journal | vauthors = Rother KI | title = Diabetes treatment--bridging the divide | journal = The New England Journal of Medicine | volume = 356 | issue = 15 | pages = 1499–1501 | date = April 2007 | pmid = 17429082 | pmc = 4152979 | doi = 10.1056/NEJMp078030 }}</ref> |
|||
উত্তর আমেরিকা ও ইউরোপের মোট বহুমূত্ররোগীর প্রায় ১০ শতাংশ টাইপ ১ ডায়াবেটিস। রোগ শুরুর সময় অধিকাংশ আক্রান্ত রোগীরাই স্বাস্থ্যবান থাকে ও স্বাস্থ্যকর ওজনের অধিকারী। প্রাথমিক পর্যায়ে ইনসুলিনের প্রতি সংবেদনশীলতা ও সাড়াদান ক্ষমতা সাধারণত স্বাভাবিক থাকে। শিশুরা বেশি আক্রান্ত হওয়ায় এটিকে ''তরুণ ডায়াবেটিস'' বলা হলেও বর্তমানে টাইপ ১ ডায়াবেটিস রোগীর অধিকাংশই প্রাপ্তবয়স্ক।<ref name="Change2014"/> |
|||
''ভঙ্গুর'' ডায়াবেটিস, যা অস্থিত ডায়াবেটিস নামেও পরিচিত, এটি এমন একটি পারিভাষিক শব্দ যা গ্লুকোজের বারংবার ও নাটকীয় উঠানামা বুঝাতে ব্যবহৃত হতো, প্রায়শই যার কোনো বাহ্যিক কারণ খুঁজে পাওয়া যেত না। তবে এই শব্দের কোনো জৈবিক ভিত্তি নেই তাই এটি ব্যবহার করা উচিত না।<ref name="merck1">{{cite web |url=http://www.merck.com/mmpe/sec12/ch158/ch158b.html#sec12-ch158-ch158b-1206 |title=Diabetes Mellitus (DM): Diabetes Mellitus and Disorders of Carbohydrate Metabolism: Merck Manual Professional |publisher=[[Merck & Co.|Merck Publishing]] |date=April 2010 |access-date=2010-07-30 |url-status=live |archive-url=https://web.archive.org/web/20100728174722/http://www.merck.com/mmpe/sec12/ch158/ch158b.html#sec12-ch158-ch158b-1206 |archive-date=2010-07-28 }}</ref> টাইপ ১ ডায়াবেটিসে অনিয়মিতভাবে রক্তের গ্লুকোজ মাত্রা বেড়ে যেতে পারে এবং [[ডায়াবেটিক কিটোঅ্যাসিডোসিস|ডায়াবেটিক কিটোঅ্যাসিডোসিসের]] ঝুঁকি বাড়িয়ে দেয়। কখনো কখনো গ্লুকোজ মাত্রা অনেক কমেও যেতে পারে। অন্যান্য জটিলতার মধ্যে রয়েছে সংক্রমণ, রক্তের কম গ্লুকোজ মাত্রার প্রতি দেহের সাড়া প্রদানের ব্যর্থতা, [[গ্যাস্ট্রোপ্যারিসিস]] বা জঠর দৌর্বল্য ( যার ফলে শর্করার স্বাভাবিক শোষণহার ব্যাহত হয়) এবং অন্তঃক্ষরা গ্রন্থির রোগসমূহ ( যেমন, [[অ্যাডিসন রোগ]])।<ref name="merck1"/> টাইপ ১ ডায়াবেটিস রোগীদের মধ্যে ১-২% ব্যক্তির ক্ষেত্রে এরকম ঘটতে পারে।<ref name="pmid406527">{{cite journal | vauthors = Dorner M, Pinget M, Brogard JM | title = [Essential labile diabetes (author's transl)] | language = de | journal = MMW, Munchener Medizinische Wochenschrift | volume = 119 | issue = 19 | pages = 671–674 | date = May 1977 | pmid = 406527 }}</ref> |
|||
[[File:Type 1 Diabetes Mellitus.jpg|thumb| টাইপ ১ ডায়াবেটিসে অটোইমিউন আক্রমণ।]] |
|||
টাইপ ১ ডায়াবেটিস আংশিকভাবে জিনগত রোগ, অনেকগুলো জিন এই রোগের জন্য দায়ী, বিশেষ করে কিছু HLA জিনোটাইপ এই রোগের ঝুঁকিকে প্রভাবিত করে। জিনগতভাবে ঝুঁকিতে থাকা ব্যক্তির ক্ষেত্রে এক বা একাধিক পরিবেশগত বিষয় ডায়াবেটিস রোগ ঘটাতে পারে,<ref name=PetzoldSolimena2015>{{cite journal | vauthors = Petzold A, Solimena M, Knoch KP | title = Mechanisms of Beta Cell Dysfunction Associated With Viral Infection | journal = Current Diabetes Reports | volume = 15 | issue = 10 | pages = 73 | date = October 2015 | pmid = 26280364 | pmc = 4539350 | doi = 10.1007/s11892-015-0654-x | type = Review | quote = So far, none of the hypotheses accounting for virus-induced beta cell autoimmunity has been supported by stringent evidence in humans, and the involvement of several mechanisms rather than just one is also plausible. }}</ref> যেমন, [[ভাইরাস সংক্রমণ]] বা খাদ্য। কয়েকটি ভাইরাস জড়িত বলে ধারণা করা হয় তবে এই তত্ত্বের পেছনে শক্তিশালী প্রমাণ এখনও পাওয়া যায়নি।<ref name=PetzoldSolimena2015 /><ref name=ButaliaKaplan2016>{{cite journal | vauthors = Butalia S, Kaplan GG, Khokhar B, Rabi DM | title = Environmental Risk Factors and Type 1 Diabetes: Past, Present, and Future | journal = Canadian Journal of Diabetes | volume = 40 | issue = 6 | pages = 586–593 | date = December 2016 | pmid = 27545597 | doi = 10.1016/j.jcjd.2016.05.002 | type = Review }}</ref> বিভিন্ন উপাত্ত থেকে প্রতীয়মান হয় যে, খাদ্যসংক্রান্ত বস্তুগুলোর মধ্যে [[গ্লায়াডিন]] ([[গ্লুটেন|গ্লুটেনে]] বিদ্যমান একটি প্রোটিন) টাইপ ১ ডায়াবেটিস সৃষ্টিতে ভূমিকা রাখতে পারে তবে এর কার্যপদ্ধতি পুরোপুরি উপলব্ধি করা যায়নি।<ref name=SerenaCamhi2015>{{cite journal | vauthors = Serena G, Camhi S, Sturgeon C, Yan S, Fasano A | title = The Role of Gluten in Celiac Disease and Type 1 Diabetes | journal = Nutrients | volume = 7 | issue = 9 | pages = 7143–7162 | date = August 2015 | pmid = 26343710 | pmc = 4586524 | doi = 10.3390/nu7095329 | doi-access = free }}</ref><ref name=VisserRozing2009>{{cite journal | vauthors = Visser J, Rozing J, Sapone A, Lammers K, Fasano A | title = Tight junctions, intestinal permeability, and autoimmunity: celiac disease and type 1 diabetes paradigms | journal = Annals of the New York Academy of Sciences | volume = 1165 | issue = 1 | pages = 195–205 | date = May 2009 | pmid = 19538307 | pmc = 2886850 | doi = 10.1111/j.1749-6632.2009.04037.x | bibcode = 2009NYASA1165..195V }}</ref> টাইপ ১ ডায়াবেটিস যে-কোনো বয়সেই হতে পারে, প্রাপ্তবয়স্ক অনেক মানুষও এতে আক্রান্ত হতে পারে। প্রাপ্তবয়স্কদের টাইপ ১ ডায়াবেটিস হলে সেটিকে ''লেটেন্ট অটোইমিউন ডিজিজ অব অ্যাডাল্ট'' (LADA) নামে অভিহিত করা হয়; শিশুদের চেয়ে বয়স্কদের ক্ষেত্রে এই রোগের প্রারম্ভ কিছুটা ধীরগতির বলে কেউ কেউ একে ''টাইপ ১.৫ ডায়াবেটিস'' বলে থাকেন। LADA-তে আক্রান্ত প্রাপ্তবয়স্কদের ক্ষেত্রে প্রায়শই বয়সের কথা চিন্তা করে এটিকে ভুল করে টাইপ ২ ডায়াবেটিস হিসেবে ভাবা হয়।<ref>{{cite journal | vauthors = Laugesen E, Østergaard JA, Leslie RD | title = Latent autoimmune diabetes of the adult: current knowledge and uncertainty | journal = Diabetic Medicine | volume = 32 | issue = 7 | pages = 843–852 | date = July 2015 | pmid = 25601320 | pmc = 4676295 | doi = 10.1111/dme.12700 }}</ref> |
|||
==== বংশগতি প্রবণতা ==== |
|||
জিনগত বিষয় দ্বারা টাইপ ১ ডায়াবেটিস ব্যাপকভাবে প্রভাবিত, কিন্তু এটি বংশগতির সরল মেন্ডেলীয় সূত্র অনুসরণ করে না। অভিন্ন যমজের ক্ষেত্রে এই রোগে একজন আক্রান্ত হলে অপরজনের হওয়ার সম্ভাবনা ৩০%-৫০%, অন্যদিকে ভিন্ন যমজের ক্ষেত্রে এই হার ৬%-১০%। যুক্তরাষ্ট্রে, কোনো ব্যক্তির প্রথম স্তরের আত্মীয়-স্বজনের টাইপ ১ ডায়াবেটিস থাকলে তার নিজের ডায়াবেটিস হওয়ার ঝুঁকি ১:২০, সাধারণ জনগণের ক্ষেত্রে এই ঝুঁকি ১:৩০০। মা টাইপ ১ ডায়াবেটিসে আক্রান্ত হলে সন্তানের টাইপ ১ ডায়াবেটিস হওয়ার ঝুঁকি ১%-৪%, অপরদিকে, পিতা আক্রান্ত হলে এই ঝুঁকি বেড়ে ১০% হয়ে যায়। যদি পিতা-মাতা উভয়ের টাইপ ১ ডায়াবেটিস থাকে, সেক্ষেত্রে সন্তানের এটি হওয়ার ঝুঁকি ৩০%।<ref name="davidson24">{{বই উদ্ধৃতি |শেষাংশ1=Penman |প্রথমাংশ1=Ian D |শেষাংশ2=Ralston |প্রথমাংশ2=Stuart H |শেষাংশ3=Strachan |প্রথমাংশ3=Mark WJ |শেষাংশ4=Hobson |প্রথমাংশ4=Richard P |শিরোনাম=Davidson's Principles and Practice of Medicine |প্রকাশক=Elsevier |আইএসবিএন=978-0-7020-8348-8 |পাতা=703-754 |সংস্করণ=২৪ |ভাষা=ইংরেজি |অধ্যায়=Diabetes mellitus}}</ref> পরিবারের এক সন্তান টাইপ ১ ডায়াবেটিসে আক্রান্ত হলে অপর সন্তানের আক্রান্ত হওয়ার সম্ভাবনা ৪-৬%। এই বংশগতির সংশ্লিষ্টতা থাকা সত্ত্বেও দেখা যায় প্রতিবছর ৮০%-৮৫% নতুন শনাক্তকৃত টাইপ ১ ডায়াবেটিস রোগীর কোনো পারিবারিক ইতিহাস থাকে না। HLA-সংবেদনশীল জিনবিশিষ্ট ব্যক্তির ১০% টাইপ ১ ডায়াবেটিসে আক্রান্ত হয়। এর অর্থ দাঁড়ায় টাইপ ১ ডায়াবেটিস হওয়ার জন্য কেবল জিনগত বিষয় সম্পূর্ণভাবে দায়ী নয়, পরিবেশগত বিষয়াবলিও এক্ষেত্রে গুরুত্বপূর্ণ ভূমিকা রাখে।<ref name="kumar10" /> |
|||
====পরিবেশগত প্রবণতা==== |
|||
টাইপ ১ ডায়াবেটিস সংঘটনে বিস্তর ভৌগোলিক ও ঋতুগত বিচিত্রিতা লক্ষ্য করা যায়, এছাড়া কম ডায়াবেটিস হয় এমন দেশ থেকে যখন লোকজন বেশি ডায়াবেটিস হয় এমন দেশে গিয়ে বসবাস শুরু করে তখন দেখা যায় এসকল অভিবাসী লোকজনেরও স্থানীয় লোকজনের মতো একই হারে ডায়াবেটিস হচ্ছে। এসকল বিষয় দ্বারা প্রতীয়মান হয় যে, টাইপ ১ ডায়াবেটিস রোগ সংঘটনে পরিবেশগত বিষয়ের গুরুত্বপূর্ণ ভূমিকা রয়েছে। যদিও অনেক অনুকল্প বা হাইপোথিসিস রয়েছে, তথাপি এসকল পরিবেশগত বিষয়গুলোর প্রকৃতি অজানা। এগুলো β কোষের ওপর সরাসরি বিষক্রিয়া করে অথবা β কোষের বিরুদ্ধে অটোইমিউন বিক্রিয়াকে উদ্দীপিত করে। সম্ভাব্য বিষয়গুলো নিম্নোক্ত চারটি শ্রেণিতে ভাগ করা যায়: |
|||
*ভাইরাস: [[এন্টারোভাইরাস]]সহ (যেমন [[কক্সস্যাকি বি ভাইরাস|কক্সস্যাকিভাইরাস বি৪]]) অন্যান্য ভাইরাসগুলো হলো [[মাম্পস ভাইরাস]], [[রুবেলা ভাইরাস]], [[সাইটোমেগালোভাইরাস]], [[এপস্টাইন-বার ভাইরাস]] ও [[রেট্রোভাইরাস]]।<ref name="davidson24" /> |
|||
* টক্সিন বা বিষ: বিভিন্ন খাদ্যে বিদ্যমান [[নাইট্রোস্যামিন]] (ধোঁয়া ও লবণ দিয়ে প্রক্রিয়াজাতকৃত মাংসে পাওয়া যায়) ও কফি। গোরুর দুধের অন্যতম একটি প্রধান উপাদান [[বোভাইন সিরাম অ্যালবিউমিন]] (BSA) এই রোগের সাথে জড়িত, তাই যেসব শিশুদের অল্প বয়স থেকে মায়ের দুধের পরিবর্তে গোরুর দুধ পান করানো হয় তাদের টাইপ ১ ডায়াবেটিস হওয়ার সম্ভাবনা বেশি। এই প্রোটিনটি নবজাতকের অন্ত্র প্রাচীর ভেদ করে রক্তে প্রবেশ করে এবং [[অ্যান্টিবডি]] তৈরি করে যা বিটা কোষের হিটশক বা তাপ অভিঘাত প্রোটিনের সাথে বিক্রিয়া করে।<ref name="davidson24" /> |
|||
*স্বাস্থ্যবিধি অনুকল্প: শৈশবের প্রথমদিকে জীবাণুর সংস্পর্শে কম আসলে দেহের [[অনাক্রম্যতন্ত্র|রোগ প্রতিরোধ ব্যবস্থা]] পরিপক্ক হওয়ার সুযোগ কম পায় এবং অটোইমিউন রোগ হওয়ার প্রবণতা বাড়ে। এটি হাইজিন হাইপোথিসিস বা স্বাস্থ্যবিধি অনুকল্প নামে পরিচিত।<ref name="davidson24" /><ref name="kumar10" /> |
|||
* ভিটামিন ডি: যেহেতু যেসব অঞ্চলে সূর্যালোক কম (উত্তর ইউরোপসহ) সেখানে ডায়াবেটিস রোগীর সংখ্যা বেশি, তাই [[ভিটামিন ডি]] এখানে গুরুত্বপূর্ণ ভূমিকা পালন করতে পারে বলে মনে করা হয়। তবে কোনো পরিষ্কার নিদান-প্রভাব সম্পর্ক শনাক্ত করা যায়নি।<ref name="davidson24" /> |
|||
===টাইপ ২=== |
|||
{{Main|টাইপ ২ ডায়াবেটিস}} |
|||
[[File:Type 2 Diabetes Mellitus.jpg|thumb|ইনসুলিন ক্ষরণ ও শোষণ কমে যাওয়ার ফলে রক্তে গ্লুকোজের মাত্রা বেড়ে যায়।]] |
|||
টাইপ ২ ডায়াবেটিস রোগীদের ক্ষেত্রেও জিনগত বিষয় বেশ গুরুত্বপূর্ণ। বিভিন্ন নৃগোষ্ঠীর লোকদের মধ্যে ডায়াবেটিসে আক্রান্ত হওয়ার হার বিভিন্ন এবং [[যমজ|অভিন্ন যমজের]] ক্ষেত্রে একজন আক্রান্ত হলে অপরজনের ডায়াবেটিস হওয়ার সম্ভাবনা প্রায় ১০০%। দুই ভাই বা বোনের একজন ৪০ বছর বয়সের আগে ডায়াবেটিসে আক্রান্ত হলে অপরজনের ডায়াবেটিস হওয়ার সম্ভাবনা ৫০%, কিন্তু যদি ৬৫ বছরের বেশি বয়সে আক্রান্ত হয় তাহলে এই সম্ভাবনা কমে ৩০% হয়ে যায়। গবেষণায় >৪০০ ধরনের জিন পাওয়া গিয়েছে যারা টাইপ ২ ডায়াবেটিস হওয়ার সাথে সংশ্লিষ্ট।<ref name="davidson24" /> |
|||
ইনসুলিন রিজিস্ট্যান্স বা রোধ টাইপ ২ ডায়াবেটিসের অন্যতম একটি বৈশিষ্ট্য, এর সাথে ইনসুলিন ক্ষরণ কিছুটা কমেও যেতে পারে।<ref name=Green2011/> ইনসুলিনের প্রতি দেহ কলার ত্রুটিপূর্ণ সাড়াপ্রদানের সাথে ইনসুলিন রিসেপ্টরের সংস্রব রয়েছে বলে বিশ্বাস করা হয়। তবে, সুনির্দিষ্ট ত্রুটিগুলো জানা যায়নি। জানা ত্রুটিগুলোর কারণে যে বহুমূত্ররোগ হয় তা পৃথকভাবে শ্রেণিবদ্ধ করা হয়। বহুমূত্ররোগের মধ্যে সবচেয়ে বেশি হয় টাইপ ২ ডায়াবেটিস।<ref name=WHO2013/> অনেক টাইপ ২ ডায়াবেটিস রোগীর টাইপ ২ ডায়াবেটিসের মানদণ্ড পূরণের পূর্বে [[প্রিডায়াবেটিস]] নামক একটি অবস্থার মধ্য দিয়ে যায়।<ref>{{cite journal | author = American Diabetes Association | title = 2. Classification and Diagnosis of Diabetes | journal = Diabetes Care | volume = 40 | issue = Suppl 1 | pages = S11–S24 | date = January 2017 | pmid = 27979889 | doi = 10.2337/dc17-S005 | doi-access = free }}</ref> জীবনশৈলীর পরিবর্তন বা ডায়াবেটিসের ওষুধ সেবনের মাধ্যমে ডায়াবেটিস পূর্বাবস্থা থেকে টাইপ ২ ডায়াবেটিসে রূপান্তরের গতি মন্থর বা ঠেকানো যায়। এগুলো ইনসুলিন সংবেদনশীলতার উন্নতি ঘটায় বা যকৃতে গ্লুকোজ উৎপাদন কমায়।<ref name="pmid30528418">{{cite journal | vauthors = Carris NW, Magness RR, Labovitz AJ | title = Prevention of Diabetes Mellitus in Patients With Prediabetes | journal = The American Journal of Cardiology | volume = 123 | issue = 3 | pages = 507–512 | date = February 2019 | pmid = 30528418 | pmc = 6350898 | doi = 10.1016/j.amjcard.2018.10.032 }}</ref> |
|||
প্রাথমিকভাবে জীবনশৈলী পরিবর্তন ও জিনগত বিষয়ের কারণে টাইপ ২ ডায়াবেটিস হয়।<ref name=Fat2009>{{cite journal | vauthors = Risérus U, Willett WC, Hu FB | title = Dietary fats and prevention of type 2 diabetes | journal = Progress in Lipid Research | volume = 48 | issue = 1 | pages = 44–51 | date = January 2009 | pmid = 19032965 | pmc = 2654180 | doi = 10.1016/j.plipres.2008.10.002 }}</ref> জীবনশৈলীসংক্রান্ত অনেক বিষয় টাইপ ২ ডায়াবেটিসের জন্য দায়ী বলে জানা যায়। এগুলো হলো: [[অতিস্থূলতা]] ([[দেহ ভর সূচক]] ৩০ এর উপরে), [[শারীরিক ব্যায়াম]] না করা, অস্বাস্থ্যকর খাদ্যাভ্যাস, শারীরিক ও মানসিক চাপ ও [[নগরায়ন]]।<ref name=Will2011/> ৩০% চীনা ও জাপানি বংশোদ্ভূত, ৬০-৮০% ইউরোপীয় ও আফ্রিকান বংশোদ্ভূত এবং ১০০% পিমা ইন্ডিয়ান ও প্রশান্ত মহাসাগরীয় দ্বীপবাসী ব্যক্তির ক্ষেত্রে অতিরিক্ত শারীরিক মেদ টাইপ ২ ডায়াবেটিসের জন্য দায়ী।<ref name=Green2011/> এমনকি যারা স্থূলকায় নয় তাদের [[কোমর-নিতম্ব অনুপাত]] বেশি থাকতে পারে।<ref name=Green2011/>চিনিমিশ্রিত পানীয় বহুমূত্ররোগের ঝুঁকি বাড়ায়।<ref name="SSB2010">{{cite journal | vauthors = Malik VS, Popkin BM, Bray GA, Després JP, Hu FB | title = Sugar-sweetened beverages, obesity, type 2 diabetes mellitus, and cardiovascular disease risk | journal = Circulation | volume = 121 | issue = 11 | pages = 1356–1364 | date = March 2010 | pmid = 20308626 | pmc = 2862465 | doi = 10.1161/CIRCULATIONAHA.109.876185 }}</ref><ref>{{cite journal | vauthors = Malik VS, Popkin BM, Bray GA, Després JP, Willett WC, Hu FB | title = Sugar-sweetened beverages and risk of metabolic syndrome and type 2 diabetes: a meta-analysis | journal = Diabetes Care | volume = 33 | issue = 11 | pages = 2477–2483 | date = November 2010 | pmid = 20693348 | pmc = 2963518 | doi = 10.2337/dc10-1079 }}</ref> খাদ্যে বিদ্যমান [[স্নেহ পদার্থ|চর্বির]] ধরনও গুরুত্বপূর্ণ। [[সম্পৃক্ত চর্বি]] ও ট্র্যান্স চর্বি ঝুঁকি বাড়ায় এবং বহু অসম্পৃক্ত ও একক অসম্পৃক্ত চর্বি ঝুঁকি কমায়।<ref name="Fat2009" /> [[সাদা ভাত]] বেশি পরিমাণে খেলে বহুমূত্ররোগের ঝুঁকি বাড়তে পারে, বিশেষত চীনা ও জাপানি ব্যক্তিদের।<ref>{{cite journal | vauthors = Hu EA, Pan A, Malik V, Sun Q | title = White rice consumption and risk of type 2 diabetes: meta-analysis and systematic review | journal = BMJ | volume = 344 | pages = e1454 | date = March 2012 | pmid = 22422870 | pmc = 3307808 | doi = 10.1136/bmj.e1454 }}</ref> খাদ্যতালিকায় ফলমূল ও শাকসবজি কম থাকলে ডায়াবেটিসের ঝুঁকি বাড়ে। শারীরিক সক্রিয়তার অভাব ডায়াবেটিস রোগের ঝুঁকি বাড়াতে পারে।<ref name="pmid22818936">{{cite journal | vauthors = Lee IM, Shiroma EJ, Lobelo F, Puska P, Blair SN, Katzmarzyk PT | title = Effect of physical inactivity on major non-communicable diseases worldwide: an analysis of burden of disease and life expectancy | journal = Lancet | volume = 380 | issue = 9838 | pages = 219–229 | date = July 2012 | pmid = 22818936 | pmc = 3645500 | doi = 10.1016/S0140-6736(12)61031-9 }}</ref> |
|||
শিশুদের ক্ষেত্রে অপব্যবহার, অবহেলা ও পারিবারিক জটিলতা পরবর্তী জীবনে টাইপ ২ ডায়াবেটিসের ঝুঁকি ৩২% বাড়িয়ে দেয়, এক্ষেত্রে [[অবহেলা]]র প্রভাব সবচেয়ে বেশি।<ref>{{cite journal | vauthors = Huang H, Yan P, Shan Z, Chen S, Li M, Luo C, Gao H, Hao L, Liu L | display-authors = 6 | title = Adverse childhood experiences and risk of type 2 diabetes: A systematic review and meta-analysis | journal = Metabolism | volume = 64 | issue = 11 | pages = 1408–1418 | date = November 2015 | pmid = 26404480 | doi = 10.1016/j.metabol.2015.08.019 }}</ref> |
|||
মানসিক রোগে ব্যবহৃত ওষুধের পার্শ্বপ্রতিক্রিয়া (সুনির্দিষ্টভাবে বিপাকীয় অস্বাভাবিকতাসমূহ, [[ডিসলিপিডিমিয়া]] বা অপরক্তাতিমেদ ও ওজন বৃদ্ধি) এবং অস্বাস্থ্যকর জীবনযাপনরীতি (অস্বাস্থ্যকর খাদ্য ও শারীরিক সক্রিয়তার অভাবসহ) বহুমূত্ররোগের সম্ভাব্য ঝুঁকির বিষয়ের মধ্যে অন্যতম।<ref>{{cite journal | vauthors = Zhang Y, Liu Y, Su Y, You Y, Ma Y, Yang G, Song Y, Liu X, Wang M, Zhang L, Kou C | display-authors = 6 | title = The metabolic side effects of 12 antipsychotic drugs used for the treatment of schizophrenia on glucose: a network meta-analysis | journal = BMC Psychiatry | volume = 17 | issue = 1 | pages = 373 | date = November 2017 | pmid = 29162032 | pmc = 5698995 | doi = 10.1186/s12888-017-1539-0 }}</ref> |
|||
===গর্ভকালীন বহূমূত্ররোগ=== |
|||
{{Main|গর্ভকালীন ডায়াবেটিস}} |
|||
গর্ভকালীন ডায়াবেটিস কিছুটা টাইপ ২ ডায়াবেটিসের অনুরূপ। এতে ইনসুলিন ক্ষরণ ও সাড়াপ্রদান উভয়ই ক্ষতিগ্রস্ত হয়। এটি ২-১০% গর্ভধারণের ক্ষেত্রে হতে পারে এবং প্রসবের পরে উন্নতি হতে পারে অথবা ভালো হয়ে যায়।<ref name=NDIC_Stats>{{cite web|title=National Diabetes Clearinghouse (NDIC): National Diabetes Statistics 2011|url=http://diabetes.niddk.nih.gov/dm/pubs/statistics/#Gestational|publisher=U.S. Department of Health and Human Services|access-date=22 April 2014|url-status=dead|archive-url=https://web.archive.org/web/20140417143052/http://diabetes.niddk.nih.gov/dm/pubs/statistics/#Gestational|archive-date=17 April 2014}}</ref>সকল গর্ভবতী মহিলাকে গর্ভধারণের ২৪-২৮ সপ্তাহের মধ্যে পরীক্ষা করার পরামর্শ দেওয়া হয়।<ref name=":2">{{Cite journal| vauthors = Soldavini J |date=November 2019|title=Krause's Food & The Nutrition Care Process|journal=Journal of Nutrition Education and Behavior|volume=51|issue=10|pages=1225|doi=10.1016/j.jneb.2019.06.022|s2cid=209272489|issn=1499-4046}}</ref> প্রায়শই দেখা যায় দ্বিতীয় বা তৃতীয় ট্রাইমেস্টার বা ত্রিমাসে এটি বেশি হয় কারণ এই সময়ে ইনসুলিন-বিরোধী হরমোনের মাত্রা বৃদ্ধি পায়।<ref name=":2" /> তবে, গর্ভকালীন ডায়াবেটিসে আক্রান্ত মহিলাদের ৫-১০% প্রসবের পরে ডায়াবেটিসের অন্য ধরন, বিশেষ করে টাইপ ২ ডায়াবেটিসে আক্রান্ত হয়।<ref name=NDIC_Stats /> |
|||
গর্ভকালীন ডায়াবেটিস চিকিৎসাযোগ্য একটি রোগ, কিন্তু পুরো গর্ভধারণ সময় চিকিৎসকের তত্ত্বাবধানে থাকা প্রয়োজন। খাদ্যাভ্যাসের পরিবর্তন, রক্তের গ্লুকোজের মাত্রা পরিবীক্ষণ ও কিছু কিছু ক্ষেত্রে ইনসুলিন প্রয়োগের মাধ্যমে এর চিকিৎসা করা হয়।<ref>{{Cite web|url=https://www.niddk.nih.gov/health-information/diabetes/overview/what-is-diabetes/gestational/management-treatment|title=Managing & Treating Gestational Diabetes {{!}} NIDDK|website=National Institute of Diabetes and Digestive and Kidney Diseases|language=en-US|access-date=2019-05-06}}</ref> |
|||
যদিও এটি ক্ষণস্থায়ী, তবুও চিকিৎসা না করলে গর্ভস্থ ভ্রূণ বা মায়ের ক্ষতি হতে পারে। শিশুর ঝুঁকির মধ্যে রয়েছে [[ম্যাক্রোসোমিয়া]] (জন্মের সময় ওজন অনেক বেশি হওয়া), জন্মগত হৃদ্রোগ এবং [[কেন্দ্রীয় স্নায়ুতন্ত্র|কেন্দ্রীয় স্নায়ুতন্ত্রের]] অস্বাভাবিকতা, [[ঐচ্ছিক পেশী|কঙ্কাল পেশি]]র গাঠনিক ত্রুটি। ভ্রূণের রক্তে ইনসুলিন মাত্রা বেশি থাকে যার ফলে ভ্রূণের ফুসফুসে [[সারফেকট্যান্ট]] উৎপাদন ব্যাহত হয় এবং শ্বসন জটিলতা তৈরি হয়। [[লালিকানাশ|লোহিত রক্তকণিকা ধ্বংসের]] ফলে রক্তের [[বিলিরুবিন]] মাত্রা বেড়ে যায়। খুব তীব্র ক্ষেত্রে, রক্তবাহ ক্ষতিগ্রস্ত হওয়ার ফলে [[অমরা]]তে রক্তপ্রবাহে বিঘ্ন ঘটায় প্রসবকালীন শিশুর মৃত্যু হতে পারে। [[ভ্রূণীয় সংকট]]<ref>{{cite journal | vauthors = Tarvonen M, Hovi P, Sainio S, Vuorela P, Andersson S, Teramo K | title = Intrapartal cardiotocographic patterns and hypoxia-related perinatal outcomes in pregnancies complicated by gestational diabetes mellitus | journal = Acta Diabetologica | volume = 58 | issue = 11 | pages = 1563–1573 | date = November 2021 | pmid = 34151398 | pmc = 8505288 | doi = 10.1007/s00592-021-01756-0 | s2cid = 235487220 | doi-access = free }}</ref>বেশি মাত্রায় থাকলে বা গর্ভস্থ শিশুর অতিরিক্ত ওজন বা ম্যাক্রোসোমিয়ার ফলে সৃষ্ট প্রসবকালীন জটিলতা যেমন শোল্ডার ডিস্টোসিয়ার<ref>{{Cite book |author=National Collaborating Centre for Women's and Children's Health |date=February 2015 |chapter=Intrapartum care |chapter-url=https://www.ncbi.nlm.nih.gov/pubmedhealth/PMH0080685/ |title=Diabetes in Pregnancy: Management of diabetes and its complications from preconception to the postnatal period |publisher=National Institute for Health and Care Excellence (UK) |language=en}}</ref>ঝুঁকি থাকলে [[সিজারিয়ান সেকশন]] করা যেতে পারে। |
|||
===অন্যান্য ধরন=== |
|||
ম্যাচুরিটি অনসেট ডায়াবেটিস অব দা ইয়াং (MODY) হলো অটোসোমাল ডমিন্যান্ট ধরনের ডায়াবেটিস, যেখানে একক-জিন মিউটেশনের ফলে ইনসুলিন উৎপাদনে ত্রুটি হয়।<ref>{{cite web|title=Monogenic Forms of Diabetes|url=https://www.niddk.nih.gov/health-information/diabetes/overview/what-is-diabetes/monogenic-neonatal-mellitus-mody#3|website=National institute of diabetes and digestive and kidney diseases|publisher=US NIH|access-date=12 March 2017|url-status=live|archive-url=https://web.archive.org/web/20170312195627/https://www.niddk.nih.gov/health-information/diabetes/overview/what-is-diabetes/monogenic-neonatal-mellitus-mody#3|archive-date=12 March 2017}}</ref> তিনটি প্রধান ধরনের চেয়ে এটি অপেক্ষাকৃত বিরল, সংঘটন হার ১-২%। এই নামটি রাখা হয়েছিল এর প্রাথমিক গবেষণার ওপর ভিত্তি করে। ত্রুটিপূর্ণ জিনের কারণে এটি হওয়ায় বিভিন্ন বয়সে এটি হয় এবং সুনির্দিষ্ট জিনের কারণে এর তীব্রতায় বৈচিত্র্য লক্ষ্য করা যায়। এ-কারণে MODY-র কমপক্ষে ১৩ টি উপধরন পাওয়া যায়। MODY-তে আক্রান্ত ব্যক্তি প্রায়শই ইনসুলিন ছাড়াই নিয়ন্ত্রণ করতে পারে।<ref>{{cite journal | vauthors = Thanabalasingham G, Owen KR | title = Diagnosis and management of maturity onset diabetes of the young (MODY) | journal = BMJ | volume = 343 | issue = oct19 3 | pages = d6044 | date = October 2011 | pmid = 22012810 | doi = 10.1136/bmj.d6044 | s2cid = 44891167 }}</ref> কিছু কিছু ক্ষেত্রে দেখা যায় দেহের টিসু রিসেপ্টর ইনসুলিনের প্রতি সাড়া না দেওয়ার কারণে ডায়াবেটিস হয় (এমনকি যখন ইনসুলিন মাত্রা স্বাভাবিক থাকে তখনও, যে-কারণে এটি টাইপ ২ ডায়াবেটিস থেকেও ভিন্ন); তবে এই ধরনটি খুবই বিরল। জেনেটিক মিউটেশনের ( অটোসোমাল বা মাইটোকন্ড্রিয়াল) ফলে বিটা কোষের ক্রিয়ায় ত্রুটি দেখা যায়। ইনসুলিনের অস্বাভাবিক ক্রিয়াকে কিছু কিছু ক্ষেত্রে জিনগতভাবে ব্যাখ্যা করা যায়। যে-সকল রোগে অগ্ন্যাশয়ের ব্যাপক ক্ষতি হয় সেগুলো ডায়াবেটিস করতে পারে ( উদাহরণস্বরূপ, অগ্ন্যাশয়ের দীর্ঘমেয়াদি প্রদাহ ও [[সিস্টিক ফাইব্রোসিস]])। যে-সকল রোগে ইনসুলিন-বিরোধী [[হরমোন]] অত্যধিক পরিমাণে ক্ষরিত হয়, সেগুলো ডায়াবেটিস করতে পারে (এ-সব ক্ষেত্রে হরমোন আধিক্যের কারণ দূর করতে পারলে ডায়াবেটিস ভালো হয়ে যায়)। অনেক ওষুধ ইনসুলিন ক্ষরণ ক্ষতিগ্রস্ত করে এবং কিছু টক্সিন বা বিষাক্ত পদার্থ অগ্ন্যাশয়িক বিটা কোষকে ক্ষতিগ্রস্ত করে, যেখানে অন্যান্য বিষয়গুলো ইনসুলিন রিজিস্ট্যান্স বা রোধ বাড়িয়ে দেয় (বিশেষ করে [[গ্লুকোকর্টিকয়েড]] ''[[স্টেরয়েড ডায়াবেটিস]]'' করতে পারে)। |
|||
[[আইসিডি-১০]] (১৯৯২) অনুযায়ী ''অপুষ্টি-সম্পর্কিত ডায়াবেটিস মেলিটাস'' (আইসিডি-১০ কোড ই১২) নামে এক ধরনের বহুমূত্ররোগ ছিল যা [[বিশ্ব স্বাস্থ্য সংস্থা]] ১৯৯৯ সালে বহুমূত্ররোগের শ্রেণিবিন্যাস করার সময় বাতিল করে দেয়।<ref name="WHO1999-DefDiagClass">{{cite web |publisher=[[World Health Organization]] |title=Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications |year=1999 |url=http://whqlibdoc.who.int/hq/1999/WHO_NCD_NCS_99.2.pdf |url-status=live |archive-url=https://web.archive.org/web/20030308005119/http://whqlibdoc.who.int/hq/1999/WHO_NCD_NCS_99.2.pdf |archive-date=2003-03-08}}</ref> |
|||
আরেকটি ভিন্ন ধরনের ডায়াবেটিস হলো ডাবল ডায়াবেটিস। যখন টাইপ ১ ডায়াবেটিসে আক্রান্ত ব্যক্তি ইনসুলিন রোধক হয়ে যায় যা টাইপ ২ ডায়াবেটিসের প্রধান বৈশিষ্ট্য অথবা টাইপ ২ ডায়াবেটিসের পারিবারিক ইতিহাস থাকে, তখন তাকে ডাবল ডায়াবেটিস নামে অভিহিত করা হয়। <ref>{{cite journal | vauthors = Cleland SJ, Fisher BM, Colhoun HM, Sattar N, Petrie JR | title = Insulin resistance in type 1 diabetes: what is 'double diabetes' and what are the risks? | journal = Diabetologia | volume = 56 | issue = 7 | pages = 1462–1470 | date = July 2013 | pmid = 23613085 | pmc = 3671104 | doi = 10.1007/s00125-013-2904-2 | publisher = National Library of Medicine }}</ref> এটি ১৯৯০ বা ১৯৯১ সালের দিকে প্রথম শনাক্ত হয়। |
|||
নিচে বহুমূত্ররোগের ঝুঁকি বাড়ায় এমন কিছু রোগের তালিকা দেওয়া হলো:<ref name=Robbins>Unless otherwise specified, reference is: Table 20-5 in {{Cite book|author1=Mitchell, Richard Sheppard |author2=Kumar, Vinay |author3=Abbas, Abul K. |author4=Fausto, Nelson |title=Robbins Basic Pathology|publisher=Saunders |location=Philadelphia |isbn=978-1-4160-2973-1 |edition=8th |year=2007 }}</ref> |
|||
{{Col-begin}} |
|||
{{Col-2}} |
|||
* β-কোষের কাজের জিনগত ত্রুটি |
|||
** ম্যাচুরিটি অনসেট ডায়াবেটিস অব দা ইয়াং (MODY) |
|||
** মাইটোকন্ড্রিয়াল ডিএনএ মিউটেশন |
|||
* ইনসুলিন প্রক্রিয়াজাতকরণ অথবা ইনসুলিন ক্রিয়ায় জিনগত ত্রুটি |
|||
** [[প্রোইনসুলিন]] রূপান্তরে ত্রুটি |
|||
** ইনসুলিন জিনের মিউটেশন বা উৎপরিবর্তন |
|||
** ইনসুলিন রিসেপ্টরের মিউটেশন বা উৎপরিবর্তন |
|||
* বহিঃস্রাবী অগ্ন্যাশয়িক ত্রুটিসমূহ |
|||
** দীর্ঘমেয়াদি অগ্ন্যাশয়িক প্রদাহ |
|||
** [[অগ্ন্যাশয়কর্তন]] |
|||
** [[অগ্ন্যাশয়ের ক্যান্সার]] |
|||
** [[সিস্টিক ফাইব্রোসিস]] |
|||
** [[হিমোক্রোমাটোসিস]] বা লৌহ সঞ্চয় ব্যাধি |
|||
** [[ফাইব্রোক্যালকুলাস প্যানক্রিয়েটোপ্যাথি]] |
|||
{{Col-2}} |
|||
* অন্তঃক্ষরা গ্রন্থির রোগসমূহ |
|||
** বৃদ্ধি হরমোনের আধিক্য ([[অ্যাক্রোমেগালি]] বা বৃহৎ শাখাঙ্গ) |
|||
** [[কুশিং সিনড্রোম]] |
|||
** [[হাইপারথাইরয়েডিজম]] বা থাইরয়েড অতিক্রিয়া |
|||
** [[হাইপোথাইরয়েডিজম]] বা থাইরয়েড বা কাকলগ্রন্থি অবক্রিয়া |
|||
** [[ফিয়োক্রোমোসাইটোমা]] বা কৃষ্ণাভ কোষার্বুদ বা অধিবৃক্ক মহার্বুদ |
|||
** [[গ্লুকাগোনোমা]] বা অগ্ন্যাশয়িক আলফা কোষের অর্বুদ |
|||
* সংক্রমণসমূহ |
|||
** [[সাইটোমেগালোভাইরাস|সাইটোমেগালোভাইরাস সংক্রমণ]] |
|||
** [[কক্সস্যাকিভাইরাস বি৪|কক্সস্যাকিভাইরাস বি]] |
|||
* ঔষধসমূহ |
|||
** [[গ্লুকোকর্টিকয়েড]] |
|||
** [[থাইরয়েড হরমোন]] |
|||
** β-অ্যাড্রেনারজিক অ্যাগনিস্ট |
|||
** [[স্ট্যাটিন]]<ref name="pmid20167359">{{cite journal | vauthors = Sattar N, Preiss D, Murray HM, Welsh P, Buckley BM, de Craen AJ, Seshasai SR, McMurray JJ, Freeman DJ, Jukema JW, Macfarlane PW, Packard CJ, Stott DJ, Westendorp RG, Shepherd J, Davis BR, Pressel SL, Marchioli R, Marfisi RM, Maggioni AP, Tavazzi L, Tognoni G, Kjekshus J, Pedersen TR, Cook TJ, Gotto AM, Clearfield MB, Downs JR, Nakamura H, Ohashi Y, Mizuno K, Ray KK, Ford I | display-authors = 6 | title = Statins and risk of incident diabetes: a collaborative meta-analysis of randomised statin trials | journal = Lancet | volume = 375 | issue = 9716 | pages = 735–742 | date = February 2010 | pmid = 20167359 | doi = 10.1016/S0140-6736(09)61965-6 | s2cid = 11544414 }}</ref> |
|||
{{Col-end}} |
|||
==নিদানতত্ত্ব== |
|||
[[চিত্র:Effect of insulin deficiency.jpg|থাম্ব|ইনসুলিন ঘাটতির প্রভাবসমূহ]] |
|||
[[File:Suckale08 fig3 glucose insulin day.png|thumb|upright=1.4|মানবদেহে দিনে তিনবার খাদ্যগ্রহণের সময় রক্তের গ্লুকোজ (লাল) ও শর্করা কমানোর হরমোন [[ইনসুলিন|ইনসুলিনের]] (নীল) ওঠানামা। [[সুক্রোজ|চিনি]]সমৃদ্ধ বনাম [[শ্বেতসার|স্টার্চ]]সমৃদ্ধ খাদ্যের অনেক প্রভাবের মধ্যে একটি বিশেষভাবে দেখানো হয়েছে।]] |
|||
[[File:Glucose-insulin-release.svg|thumb|upright=1.4| স্বাভাবিক অগ্ন্যাশয়িক বিটা কোষের ইনসুলিন ক্ষরণের কার্যপদ্ধতি। বিটা কোষের মধ্যে ইনসুলিন উৎপাদন কম-বেশি স্থির। খাদ্য গ্রহণের ফলে ইনসুলিন ক্ষরণ উদ্দীপিত হয় (বিশেষ করে যে-সকল খাদ্যে শোষণযোগ্য গ্লুকোজ থাকে)।]] |
|||
রক্ত থেকে দেহের অধিকাংশ কোষে গ্লুকোজ গ্রহণ নিয়ন্ত্রণে মুখ্য ভূমিকা পালন করে [[ইনসুলিন]] নামক একটি হরমোন, সুতরাং ইনসুলিনের ঘাটতি বা এর রিসেপ্টারগুলোর অসংবেদনশীলতা সকল ধরনের বহুমূত্ররোগে কেন্দ্রীয় ভূমিকা পালন করে।<ref>{{cite web |title=Insulin Basics |url=http://www.diabetes.org/living-with-diabetes/treatment-and-care/medication/insulin/insulin-basics.html |publisher=American Diabetes Association |access-date=24 April 2014 |url-status=live |archive-url=https://web.archive.org/web/20140214180514/http://www.diabetes.org/living-with-diabetes/treatment-and-care/medication/insulin/insulin-basics.html |archive-date=14 February 2014}}</ref> |
|||
শরীর তিনটি প্রধান উৎস থেকে গ্লুকোজ পেয়ে থাকে: খাদ্যের অন্ত্রীয় শোষণ, [[গ্লাইকোজেন|গ্লাইকোজেনের]] ভাঙন ([[গ্লাইকোজেনোলিসিস]]), এটি গ্লুকোজের সঞ্চিত রূপ যা যকৃতে পাওয়া যায়; এবং [[গ্লুকোনিওজেনেসিস]], দেহের অশর্করা উৎস থেকে গ্লুকোজ উৎপাদন প্রক্রিয়া।<ref name=GreenspanEndo>{{cite book |veditors=Shoback DG, Gardner D |title=Greenspan's basic & clinical endocrinology |year=2011 |publisher=McGraw-Hill Medical |isbn=978-0-07-162243-1|edition=9th}}</ref> দেহে গ্লুকোজের মাত্রা নিয়ন্ত্রণে ইনসুলিন অত্যন্ত গুরুত্বপূর্ণ ভূমিকা পালন করে। ইনসুলিন গ্লাইকোজেনের ভাঙন বা [[গ্লুকোনিওজেনেসিস]] প্রক্রিয়াকে বাধা দিতে পারে, এটি মেদ ও পেশি কোষে গ্লুকোজের পরিবহনকে উদ্দীপিত করতে পারে এবং [[গ্লাইকোজেন]]রূপে গ্লুকোজের সঞ্চয়কে উদ্দীপিত করতে পারে।<ref name=GreenspanEndo /> |
|||
খাদ্য গ্রহণের পর রক্তে গ্লুকোজের মাত্রা বৃদ্ধির প্রতি সাড়া দিয়ে অগ্ন্যাশয়ের আইলেটস্ অব ল্যাঙ্গারহ্যান্সের বিটা কোষ (β-কোষ) থেকে ইনসুলিন নিঃসৃত হয়। দেহের দুই-তৃতীয়াংশ কোষ রক্ত থেকে গ্লুকোজ শোষণের জন্য ইনসুলিন ব্যবহার করে। গ্লুকোজের মাত্রা কমে গেলে বিটা কোষ থেকে ইনসুলিন নিঃসরণ কমে যায়। এই প্রক্রিয়াটি প্রধানত নিয়ন্ত্রিত হয় [[গ্লুকাগন]] হরমোন দ্বারা, যা ইনসুলিনের বিপরীত প্রক্রিয়ায় কাজ করে।<ref name=GanongsPhys>{{cite book|vauthors=Barrett KE, etal |title=Ganong's review of medical physiology|year=2012 |publisher=McGraw-Hill Medical |isbn=978-0-07-178003-2 |edition=24th}}</ref> |
|||
যদি ইনসুলিনের পরিমাণ পর্যাপ্ত না হয়, অথবা কোষগুলো ইনসুলিনের প্রভাবের প্রতি ঠিকমতো সাড়াপ্রদান না করে (ইনসুলিন রোধ), অথবা ইনসুলিন নিজেই ত্রুটিপূর্ণ হয়, তাহলে দেহের কোষগুলোতে গ্লুকোজ যথাযথভাবে শোষিত হয় না এবং যকৃত ও মাংসপেশিতে যথাযথভাবে সঞ্চিত হয় না। এর ফলে সর্বদা রক্তে গ্লুকোজের মাত্রা বেশি থাকে, [[প্রোটিন সংশ্লেষণ]] ব্যাহত হয়, অন্যান্য বিপাকীয় গোলমাল ঘটে যায়, যেমন সম্পূর্ণ ইনসুলিন ঘাটতির ক্ষেত্রে মেটাবলিক অ্যাসিডোসিস বা [[বিপাকীয় রক্তাম্লতা]] হয়।<ref name=GreenspanEndo /> |
|||
যখন রক্তে গ্লুকোজ ঘনত্ব দীর্ঘ সময়ের জন্য বেশি থাকে এবং বৃক্কের [[পুনঃশোষণ]] সক্ষমতার সীমা অতিক্রম করে, তখন দেহ থেকে অতিরিক্ত গ্লুকোজ [[মূত্র|প্রস্রাবের]] মাধ্যমে বের হয়ে যায় ([[শর্করামেহ]])।<ref>{{cite book |vauthors=Murray RK, etal |title=Harper's illustrated biochemistry |year=2012|publisher=McGraw-Hill Medical |isbn=978-0-07-176576-3 |edition=29th}}</ref> এটি মূত্রের [[অভিস্রবণিক চাপ]] বাড়িয়ে দেয় এবং বৃক্ক দ্বারা পানি পুনঃশোষণকে বাধাগ্রস্ত করে, এর ফলে মূত্র উৎপাদন বেড়ে যায় (পলিইউরিয়া) এবং দেহ থেকে অতিরিক্ত পানি বের হয়ে যায়। রক্তে জলীয় অংশ কমে যাওয়ায় সেটি পূরণ করার জন্য কোষ ও অন্যান্য দৈহিক প্রকোষ্ঠ থেকে পানি বের হয়ে রক্তে মিশে, যার ফলে [[পানিশূন্যতা]] তৈরি হয় এবং তৃষ্ণা অত্যধিক বেড়ে যায় (পলিডিপসিয়া)।<ref name=GreenspanEndo /> অধিকন্তু, ইনসুলিনের ঘাটতি থাকায় গ্লুকোজ কোষের ভিতরে প্রবেশ করতে পারে না, অন্তঃকোষীয় গ্লুকোজ ঘাটতি দেখা দেয় যা ক্ষুধাকে উদ্দীপিত করে এবং খাদ্যগ্রহনের পরিমাণ বেড়ে যায় (পলিফেজিয়া)।<ref>{{Cite book|title=Juta's Complete Textbook of Medical Surgical Nursing| vauthors = Mogotlane S |publisher=Juta|year=2013|location=Cape Town|pages=839}}</ref> |
|||
==রোগনির্ণয়== |
|||
{{See also|গ্লাইকেটেড হিমোগ্লোবিন|গ্লুকোজ সহনশীলতা পরীক্ষা}} |
|||
রক্তে শর্করার মাত্রা পরীক্ষা করে বহুমূত্ররোগ নির্ণয় করা হয়। ৪৫ বছর বা তদূর্ধ্ব বয়সি সকল ব্যক্তির ডায়াবেটিসের জন্য পরীক্ষা করা উচিত।<ref name="Porth9" /> তবে কিছু ক্ষেত্রে অল্পবয়সিদেরও ডায়াবেটিস পরীক্ষার আওতায় আনা উচিত, যেমন মোটা ব্যক্তি, প্রথম স্তরের আত্মীয় ডায়াবেটিসে আক্রান্ত, উচ্চ-ঝুঁকিসম্পন্ন গোষ্ঠীর সদস্য, ৯ পাউন্ড বা ৪ কেজির বেশি ওজন বিশিষ্ট বাচ্চা প্রসবকারী অথবা গর্ভকালীন ডায়াবেটিসে আক্রান্ত হয়েছিল এমন, [[উচ্চ রক্তচাপ]] বা হাইপারলিপিডিমিয়া (রক্তাতিমেদ) আছে অথবা পূর্ববর্তী পরীক্ষায় প্রিডায়াবেটিস ধরা পড়েছিল এমন ব্যক্তি। |
|||
নিম্নের যে-কোনো পরীক্ষা করে রোগ নির্ণয় করা সম্ভব:<ref name="WHO1999-DefDiagClass" /> |
|||
* [[গ্লুকোজ পরীক্ষা|অভুক্ত অবস্থায় রক্তের গ্লুকোজ মাত্রা]] ≥৭.০ মি.মোল/লি. (১২৬ মি.গ্রা./ডেসি.লি.)। অন্ততপক্ষে ৮ ঘণ্টা অভুক্ত থাকার পর সকালে নাশতার পূর্বে এই পরীক্ষাটি করা হয়। |
|||
* [[রক্তের গ্লুকোজ মাত্রা|প্লাজমা গ্লুকোজ]] ≥১১.১ মি.মোল/লি. (২০০ মি.গ্রা./ডেসি.লি.) [[গ্লুকোজ সহনশীলতা পরীক্ষা]]য় (OGTT) ৭৫ গ্রাম গ্লুকোজ খাওয়ানোর দুই ঘণ্টা পরে। |
|||
* যদি উচ্চ রক্ত গ্লুকোজের উপসর্গ থাকে তাহলে দৈবাৎ রক্ত গ্লুকোজ (উপবাস অথবা আহার পরবর্তী যে-কোনো) ≥১১.১ মি.মোল/লি. (২০০ মি.গ্রা./ডেসি.লি.) |
|||
* [[গ্লাইকেটেড হিমোগ্লোবিন]] (HbA<sub>1C</sub>) ≥৪৮ মি.মোল/মোল (≥৬.৫%)।<ref>{{cite journal | vauthors = | title = Summary of revisions for the 2010 Clinical Practice Recommendations | journal = Diabetes Care | volume = 33 | issue = Suppl 1 | pages = S3 | date = January 2010 | pmid = 20042773 | pmc = 2797388 | doi = 10.2337/dc10-S003 | url = http://care.diabetesjournals.org/content/33/Supplement_1/S3.full | access-date = 29 January 2010 | url-status = live | archive-url = https://web.archive.org/web/20100113212053/http://care.diabetesjournals.org/content/33/Supplement_1/S3.full | archive-date = 13 January 2010 }}</ref> |
|||
{| class="wikitable" style = "float: right; margin-left:15px; text-align:center" |
|||
|+ WHO ডায়াবেটিস রোগনির্ণয় মানদণ্ড<ref name=who2006>{{বই উদ্ধৃতি|শিরোনাম=Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia: report of a WHO/IDF consultation |ইউআরএল=http://www.who.int/diabetes/publications/Definition%20and%20diagnosis%20of%20diabetes_new.pdf |প্রকাশক=[[বিশ্ব স্বাস্থ্য সংস্থা]] |অবস্থান=Geneva |পাতা=21 |বছর=2006 |আইএসবিএন= 978-92-4-159493-6 }}</ref><ref>{{সাময়িকী উদ্ধৃতি|শেষাংশ=Vijan|প্রথমাংশ=S|শিরোনাম=Type 2 diabetes |সাময়িকী=[[Annals of Internal Medicine]] | তারিখ = March 2010 |খণ্ড=152 |সংখ্যা নং=5 |পাতা=ITC31-15 |pmid=20194231 |ডিওআই=10.7326/0003-4819-152-5-201003020-01003}}</ref> |
|||
{{ed|Template:OGTT}} |
|||
|- |
|||
!অবস্থা !!গ্লুকোজ পানের ২ ঘণ্টা পর !!অভুক্তাবস্থায় গ্লুকোজ!!colspan=2| HbA<sub>1c</sub> |
|||
|- |
|||
|একক||mmol/l(mg/dl)||mmol/l(mg/dl)|| mmol/mol || DCCT % |
|||
|- |
|||
|width=34%| স্বাভাবিক ||<৭.৮ (<১৪০)||<৬.১ (<১১০)|| <৪২ || <৬.০ |
|||
|- |
|||
|ক্ষতিগ্রস্ত অভুক্তাবস্থা গ্লুকোজ|| <৭.৮ (<১৪০) ||≥৬.১(≥১১০) & <৭.০(<১২৬)|| ৪২-৪৬ || ৬.০-৬.৪ |
|||
|- |
|||
|ক্ষতিগ্রস্ত গ্লুকোজ সহনশীলতা||≥৭.৮(≥১৪০) ||<৭.০ (<১২৬)|| ৪২-৪৬ ||৬.০-৬.৪ |
|||
|- |
|||
|ডায়াবেটিস মেলিটাস|| ≥১১.১ (≥২০০) || ≥৭.০(≥১২৬)|| ≥৪৮ || ≥৬.৫ |
|||
|} |
|||
<noinclude> |
|||
{{Template reference list}} |
|||
{| class="wikitable" style = "float: right; margin-left:15px; text-align:center" |
|||
|+ WHO diabetes diagnostic criteria<ref name=who2006>{{বই উদ্ধৃতি|শিরোনাম=Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia: report of a WHO/IDF consultation |ইউআরএল=http://www.who.int/diabetes/publications/Definition%20and%20diagnosis%20of%20diabetes_new.pdf |প্রকাশক=[[World Health Organization]] |অবস্থান=Geneva |পাতা=21 |বছর=2006 |আইএসবিএন= 978-92-4-159493-6 }}</ref><ref>{{সাময়িকী উদ্ধৃতি|শেষাংশ=Vijan|প্রথমাংশ=S|শিরোনাম=Type 2 diabetes |সাময়িকী=[[Annals of Internal Medicine]] | তারিখ = March 2010 |খণ্ড=152 |সংখ্যা নং=5 |পাতা=ITC31-15 |pmid=20194231 |ডিওআই=10.7326/0003-4819-152-5-201003020-01003}}</ref> |
|||
{{ed|Template:OGTT}} |
|||
|- |
|||
!Condition !!2 hour glucose !!Fasting glucose!!colspan=2| HbA<sub>1c</sub> |
|||
|- |
|||
|Unit||mmol/l(mg/dl)||mmol/l(mg/dl)|| mmol/mol || DCCT % |
|||
|- |
|||
|width=34%| Normal ||<7.8 (<140)||<6.1 (<110)|| <42 || <6.0 |
|||
|- |
|||
|[[Impaired fasting glycaemia]] || <7.8 (<140) ||≥6.1(≥110) & <7.0(<126)|| 42-46 || 6.0–6.4 |
|||
|- |
|||
|[[Impaired glucose tolerance]]||≥7.8 (≥140) ||<7.0 (<126)|| 42-46 ||6.0–6.4 |
|||
|- |
|||
|[[Diabetes mellitus]] || ≥11.1 (≥200) || ≥7.0 (≥126)|| ≥48 || ≥6.5 |
|||
|} |
|||
<noinclude> |
|||
{{Template reference list}} |
|||
</noinclude> |
</noinclude> |
||
উপসর্গবিহীন উচ্চমাত্রার রক্তের গ্লুকোজসমৃদ্ধ রোগীর ক্ষেত্রে রোগ নির্ণয় করার জন্য ভিন্ন দিনে দুই বার পরীক্ষা করা প্রয়োজন। অভুক্ত অবস্থায় গ্লুকোজ পরীক্ষা অধিক বরণীয়।<ref>{{cite journal | vauthors = Saydah SH, Miret M, Sung J, Varas C, Gause D, Brancati FL | title = Postchallenge hyperglycemia and mortality in a national sample of U.S. adults | journal = Diabetes Care | volume = 24 | issue = 8 | pages = 1397–1402 | date = August 2001 | pmid = 11473076 | doi = 10.2337/diacare.24.8.1397 | doi-access = free }}</ref> বর্তমান সংজ্ঞার্থ অনুযায়ী, দুটি অভুক্ত অবস্থায় গ্লুকোজ মাত্রা ৭.০ মি.মোল/লি. (১২৬ মি.গ্রা./ডেসি.লি.) হলে ডায়াবেটিস হিসেবে ধরা হয়। বিশ্ব স্বাস্থ্য সংস্থার মতে, অভুক্ত অবস্থায় গ্লুকোজ মাত্রা ৬.১ থেকে ৬.৯ মি.মোল/লি. (১১০ থেকে ১২৫ মি.গ্রা./ডেসি.লি.) হলে তাকে [[ক্ষতিগ্রস্ত অভুক্তাবস্থা গ্লুকোজ]] (IFG) নামে অভিহিত করা হয়।<ref>{{cite book |title=Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia : report of a WHO/IDF consultation |url=https://www.who.int/diabetes/publications/Definition%20and%20diagnosis%20of%20diabetes_new.pdf |publisher=World Health Organization |page=21 |year=2006 |isbn=978-92-4-159493-6 |url-status=live |archive-url=https://web.archive.org/web/20120511072821/http://www.who.int/diabetes/publications/Definition%20and%20diagnosis%20of%20diabetes_new.pdf |archive-date=11 May 2012}}</ref> যদি ৭৫ গ্রাম গ্লুকোজ মুখে খাওয়ার দুই ঘণ্টা পরে প্লাজমা গ্লুকোজ ৭.৮ মি.মোল/লি. (১৪০ মি.গ্রা./ডেসি.লি.) বা এর বেশি হয় কিন্তু ১১.১ মি.মোল/লি. (২০০ মি.গ্রা./ডেসি.লি.) এর কম হয় তাহলে তাকে [[প্রিডায়াবেটিস|ক্ষতিগ্রস্ত গ্লুকোজ সহনশীলতা]] বলা হয়। উপর্যুক্ত দুটি ডায়াবেটিস পূর্বাবস্থার মধ্যে পরবর্তীটিতে পূর্ণ ডায়াবেটিসে রূপান্তর ও হৃদ্রোগ হওয়ার ঝুঁকি অনেক বেশি।<ref>{{cite journal | vauthors = Santaguida PL, Balion C, Hunt D, Morrison K, Gerstein H, Raina P, Booker L, Yazdi H | display-authors = 6 | title = Diagnosis, prognosis, and treatment of impaired glucose tolerance and impaired fasting glucose | journal = Evidence Report/Technology Assessment | issue = 128 | pages = 1–11 | date = August 2005 | pmid = 16194123 | pmc = 4780988 | url = http://www.ahrq.gov/clinic/epcsums/impglusum.htm | access-date = 20 July 2008 | publisher = [[Agency for Healthcare Research and Quality]] | url-status = live | archive-url = https://web.archive.org/web/20080916030540/http://www.ahrq.gov/clinic/epcsums/impglusum.htm | archive-date = 16 September 2008 }}</ref> |
|||
আমেরিকান ডায়াবেটিস সমিতি ২০০৩ সাল থেকে ক্ষতিগ্রস্ত অভুক্তাবস্থা গ্লুকোজের জন্য একটু ভিন্ন পরিসীমা নির্ধারণ করেছে, তাদের মতে ৫.৬ থেকে ৬.৯ মি. মোল/লি. (১০০ থেকে ১২৫ মি.গ্রা./ডেসি.লি.)<ref>{{cite journal | vauthors = Bartoli E, Fra GP, Carnevale Schianca GP | title = The oral glucose tolerance test (OGTT) revisited | journal = European Journal of Internal Medicine | volume = 22 | issue = 1 | pages = 8–12 | date = February 2011 | pmid = 21238885 | doi = 10.1016/j.ejim.2010.07.008 }}</ref> হৃদ্রোগ ও যে-কোনো কারণে মৃত্যু ঝুঁকি নিরূপণে অভুক্ত অবস্থায় রক্তের গ্লুকোজের তুলনায় [[গ্লাইকেটেড হিমোগ্লোবিন]] অপেক্ষাকৃত ভালো।<ref>{{cite journal | vauthors = Selvin E, Steffes MW, Zhu H, Matsushita K, Wagenknecht L, Pankow J, Coresh J, Brancati FL | display-authors = 6 | title = Glycated hemoglobin, diabetes, and cardiovascular risk in nondiabetic adults | journal = The New England Journal of Medicine | volume = 362 | issue = 9 | pages = 800–811 | date = March 2010 | pmid = 20200384 | pmc = 2872990 | doi = 10.1056/NEJMoa0908359 | citeseerx = 10.1.1.589.1658 }}</ref> |
|||
;গ্লাইকেটেড হিমোগ্লোবিন |
|||
গ্লাইকেটেড হিমোগ্লোবিন, যা গ্লাইকোহিমোগ্লোবিন, গ্লাইকোসিলেটেড হিমোগ্লোবিন, HbA<sub>1C</sub> অথবা A1C (পছন্দনীয় পরিভাষা) নামেও পরিচিত, এটি এমন [[হিমোগ্লোবিন]] কে বুঝাতে ব্যবহৃত হয় যার মধ্যে গ্লুকোজ একীভূত বা সংযুক্ত হয়। [[অস্থি মজ্জা]] থেকে অবমুক্ত হওয়ার সময় হিমোগ্লোবিনে সাধারণত গ্লুকোজ থাকে না। [[লোহিত রক্তকণিকা]]য় ১২০ দিন অতিবাহিত করার সময় হিমোগ্লোবিন গ্লুকোজের সাথে সংযুক্ত হয়ে হিমোগ্লোবিন A1a, A1b (২% থেকে ৪%) এবং A1C (৪% থেকে ৬%) গঠন করে। যেহেতু লোহিত রক্তকণিকায় গ্লুকোজের প্রবেশ ইনসুলিনের ওপর নির্ভর করে না, তাই হিমোগ্লোবিন অণুর সাথে গ্লুকোজ সংযুক্ত হওয়ার হার রক্তের গ্লুকোজ মাত্রার ওপর নির্ভর করে। গ্লাইকোসিলেশন বা গ্লুকোজ একীভূতকরণ প্রক্রিয়াটি অনিবর্তনীয় বা একমুখী, A1C মাত্রা বিগত ৬-১২ সপ্তাহের গড় রক্তের গ্লুকোজ মাত্রা নির্দেশ করে। অনিয়ন্ত্রিত ডায়াবেটিসে A1C মাত্রা বেড়ে যায়। <ref name="Porth9" /> |
|||
HbA<sub>1C</sub> গঠনের হার রক্তের গ্লুকোজ ঘনমাত্রার সরাসরি সমানুপাতিক: HbA<sub>1C</sub>-এর মান ১১ মিলিমোল/মোল বৃদ্ধি পেলে রক্তের গ্লুকোজ মাত্রা গড়ে প্রায় ২ মিলিমোল/লিটার (৩৬ মিলিগ্রাম/ডেসিলিটার) বৃদ্ধি পায়। যদিও HbA<sub>1C</sub> ঘনমাত্রা লোহিত রক্তকণিকার জীবৎকালব্যাপী (সাধারণত ১২০ দিন) সমন্বিত রক্ত গ্লুকোজ মাত্রার প্রতিফলন ঘটায়, তথাপি HbA<sub>1C</sub> পরিমাপ করার পূর্ববর্তী মাসে গ্লুকোজ মাত্রার পরিবর্তনের প্রতি বেশি সংবেদনশীল।<ref name="davidson24" /> |
|||
২০১১ সাল থেকে, দি ইন্টারন্যাশনাল ফেডারেশন অব ক্লিনিক্যাল কেমিস্ট্রি অ্যান্ড ল্যাবরেটরি মেডিসিন HbA<sub>1C</sub>রিপোর্ট করার জন্য একটি প্রমিত পদ্ধতি চালু করে এবং এর একক হিসেবে mmol/mol নির্ধারণ করে। তবে, এটাও জানা জরুরি যে পূর্বে 'শতকরা' একক ব্যবহার করা হতো, তাই অনেক ডায়াবেটিস রোগী ঐ এককের সাথে বেশি পরিচিত। |
|||
লোহিত রক্তকণিকার আয়ুষ্কাল কমে যায় এমন রোগীর ক্ষেত্রে (যেমন দীর্ঘস্থায়ী রক্তক্ষরণ, [[কাস্তে-কোষ ব্যাধি]], [[থ্যালাসেমিয়া]], [[গর্ভধারণ]]) এবং [[রক্ত সঞ্চারণ|রক্ত পরিসঞ্চালনের]] পরে (কারণ সঞ্চারিত রক্তকণিকা সাধারণত ডায়াবেটিস রোগ নেই এমন দাতার নিকট থেকে আসে) HbA<sub>1C</sub>-এর মাত্রা ভ্রমাত্মকভাবে কম হতে পারে। অপরপক্ষে, লোহিত রক্তকণিকার আয়ুষ্কাল বাড়ে এমন এমন অবস্থায় (যেমন, লৌহ, ভিটামিন বি১২ অথবা ফলেট ঘাটতিজনিত রক্তশূন্যতা, প্লীহাকর্তন) ভ্রমাত্মকভাবে HbA<sub>1C</sub> বেশি হতে পারে। [[ইউরিমিয়া]] বা [[হিমোগ্লোবিনোপ্যাথি]]তে আক্রান্ত ব্যক্তির ক্ষেত্রে কিছু অ্যাসে পদ্ধতিতে এটি নির্ণয় করা কঠিন হতে পারে। <ref name="davidson24" /> |
|||
;সি-পেপটাইড |
|||
রক্তে ও প্রস্রাবে সি-পেপটাইড সহজেই পরিমাপ করা যায়। এটি β কোষ থেকে ইনসুলিনের সাথে সমানুপাতিক ঘনত্বে নিঃসৃত হয়, কিন্তু এটি সংশ্লেষী ইনসুলিনের উপাদান নয়। এজন্য সি-পেপটাইড অন্তর্জাত ইনসুলিন ক্ষরণের একটি গুরুত্বপূর্ণ চিহ্ন বা নিদর্শন, বিশেষ করে যেসকল ডায়াবেটিস রোগীকে ইনসুলিন দিয়ে চিকিৎসা করা হয় ( এদের ক্ষেত্রে সরাসরি ইনসুলিন পরিমাপ করে অন্তর্জাত থেকে বহির্জাত ইনসুলিন পৃথক করা যায় না। টাইপ ১ ডায়াবেটিস, অন্যান্য অগ্ন্যাশয়িক রোগের জন্য ঘটিত ডায়াবেটিস ও একক-জিনগত ডায়াবেটিসের কিছু ধরনে তীব্র অন্তর্জাত ইনসুলিন ঘাটতি (সাধারণত সিরাম সি-পেপটাইড < ২০০ pmol/L) দেখা যায়।<ref name="davidson24" /> |
|||
রক্তে ও প্রস্রাবে সি-পেপটাইড সহজেই পরিমাপ করা যায়। এটি β কোষ থেকে ইনসুলিনের সাথে সমানুপাতিক ঘনত্বে নিঃসৃত হয়, কিন্তু এটি সংশ্লেষী ইনসুলিনের উপাদান নয়। এজন্য সি-পেপটাইড অন্তর্জাত ইনসুলিন ক্ষরণের একটি গুরুত্বপূর্ণ চিহ্ন বা নিদর্শন, বিশেষ করে যেসকল ডায়াবেটিস রোগীকে ইনসুলিন দিয়ে চিকিৎসা করা হয় ( এদের ক্ষেত্রে সরাসরি ইনসুলিন পরিমাপ করে অন্তর্জাত থেকে বহির্জাত ইনসুলিন পৃথক করা যায় না। টাইপ ১ ডায়াবেটিস, অন্যান্য অগ্ন্যাশয়িক রোগের জন্য ঘটিত ডায়াবেটিস ও একক জিনগত ডায়াবেটিসের কিছু ধরনে তীব্র অন্তর্জাত ইনসুলিন ঘাটতি (সাধারণত সি-পেপটাইড <২০০ pmol/L) দেখা যায়। ঐতিহ্যগতভাবে 'অনির্ণয়যোগ্য' সিরাম সি-পেপটাইড টাইপ ১ ডায়াবেটিস রোগ-নির্দেশক হিসেবে বিবেচিত হতো; কিন্তু আধুনিক অতি-সংবেদনশীলতা সি-পেপটাইড ইমিউনো-অ্যাসে (যার মাধ্যমে সর্বনিম্ন ৩ pmol/ল মাত্রা পর্যন্ত নির্ণয় করা যায়।) পদ্ধতির ব্যবহার করে দেখা যায় যে, টাইপ ১ ডায়াবেটিসে কিছু মাত্রায় অন্তর্জাত ইনসুলিন ক্ষরণ বিদ্যমান থাকে। |
|||
টাইপ ২ ডায়াবেটিসে টিসু ইনসুলিন রোধের ফলে ইনসুলিন ক্ষরণ বৃদ্ধি পায় যার ফলে সাধারণত সি-পেপটাইড ঘনমাত্রা বেশি থাকে (সাধারণত > ৯০০ pmol/L)। তবে, দীর্ঘ দিনের ডায়াবেটিস রোগীর ক্ষেত্রে অন্তর্জাত ইনসুলিন ঘাটতি হতে পারে, তখন সি-পেপটাইড মাত্রাও কমে যায়।<ref name="davidson24" /> |
|||
==প্রতিরোধ== |
|||
{{See also|টাইপ ২ ডায়াবেটিস প্রতিরোধ}} |
|||
টাইপ ১ ডায়াবেটিস প্রতিরোধের কোনো উপায় জানা নেই।<ref name=WHO2013/> দ্বিতীয় বিশ্বযুদ্ধের সময় খাদ্যের অপ্রতুলতার দরুন টাইপ ২ ডায়াবেটিস রোগীর সংখ্যা নাটকীয়ভাবে কমে গিয়েছিল। খুব সাম্প্রতিক সময়ে ক্ষতিগ্রস্ত গ্লুকোজ সহনশীলতার সমস্যায় ভুগতে থাকা ব্যক্তিদের উপর পরিচালিত ক্লিনিক্যাল পরীক্ষা-নিরীক্ষায় দেখা গিয়েছে যে, স্বাভাবিক দৈহিক ওজন, শারীরিক সক্রিয়তা ও স্বাস্থ্যকর খাদ্যাভ্যাস <ref name=WHO2013/> বজায় রাখার মাধ্যমে প্রায়শই প্রতিরোধ করা সম্ভব বা আক্রান্ত হওয়ার সময়কাল পিছানো সম্ভব।<ref>{{cite journal | vauthors = | title = Tackling risk factors for type 2 diabetes in adolescents: PRE-STARt study in Euskadi | journal = Anales de Pediatria (Barcelona, Spain : 2003) | volume = 95 | issue = 3 | pages = 186–196 | date = 2020 | pmid = 33388268 | doi = 10.1016/j.anpedi.2020.11.001 | publisher = Anales de Pediatría | doi-access = free }}</ref> বেশি পরিমাণ শারীরিক সক্রিয়তা ( দৈনিক ৯০ মিনিটের বেশি) ডায়াবেটিসের ঝুঁকি ২৮% কমিয়ে দেয়।<ref name= BMJ2016>{{cite journal | vauthors = Kyu HH, Bachman VF, Alexander LT, Mumford JE, Afshin A, Estep K, Veerman JL, Delwiche K, Iannarone ML, Moyer ML, Cercy K, Vos T, Murray CJ, Forouzanfar MH | display-authors = 6 | title = Physical activity and risk of breast cancer, colon cancer, diabetes, ischemic heart disease, and ischemic stroke events: systematic review and dose-response meta-analysis for the Global Burden of Disease Study 2013 | journal = BMJ | volume = 354 | pages = i3857 | date = August 2016 | pmid = 27510511 | pmc = 4979358 | doi = 10.1136/bmj.i3857 }}</ref> |
|||
খাদ্যাভ্যাসের কিছু কিছু পরিবর্তন বহুমূত্ররোগ প্রতিরোধে সহায়তা করে, এর মধ্যে রয়েছে পূর্ণাঙ্গ খাদ্যশস্য, [[খাদ্য আঁশ|আঁশযুক্ত খাবার]] এবং ভালো চর্বি যেমন [[স্নেহ পদার্থ|বহুঅসম্পৃক্ত চর্বি]] যা বাদাম, সবজি তেল ও মাছে পাওয়া।<ref name=HarvardNutrition>{{cite web|website=The Nutrition Source|title = Simple Steps to Preventing Diabetes |date = 18 September 2012 |url=http://www.hsph.harvard.edu/nutritionsource/preventing-diabetes-full-story/#references |publisher= Harvard T.H. Chan School of Public Health|url-status=live|archive-url=https://web.archive.org/web/20140425020720/http://www.hsph.harvard.edu/nutritionsource/preventing-diabetes-full-story/#references|archive-date=25 April 2014}}</ref> চিনিযুক্ত পানীয়, লোহিত মাংস ও অন্যান্য [[সম্পৃক্ত চর্বি]]যুক্ত খাদ্য খাওয়ার পরিমাণ কমিয়ে দেওয়া বহুমূত্ররোগ প্রতিরোধে সহায়ক হতে পারে ।<ref name=HarvardNutrition />ধূমপানও বহুমূত্ররোগ ও এর জটিলতার ঝুঁকি বাড়ায়, তাই [[ধূমপান পরিত্যাগ]] একটি গুরুত্বপূর্ণ প্রতিরোধমূলক ব্যবস্থা হতে পারে।<ref>{{cite journal | vauthors = Willi C, Bodenmann P, Ghali WA, Faris PD, Cornuz J | title = Active smoking and the risk of type 2 diabetes: a systematic review and meta-analysis | journal = JAMA | volume = 298 | issue = 22 | pages = 2654–2664 | date = December 2007 | pmid = 18073361 | doi = 10.1001/jama.298.22.2654 }}</ref> |
|||
কিছু ওষুধ যেমন, মেটফরমিন ও ওরলিস্ট্যাট ডায়াবেটিস হওয়ার সম্ভাবনা কমাতে পারে তবে এগুলো জীবনশৈলী পরিবর্তনের চেয়ে কম কার্যকর এবং এই পদ্ধতি কেবল তাদের জন্য সংরক্ষিত রাখা উচিত যারা তাদের জীবনশৈলী পরিবর্তন করতে সক্ষম নন অথবা জীবনশৈলী পরিবর্তন করেও গ্লুকোজ মাত্রা নিয়ন্ত্রণ করতে পারছেন না। [[অতিস্থূলতা]] কমাতে ব্যারিয়াট্রিক সার্জারি করলে গ্লুকোজ মাত্রা স্বাভাবিক হয়ে যায়; ওজন কমার আগেই গ্লুকোজ কমতে শুরু করে, যাতে শল্যচিকিৎসার সরাসরি বিপাকীয় প্রভাব আছে বলে নির্দেশ করে। এই প্রভাবটি সম্ভবত অন্ত্রীয় হরমোনের মাধ্যমে হয়, এছাড়া দীর্ঘমেয়াদে ওজন হ্রাসের ফলেও হয়।<ref name="kumar10" /> |
|||
টাইপ ২ ডায়াবেটিস ও প্রধান প্রধান সংপরিবর্তনযোগ্য ঝুঁকিপূর্ণ বিষয়গুলো (অতিরিক্ত ওজন, অস্বাস্থ্যকর খাদ্যাভ্যাস, শারীরিক অক্রিয়তা ও তামাকের ব্যবহার) পৃথিবীর সব অঞ্চলে প্রায় একই। প্রতিনিয়ত এটা স্পষ্ট হচ্ছে যে, বহুমূত্ররোগের অন্তর্নিহিত নিরূপকগুলো সামাজিক, অর্থনৈতিক ও সাংস্কৃতিক পরিবর্তনের প্রধান চালিকাশক্তিরই প্রতিফলন: [[বিশ্বায়ন]], নগরায়ন, জনগণের বয়স বৃদ্ধি ও সার্বিক [[স্বাস্থ্য নীতি]] পরিবেশ।<ref>{{cite web |publisher=World Health Organization |url=https://www.who.int/chp/chronic_disease_report/media/Factsheet1.pdf |title=Chronic diseases and their common risk factors |url-status=live |archive-url=https://web.archive.org/web/20161017172040/http://www.who.int/chp/chronic_disease_report/media/Factsheet1.pdf |archive-date=2016-10-17 |date=2005 |access-date=30 August 2016}}</ref> |
|||
==চিকিৎসা== |
|||
{{Main|ডায়াবেটিসের চিকিৎসা}} |
|||
বহুমূত্ররোগ চিকিৎসা ব্যবস্থার উদ্দেশ্য হচ্ছে রক্তের গ্লুকোজ মাত্রা স্বাভাবিকের চেয়ে না কমিয়ে বরং স্বাভাবিকের কাছাকাছি রাখার চেষ্টা করা। খাদ্যাভ্যাসের পরিবর্তন,<ref>{{cite journal | vauthors = Toumpanakis A, Turnbull T, Alba-Barba I | title = Effectiveness of plant-based diets in promoting well-being in the management of type 2 diabetes: a systematic review | journal = BMJ Open Diabetes Research & Care | volume = 6 | issue = 1 | pages = e000534 | date = 2018-10-30 | pmid = 30487971 | pmc = 6235058 | doi = 10.1136/bmjdrc-2018-000534 }}</ref> কায়িক শ্রম, ওজন হ্রাস ও যথাযথ ওষুধ (ইনসুলিন, মুখে সেবনীয় ওষুধ) ব্যবহারের মাধ্যমে এটি নিয়ন্ত্রণে রাখা সম্ভব। |
|||
রোগ সম্পর্কে জানা ও চিকিৎসা প্রক্রিয়ায় সক্রিয় অংশগ্রহণ খুব জরুরি, কারণ যে-সকল ব্যক্তি রক্তের গ্লুকোজ মাত্রা কঠোরভাবে নিয়ন্ত্রণে রাখতে পেরেছে তাদের ক্ষেত্রে জটিলতার পরিমাণ ও তীব্রতার মাত্রা উভয়ই কম।<ref>{{cite journal | vauthors = Nathan DM, Cleary PA, Backlund JY, Genuth SM, Lachin JM, Orchard TJ, Raskin P, Zinman B | display-authors = 6 | title = Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes | journal = The New England Journal of Medicine | volume = 353 | issue = 25 | pages = 2643–2653 | date = December 2005 | pmid = 16371630 | pmc = 2637991 | doi = 10.1056/NEJMoa052187 }}</ref><ref>{{cite journal | vauthors = | title = The effect of intensive diabetes therapy on the development and progression of neuropathy. The Diabetes Control and Complications Trial Research Group | journal = Annals of Internal Medicine | volume = 122 | issue = 8 | pages = 561–568 | date = April 1995 | pmid = 7887548 | doi = 10.7326/0003-4819-122-8-199504150-00001 | s2cid = 24754081 }}</ref> [[আমেরিকান কলেজ অব ফিজিশিয়ান]]-এর মতানুসারে চিকিৎসা লক্ষ্যমাত্রা হচ্ছে HbA<sub>1C</sub> ৭-৮%।<ref>{{cite journal | vauthors = Qaseem A, Wilt TJ, Kansagara D, Horwitch C, Barry MJ, Forciea MA, Fitterman N, Balzer K, Boyd C, Humphrey LL, Iorio A, Lin J, Maroto M, McLean R, Mustafa R, Tufte J | display-authors = 6 | title = Hemoglobin A1c Targets for Glycemic Control With Pharmacologic Therapy for Nonpregnant Adults With Type 2 Diabetes Mellitus: A Guidance Statement Update From the American College of Physicians | journal = Annals of Internal Medicine | volume = 168 | issue = 8 | pages = 569–576 | date = April 2018 | pmid = 29507945 | doi = 10.7326/M17-0939 | doi-access = free }}</ref> অন্যান্য স্বাস্থ্যগত সমস্যা যেগুলো বহুমূত্ররোগের নেতিবাচক প্রভাবকে তরান্বিত করতে পারে সেগুলোর দিকেও নজর দেওয়া উচিত। এগুলো হলো [[ধূমপান]], [[উচ্চ রক্তচাপ]], [[বিপাকীয় সিনড্রোম]], [[অতিস্থূলতা]] ও নিয়মিত কায়িক শ্রমের অভাব।<ref name=NICE66>{{NICE|66|Type 2 diabetes|2008}}</ref> যাদের পায়ে ঘা হওয়ার সম্ভাবনা আছে তাদের জন্য বিশেষায়িত জুতা ব্যবহারের পরামর্শ দেওয়া হয়, যদিও এর কার্যকারিতার প্রমাণ দ্ব্যর্থবোধক।<ref name="pmid15150815">{{cite journal | vauthors = Cavanagh PR | title = Therapeutic footwear for people with diabetes | journal = Diabetes/Metabolism Research and Reviews | volume = 20 | issue = Suppl 1 | pages = S51–S55 | year = 2004 | pmid = 15150815 | doi = 10.1002/dmrr.435 | s2cid = 33268734 }}</ref> |
|||
বহুমূত্ররোগে আক্রান্ত সাধারণ জনগণের জন্য এর চিকিৎসা ব্যবস্থার নিয়মনীতি প্রায় একইরকম, তবে কিছু বিশেষ জনগোষ্ঠীর জন্য বিশেষ কিছু ব্যবস্থাপনা প্রয়োজন। যারা তীব্র মানসিক রোগে আক্রান্ত তাদের ক্ষেত্রে টাইপ ২ ডায়াবেটিস রোগের স্ব-চিকিৎসা ব্যবস্থাপনা কতটুকু কার্যকর তা নিয়ে গবেষণালব্ধ তথ্যের ঘাটতি রয়েছে।<ref>{{cite journal | vauthors = McBain H, Mulligan K, Haddad M, Flood C, Jones J, Simpson A | title = Self management interventions for type 2 diabetes in adult people with severe mental illness | journal = The Cochrane Database of Systematic Reviews | volume = 4 | pages = CD011361 | date = April 2016 | pmid = 27120555 | doi = 10.1002/14651858.CD011361.pub2 | collaboration = Cochrane Metabolic and Endocrine Disorders Group }}</ref> |
|||
প্রারম্ভিকভাবে টাইপ ১ ও টাইপ ২ উভয় ধরনের বহুমূত্ররোগের চিকিৎসার লক্ষ্য হচ্ছে অভিস্রবণিক উপসর্গগুলোর উপশম করা এবং ইতঃপর দীর্ঘমেয়াদি মাইক্রোভাস্কুলার ও ম্যাক্রোভাস্কুলার জটিলতাসমূহের ঝুঁকি কমানো। হাইপারগ্লাইসিমিয়াকে নিয়ন্ত্রণে রেখে মাইক্রোভাস্কুলার জটিলতা প্রতিরোধ করা সম্ভব, কিন্তু ম্যাক্রোভাস্কুলার জটিলতা প্রতিরোধ করতে এর সাথে সংশ্লিষ্ট অন্যান্য ঝুঁকি বিষয়গুলোর সঠিক ব্যবস্থাপনা প্রয়োজন, বিশেষ করে উচ্চরক্তচাপ, [[ডিসলিপিডিমিয়া]] ও ধূমপান। যেহেতু সকল ধরনের বহুমূত্ররোগীর নানাবিধ জটিলতার ঝুঁকি রয়েছে, সেহেতু তাদের নিয়মিত পরিবীক্ষণ, চিকিৎসার সমন্বয়সাধন ও চিকিৎসাযোগ্য সকল জটিলতা যত দ্রুত সম্ভব শনাক্ত করে ব্যবস্থা নেওয়া প্রয়োজন। অধিকাংশ টাইপ ২ ডায়াবেটিস রোগীর চিকিৎসা সেবা প্রাথমিক স্বাস্থ্যসেবা কেন্দ্রেই সম্ভব, টাইপ ১ ডায়াবেটিস ও জটিলতাযুক্ত ডায়াবেটিস রোগীদের চিকিৎসা বিশেষায়িত কেন্দ্রে করতে হয়। চিকিৎসকের সঙ্গে সাক্ষাতের সংখ্যা রোগীভেদে প্রতি তিনমাস বা বছরে একবার হতে পারে।<ref name="davidson24" /> |
|||
নতুন শনাক্ত ডায়াবেটিস রোগীদের মধ্যে প্রায় ৫০% রোগী কেবল খাদ্যাভ্যাস ও জীবনশৈলীর পরিবর্তনের মাধ্যমে রোগ নিয়ন্ত্রণে রাখতে পারবে, ২০-৩০% ক্ষেত্রে মুখে ডায়াবেটিসের ওষুধ সেবনের প্রয়োজন হবে এবং বাকি ২০-৩০% রোগীর ইনসুলিনের প্রয়োজন পড়বে।<ref name="david2">{{বই উদ্ধৃতি |শেষাংশ1=Innes |প্রথমাংশ1=J. Alastair |শিরোনাম=Davidson's Essentials of Medicine |প্রকাশক=Elsevier |আইএসবিএন=978-0-7020-5593-5 |পাতা=381-411 |সংস্করণ=২য় |ভাষা=ইংরেজি |অধ্যায়=Diabetes Mellitus}}</ref> |
|||
রোগের কারণ যেটাই হউক না কেন, কোন রোগীর চিকিৎসা কীভাবে শুরু হবে তা নির্ভর করে কতটুকু β-কোষ সচল রয়েছে তার ওপর। তবে, রক্তরসের ইনসুলিন ঘনত্ব পরিমাপ করে সহজে এটি নিরূপণ করা যায় না, কারণ ব্যক্তিভেদে ইনসুলিন সংবেদনশীলতা ভিন্ন হওয়ায় একজনের শরীরে যে ঘনমাত্রা পর্যাপ্ত তা অন্যের শরীরের জন্য অপর্যাপ্ত হতে পারে। আদর্শ চিকিৎসা ব্যবস্থাপনার ফলে একজন বহুমূত্ররোগী উপসর্গ থেকে মুক্ত হয়ে সম্পূর্ণ স্বাভাবিক জীবন যাপন করতে পারে এবং দীর্ঘমেয়াদি জটিলতা প্রতিরোধ করতে পারে। |
|||
===জীবনশৈলী ও পথ্য=== |
|||
{{See also|ডায়াবেটিক পথ্য}} |
|||
জীবনশৈলীর পরিবর্তন যেমন নিয়মিত ব্যায়াম, স্বাস্থ্যকর পথ্য, অ্যালকোহল পান হ্রাসকরণ ও ধূমপান পরিত্যাগ ডায়াবেটিস নিয়ন্ত্রণে অত্যন্ত গুরুত্বপূর্ণ।<ref>{{cite journal | vauthors = Haw JS, Galaviz KI, Straus AN, Kowalski AJ, Magee MJ, Weber MB, Wei J, Narayan KM, Ali MK | display-authors = 6 | title = Long-term Sustainability of Diabetes Prevention Approaches: A Systematic Review and Meta-analysis of Randomized Clinical Trials | journal = JAMA Internal Medicine | volume = 177 | issue = 12 | pages = 1808–1817 | date = December 2017 | pmid = 29114778 | pmc = 5820728 | doi = 10.1001/jamainternmed.2017.6040 }}</ref> |
|||
সকল ডায়াবেটিক রোগীর জন্য খাদ্যাভ্যাস পরিবর্তন জরুরি। ডায়াবেটিক রোগীর রোগ শনাক্ত, পরিবীক্ষণ ও চিকিৎসা পরিবর্তনের সময় একজন পথ্যবিদ্যাবিশারদের পরামর্শ নেওয়া উচিত। পুষ্টি পরামর্শ ব্যক্তিকেন্দ্রিক হওয়া উচিত এবং ব্যক্তির বয়স ও জীবনশৈলী বিবেচনায় নেওয়া উচিত। কোনো একক ডায়াবেটিক পথ্য সকল রোগীর জন্য উপযোগী না, তবে টাইপ ২ ডায়াবেটিসে আক্রান্ত স্থূল ব্যক্তিদের ক্ষেত্রে ওজন কমায় এমন যে-কোনো পথ্য কার্যকর হতে পারে।<ref name=Em2015>{{cite journal | vauthors = Emadian A, Andrews RC, England CY, Wallace V, Thompson JL | title = The effect of macronutrients on glycaemic control: a systematic review of dietary randomised controlled trials in overweight and obese adults with type 2 diabetes in which there was no difference in weight loss between treatment groups | journal = The British Journal of Nutrition | volume = 114 | issue = 10 | pages = 1656–1666 | date = November 2015 | pmid = 26411958 | pmc = 4657029 | doi = 10.1017/S0007114515003475 }}</ref><ref>{{cite journal | vauthors = Grams J, Garvey WT | title = Weight Loss and the Prevention and Treatment of Type 2 Diabetes Using Lifestyle Therapy, Pharmacotherapy, and Bariatric Surgery: Mechanisms of Action | journal = Current Obesity Reports | volume = 4 | issue = 2 | pages = 287–302 | date = June 2015 | pmid = 26627223 | doi = 10.1007/s13679-015-0155-x | s2cid = 207474124 }}</ref> |
|||
খাদ্যাভ্যাস পরিবর্তনের উদ্দেশ্য হচ্ছে গ্লুকোজ মাত্রা নিয়ন্ত্রণের উন্নতি ঘটানো, ওজন নিয়ন্ত্রণ এবং তাৎক্ষণিক ও দীর্ঘমেয়াদি জটিলতা এড়ানো।<ref>{{cite journal | vauthors = Mottalib A, Kasetty M, Mar JY, Elseaidy T, Ashrafzadeh S, Hamdy O | title = Weight Management in Patients with Type 1 Diabetes and Obesity | journal = Current Diabetes Reports | volume = 17 | issue = 10 | pages = 92 | date = August 2017 | pmid = 28836234 | pmc = 5569154 | doi = 10.1007/s11892-017-0918-8 }}</ref> |
|||
;শর্করা |
|||
শর্করার পরিমাণ ও ধরন উভয়ই আহার-পরবর্তী গ্লুকোজ মাত্রা নিরূপণ করে। রক্তের গ্লুকোজ মাত্রার ওপর গ্লুকোজ শরবতের প্রভাবের সাপেক্ষে একটি নির্দিষ্ট কার্বোহাইড্রেট বা শর্করার প্রভাবকে গ্লাইসেমিক সূচক (GI) বলে। শ্বেতসারময় খাদ্য যেমন, ভাত, পোরিজ, পাস্তা ও নুড্ল্স্ হলো নিম্ন গ্লাইসেমিক সূচক বিশিষ্ট খাবার যা ধীরে ধীরে রক্তের গ্লুকোজ মাত্রা বৃদ্ধি করে। বর্তমানে দ্রুত-কার্যকর ইনসুলিনের ডোজের সাথে মিলিয়ে খাদ্যে কতটুকু শর্করা দরকার তা পরিমাপ করা সম্ভব, এজন্য DAFNE (ডোজ অ্যাজাস্টমেন্ট ফর নরমাল ইটিং) পদ্ধতি ব্যবহার করা হয়। এর ফলে টাইপ ১ ডায়াবেটিস রোগীকে অনুপ্রাণিত করার মাধ্যমে আহার-পরবর্তী হাইপার ও হাইপোগ্লাইসিমিয়া এড়িয়ে ভালো গ্লুকোজ মাত্রা নিয়ন্ত্রণ অর্জন ও বজায় রাখতে সক্ষম করে তোলা যায়।<ref name="david2" /> টাইপ ২ ডায়াবেটিস রোগীদের শোধনকৃত কার্বোহাইড্রেট এড়িয়ে চলা ও খাদ্যে শর্করার পরিমাণ মোট ক্যালরি বা শক্তি গ্রহণের ৪৫-৬০% এর বেশি না নেওয়ার পরামর্শ দেওয়া হয়। টাইপ ২ ডায়াবেটিস রোগীদের শর্করা গ্রহণ কমিয়ে এর পরিবর্তে একক-অসম্পৃক্ত চর্বি যেমন জলপাই তেল, রেপসিড (ক্যানোলা) তেল অথবা বাদাম তেল ও আভোকাদোর ব্যবহার বেশি করলে [[ট্রাইগ্লিসারাইড]] কমতে পারে এবং এইচডিএল কোলেস্টেরল বাড়তে পারে। ভূমধ্যসাগরীয় রীতির খাদ্য পদ্ধতি ( যাতে পরিপূরক হিসেবে [[আখরোট]], [[কাঠবাদাম]], হেজেলনাট, জলপাই তেল প্রভৃতি থাকে) রক্তের গ্লুকোজ নিয়ন্ত্রণের উন্নতি ঘটাতে পারে এবং হৃদ্রোগ ও স্ট্রোকের ঝুঁকি কমাতে পারে।<ref name="cmdt22">{{বই উদ্ধৃতি |শেষাংশ1=Papadakis |প্রথমাংশ1=Maxine A. |শেষাংশ2=McPhee |প্রথমাংশ2=Stephen J. |শেষাংশ3=Rabow |প্রথমাংশ3=Michael W. |শিরোনাম=Current medical diagnosis and treatment |প্রকাশক=Mc Graw Hill |আইএসবিএন=978-1-26-426939-6 |পাতা=1212-1255 |সংস্করণ=৬১তম |ভাষা=ইংরেজি |অধ্যায়=Diabetes mellitus and hypoglycemia}}</ref> |
|||
;স্নেহ পদার্থ ও আমিষ |
|||
খাদ্যে স্নেহ পদার্থের পরিমাণ মোট ক্যালরির ৩৫% বা এর কম হওয়া উচিত, যার মধ্যে সম্পৃক্ত চর্বি <১০%, একক-অসম্পৃক্ত চর্বি ১০-২০% এবং বহু-অসম্পৃক্ত চর্বি <১০% হতে হবে। দৈনিক কোলেস্টেরল গ্রহণের পরিমাণ <৩০০ মিলিগ্রাম হওয়া উচিত। খাদ্যে আমিষের পরিমাণ মোট ক্যালরির ১০-৩৫% হতে হবে, তবে বৃক্কের রোগে আক্রান্ত রোগীদের দৈনিক ০.৮ গ্রাম/কেজি এর বেশি আমিষ খাওয়া উচিত না। <ref name="cmdt22" /> |
|||
;তন্তুময় খাদ্য |
|||
উদ্ভিজ্জ উপাদান যেমন [[সেলুলোজ]], গাম, [[পেকটিন]] মানুষের ক্ষেত্রে দুষ্পাচ্য এবং এগুলোকে তন্তুময় খাদ্য হিসেবে অভিহিত করা হয়। অদ্রবণীয় তন্তু যেমন সেলুলোজ অথবা [[অর্ধ-সেলুলোজ]] যা ভূসিতে পাওয়া যায়, অন্ত্রীয় পরিবহণ গতি বৃদ্ধি করে এবং কোলনের কার্যক্রমে এর উপকারী ভূমিকা থাকতে পারে। দ্রবণীয় তন্তু যেমন গাম, পেকটিন যেগুলো শিম, কড়াইশুঁটি, মটরশুঁটি, যবের গুঁড়া, আপেল ত্বক প্রভৃতিতে পাওয়া যায়, সেগুলো পুষ্টি শোষণ হার কমিয়ে দেয় ফলে গ্লুকোজ শোষণ হার কমে যায় এবং হাইপারগ্লাইসিমিয়া হওয়ার আশঙ্কাও কিছুটা কমে আসে। আমেরিকান ডায়াবেটিস সমিতি ডায়াবেটিস রোগীদের খাদ্য তালিকায় দ্রবণীয় তন্তু রাখার পরামর্শ দেয়। দ্রবণীয় তন্তুময় খাদ্য রক্তের কোলেস্টেরল কমাতেও সহায়ক হতে পারে।<ref name="cmdt22" /> |
|||
;লবণ |
|||
ডায়াবেটিস রোগীদের লবণ গ্রহণ সাধারণ মানুষের মতোই প্রত্যহ ৬ গ্রামের বেশি হওয়া উচিত না। <ref name="david2" /> |
|||
;কৃত্রিম ও অন্যান্য মিষ্টিকারক পদার্থ |
|||
[[স্যাকারিন]], [[সুক্রালোজ]], [[এসিসালফেম পটাশিয়াম]], রিবিয়ানা বা [[স্টেভিয়া]] ইত্যাদি হলো কৃত্রিম মিষ্টিকারক পদার্থ যা রান্না ও সেকার কাজে ব্যবহার করা যেতে পারে। [[অ্যাসপারটেম]] তাপ সুস্থিত নয়, তাই এটি রান্নার কাজে ব্যবহার করা যায় না। এ-সব মিষ্টিকারকের কোনোটিই রক্তের গ্লুকোজ মাত্রা বাড়ায় না। [[ফ্রুক্টোজ]] একটি ‘’প্রাকৃতিক’’ চিনি বা শর্করাজাতীয় বস্তু যা অত্যন্ত কার্যকর মিষ্টিকারক পদার্থ। এটি খুব সামান্য পরিমাণে রক্তের গ্লুকোজ বাড়ায় এবং এর বিপাকের জন্য ইনসুলিনের প্রয়োজন হয় না। তবে, বেশি পরিমাণ ফ্রুক্টোজ ব্যবহারে রক্তের [[কোলেস্টেরল]], ট্রাইগ্লিসারাইড, এলডিএল কোলেস্টেরল বৃদ্ধি পাওয়ার সম্ভাবনা থাকায় ডায়াবেটিস রোগীদের জন্য মিষ্টিকারক বস্তু হিসেবে এটি সুবিধাজনক নয়। তবে ফ্রুক্টোজ-সমৃদ্ধ ফলমূল ও শাকসবজি অথবা ফ্রুক্টোজ দ্বারা মিষ্টিকৃত খাদ্য পরিমিত পরিমাণে খেতে বাধা নেই। [[পলিওল]] বা পলি-অ্যালকোহল নামে পরিচিত [[চিনি অ্যালকোহল]]সমূহ বহুল ব্যবহৃত মিষ্টিকারক পদার্থ। এগুলো বিভিন্ন ফলমূল ও শাকসবজিতে প্রাকৃতিকভাবে পাওয়া যায়, তবে বাণিজ্যিকভাবে সুক্রোজ, গ্লুকোজ ও স্টার্চ বা শ্বেতসার থেকে প্রস্তুত করা হয়। এগুলোর উদাহরণ হলো [[সরবিটল]], [[জাইলিটল]], [[ম্যানিটল]], [[ল্যাক্টিটল]], [[আইসোমল্ট]], [[মল্টিটল]], হাইড্রোজিনেটেড স্টার্চ হাইড্রোলাইসেট। এগুলো চিনি হিসেবে সহজে শোষিত না হওয়ায় রক্তের গ্লুকোজ খুব বেশি বাড়ায় না। চিনি অ্যালকোহলগুলো বিভিন্ন খাদ্য উপাদানে প্রায়শই ব্যবহৃত হয় যেগুলো ‘’চিনি মুক্ত’’ হিসেবে লেবেলকৃত থাকে যেমন, চুয়িং গাম, লজেন্স, ক্যান্ডি, চিনি-মুক্ত আইসক্রিম। তবে, এগুলো বেশি পরিমাণে খেলে রক্তের গ্লুকোজ বাড়বে এবং পেট ফাঁপা ও উদরাময়ের সমস্যা দেখা দিতে পারে।<ref name="cmdt22" /> |
|||
;ওজন নিয়ন্ত্রণ |
|||
৮০% এর অধিকসংখ্যক টাইপ ২ ডায়াবেটিস রোগীর ওজন বেশি বা [[অতিস্থূলতা|স্থূল]] এবং বেশ কিছু ডায়াবেটিসের ওষুধ ও ইনসুলিন ওজন বৃদ্ধি করে। ঔদরিক স্থূলতা ইনসুলিন রোধ ও হৃদ্রোগের ঝুঁকির পূর্বাভাস দেয়। টাইপ ২ ডায়াবেটিস শনাক্ত হওয়ার পর অস্বাস্থ্যকর অভ্যাস ও আচরণ পরিহার ও ওজন কমানোর প্রতি গভীর মনোযোগ দেওয়া উচিত। অধিকাংশ মোটা ব্যক্তির পক্ষেই ওজন হ্রাস করা ও পুনরায় ওজন বৃদ্ধি ঠেকানো বেশ কঠিন। তবে, যদি ওজন কমানো যায়, তাহলে গ্লুকোজ নিয়ন্ত্রণে অনেক উন্নতি হয় এবং বহুমূত্ররোগের অবনতি ঠেকানো যায়। মোটা ব্যক্তিদের উল্লেখযোগ্য পরিমাণ ওজন হ্রাস (সাধারণত প্রায় ১৫ কেজি অথবা প্রারম্ভিক দৈহিক ওজনের ১৫%) ডায়াবেটিস থেকে উপশম দিতে পারে। কিছু চিকিৎসক ওজন কমানোর জন্য কম কার্বোহাইড্রেট বা শর্করা ও বেশি স্নেহ বা চর্বিযুক্ত (কিটো বা অ্যাটকিন্স ডায়েট) পথ্য গ্রহণ বা বিকল্পভাবে প্রতি ৫ দিনে বিরতিসহ ২ দিন উপবাস ('৫:২' পথ্য) থাকার ব্যাপারে উৎসাহিত করে।<ref name="davidson24" /> সম্ভবত যেহেতু তারা উৎসাহ প্রদান অব্যাহত রাখে, সেহেতু এই সকল পদ্ধতিতে ওজন কমাতে ও হ্রাসকৃত ওজন ধরে রাখতে কিছু ব্যক্তি সফল হয়, কিন্তু এখন পর্যন্ত কাদের ক্ষেত্রে এটি কাজ করবে তা পূর্বানুমান করা অথবা নিয়ন্ত্রিত পরীক্ষা-নিরীক্ষায় এই সকল ডায়েট বা পথ্যের কার্যকারিতা নিশ্চিত হওয়া যায়নি। টাইপ ১ ডায়াবেটিসে এগুলো অত্যন্ত সাবধানতার সাথে ব্যবহার করতে হবে নতুবা কিটোঅ্যাসিডোসিস বা হাইপোগ্লাইসিমিয়া হতে পারে।<ref name="davidson24" /> |
|||
ক্যালরি বা শক্তিগ্রহণ কমানো ও কায়িক শ্রমের মাধ্যমে শক্তি খরচ বাড়িয়ে ওজন কমানো যায়। চরম ক্ষেত্রে [[ব্যারিয়াট্রিক সার্জারি]]র মাধ্যমে অনেক ওজন কমানো যায় ও HbA<sub>1C</sub> নিয়ন্ত্রণে চলে আসে। এমনকি কিছু কিছু রোগীর আর ওষুধের প্রয়োজন হয় না। তবে এ বিষয়ে রোগীর সাথে আলোচনা করে সমন্বিত সিদ্ধান্ত নেওয়া উচিত, কারণ শল্যচিকিৎসার কিছু স্বল্প ও দীর্ঘমেয়াদি জটিলতা রয়েছে।<ref name="cecil26">{{বই উদ্ধৃতি |শেষাংশ1=Goldman |প্রথমাংশ1=Lee |শেষাংশ2=Schafer |প্রথমাংশ2=Andrew I. |শিরোনাম=Goldman-Cecil Medicine |প্রকাশক=Elsevier |আইএসবিএন=978-0-323-64033-6 |পাতা=1490-1510 |সংস্করণ=২৬তম |ভাষা=ইংরেজি |অধ্যায়=Diabetes mellitus}}</ref> [[ওজন হ্রাস]] প্রিডায়াবেটিস থেকে ডায়াবেটিস ২-তে রূপান্তর প্রতিরোধ করতে পারে।<ref name="ADA2019">{{cite journal | title = 5. Lifestyle Management: ''Standards of Medical Care in Diabetes-2019'' | journal = Diabetes Care | volume = 42 | issue = Suppl 1 | pages = S46–S60 | date = January 2019 | pmid = 30559231 | doi = 10.2337/dc19-S005 | doi-access = free | author1 = American Diabetes Association }}</ref><ref name="ADA2018">{{cite journal | vauthors = Evert AB, Dennison M, Gardner CD, Garvey WT, Lau KH, MacLeod J, Mitri J, Pereira RF, Rawlings K, Robinson S, Saslow L, Uelmen S, Urbanski PB, Yancy WS | display-authors = 6 | title = Nutrition Therapy for Adults With Diabetes or Prediabetes: A Consensus Report | journal = Diabetes Care | volume = 42 | issue = 5 | pages = 731–754 | date = May 2019 | pmid = 31000505 | pmc = 7011201 | doi = 10.2337/dci19-0014 | type = Professional society guidelines | doi-access = free }}</ref> |
|||
বর্তমানে ৫০% এর অধিক প্রাপ্তবয়স্ক টাইপ ১ ডায়াবেটিস রোগীও মোটা, বিশেষ করে যুক্তরাষ্ট্র ও যুক্তরাজ্যে। ইনসুলিন একটি উপচিতিমূলক হরমোন এবং শর্করা গ্রহণের সাথে যথাযথভাবে মিল রেখে ইনসুলিন ডোজ নির্ধারণ না করলে হাইপোগ্লাইসিমিয়া হয় যা প্রতিরোধ করার জন্য অতিরিক্ত ক্যালরি গ্রহণের প্রয়োজন হতে পারে। এটি পরোক্ষভাবে ওজন বাড়ায়। কিছু ব্যক্তির ক্ষেত্রে অন্যের তুলনায় ইনসুলিন প্রভাবিত ওজন বৃদ্ধি অনেক বেশি ঘটে। আধুনিক প্রযুক্তির ব্যবহার (যেমন CSII ও CGM) এই সমস্যা সমাধানে সহায়ক হতে পারে। ইনসুলিনের সাথে SGLT-2 সম্বাধক ব্যবহার করেও ওজন নিয়ন্ত্রণে রাখা যেতে পারে।<ref name="davidson24" /> |
|||
;ব্যায়াম |
|||
প্রত্যেক ডায়াবেটিস রোগীকে একটি মাত্রা পর্যন্ত ব্যায়াম করার পরামর্শ দেওয়া উচিত (যেমন, হাঁটাহাঁটি, বাগান পরিচর্যা, সাঁতার কাটা, সাইকেল চালানো ইত্যাদি)। তত্ত্বাবধানকৃত [[শারীরিক ব্যায়াম]] টাইপ ২ ডায়াবেটিস রোগীদের জন্য বিশেষভাবে উপকারী হতে পারে। যুক্তরাষ্ট্রের নির্দেশনা অনুযায়ী প্রাপ্তবয়স্কদের (১৮-৬৪ বছর) প্রতি সপ্তাহে কমপক্ষে ২.৫ ঘণ্টা মধ্যম-মাত্রার ব্যায়াম অথবা ৭৫ মিনিট তীব্র-মাত্রার ব্যায়াম করা উচিত। প্রতি সপ্তাহে কমপক্ষে ৫ দিন নূন্যকল্পে ৩০ মিনিট ব্যায়াম করা উচিত যার মধ্যে অন্ততপক্ষে ১০ মিনিট সবাত ব্যায়াম করা উচিত। পরপর দুই দিনের বেশি বিরতি দেওয়া উচিত না। সাম্প্রতিক গবেষণায় দেখা গিয়েছে, সমন্বিত সবাত ও রোধ ব্যায়াম গ্লুকোজ নিয়ন্ত্রণে অপেক্ষাকৃত ভালো।<ref name="david2" /> |
|||
;অ্যালকোহল |
|||
ডায়াবেটিস রোগীদের জন্য [[অ্যালকোহল]] ক্ষতিকর তাই এটি যথাসম্ভব পরিহার করা উচিত অথবা পান করার পরিমাণ অনেক কমিয়ে ফেলা উচিত। অ্যালকোহল যেহেতু গ্লুকোনিওজেনেসিস কে বাধা দেয়,তাই এটি হাইপোগ্লাইসিমিয়া কে দীর্ঘায়িত করতে পারে, বিশেষ করে যেসকল রোগী [[সালফোনিলিউরিয়া]] বা ইনসুলিন নিচ্ছে তাদের ক্ষেত্রে এর সম্ভাবনা বেশি। অ্যালকোহল সমৃদ্ধ পানীয় ক্যালরির ভালো উৎস হওয়ায় এটি ওজন বৃদ্ধিতে সহায়ক, তাই ওজন কমানোর নিমিত্তে এগুলো পান করা থেকে বিরত থাকতে হবে।<ref name="david2" /> |
|||
;অনুপুষ্টি ও সম্পুরক খাদ্য |
|||
কোনো পুষ্টি ঘাটতি নেই এমন ডায়াবেটিস রোগীদের ভেষজ অথবা অভেষজ (যেমন [[ভিটামিন]] অথবা [[খনিজ]]) পদার্থ সম্পূরক খাদ্য হিসেবে দিলে এর কোনো উপকারিতার সুস্পষ্ট প্রমাণ এখনও পাওয়া যায়নি। মেটফরমিন [[ভিটামিন বি১২]] ঘাটতি ঘটাতে পারে, তাই যারা এই ওষুধ গ্রহণ করছেন (বিশেষ করে যারা [[প্রান্তীয় স্নায়ুরোগ]] অথবা [[রক্তশূন্যতা]]য় ভুগছেন) তাদের মাঝে মাঝে ভিটামিন বি১২ মাত্রা পরীক্ষা করে দেখা উচিত। ফলপ্রসূতা সম্পর্কে প্রমাণ না থাকা এবং দীর্ঘমেয়াদি ব্যবহারে নিরাপত্তা নিয়ে উদ্বেগ থাকায় রুটিনমাফিক সম্পূরক ওষুধ হিসেবে [[জারণরোধক|অ্যান্টি-অক্সিড্যান্ট]], যেমন [[ভিটামিন ই]], [[ভিটামিন সি]] ও [[ক্যারোটিন]] সেবনে নিরুৎসাহিত করা হয়। অধিকন্তু, ডায়াবেটিস রোগীদের রক্তের গ্লুকোজ কমানোর জন্য ভেষজ সম্পূরক ও অনুপুষ্টিসমূহ, যেমন [[দারুচিনি]], কারকিউমিন, [[ভিটামিন ডি]], [[ঘৃতকুমারী]] অথবা ক্রোমিয়ামের রুটিনমাফিক ব্যবহার সমর্থন করার যথেষ্ট প্রমাণ নেই।<ref name="ada22">{{ওয়েব উদ্ধৃতি |শিরোনাম=Facilitating Behavior Change and Well-being to Improve Health Outcomes: Standards of Medical Care in Diabetes—2022 |ইউআরএল=https://diabetesjournals.org/care/article/45/Supplement_1/S60/138923/5-Facilitating-Behavior-Change-and-Well-being-to |ওয়েবসাইট=diabetesjournals.org |প্রকাশক=American Diabetes Association |সংগ্রহের-তারিখ=২৭ সেপ্টেম্বর ২০২২ |ভাষা=ইংরেজি}}</ref> |
|||
যদিও ভিটামিন ডি এবং টাইপ ২ ডায়াবেটিস (D2d) [[দৈবকৃত নিয়ন্ত্রিত পরীক্ষণ|প্রসপেক্টিভ র্যান্ডোমাইজড কন্ট্রোল ট্রায়ালে]] দেখা গিয়েছে যে, উচ্চ ঝুঁকিসম্পন্ন ব্যক্তিদের টাইপ ২ ডায়াবেটিসে আক্রান্ত হওয়া ঠেকাতে ভিটামিন ডি [[ছলৌষধ|প্লাসিবো]] থেকে খুব বেশি উপকারী নয়।, তবে কিছু পোস্ট-হক বিশ্লেষণ ও মেটা-বিশ্লেষণে দেখা যায় সুনির্দিষ্ট জনগোষ্ঠীর ক্ষেত্রে এর কিছু সম্ভাব্য উপকারিতা আছে।<ref name="ada22" /> |
|||
===ওষুধসমূহ=== |
|||
====মুখে সেবনীয়==== |
|||
{{see also|ডায়াবেটিসের ওষুধ}} |
|||
বহুমূত্ররোগের চিকিৎসায় ব্যবহৃত অধিকাংশ ওষুধ বিভিন্ন পদ্ধতিতে রক্তের গ্লুকোজ মাত্রা কমানোর মাধ্যমে কাজ করে। এই বিষয়ে সবাই একমত যে, যখন একজন ডায়াবেটিসের রোগী খুব কঠোরভাবে রক্তের গ্লুকোজ মাত্রা নিয়ন্ত্রণ করেন, তখন জটিলতাগুলো খুব কম হয়, যেমন [[ডায়াবেটিক নেফ্রোপ্যাথি|বৃক্কের সমস্যা]] অথবা [[ডায়াবেটিক রেটিনোপ্যাথি|চোখের সমস্যা]]।<ref>{{cite journal | vauthors = Rosberger DF | title = Diabetic retinopathy: current concepts and emerging therapy | journal = Endocrinology and Metabolism Clinics of North America | volume = 42 | issue = 4 | pages = 721–745 | date = December 2013 | pmid = 24286948 | doi = 10.1016/j.ecl.2013.08.001 }}</ref><ref>{{cite journal | vauthors = MacIsaac RJ, Jerums G, Ekinci EI | title = Glycemic Control as Primary Prevention for Diabetic Kidney Disease | journal = Advances in Chronic Kidney Disease | volume = 25 | issue = 2 | pages = 141–148 | date = March 2018 | pmid = 29580578 | doi = 10.1053/j.ackd.2017.11.003 }}</ref> তবে প্রবীণ ব্যক্তি যাদের ক্ষেত্রে হাইপোগ্লাইসিমিয়ার ঝুঁকি অধিক তাৎপর্যপূর্ণ, তাদের ক্ষেত্রে এসব ওষুধ কতটুকু যথাযথ ও খরচ সাধ্য তা নিয়ে বিতর্ক রয়েছে।<ref name=Pozzilli2014>{{cite journal | vauthors = Pozzilli P, Strollo R, Bonora E | title = One size does not fit all glycemic targets for type 2 diabetes | journal = Journal of Diabetes Investigation | volume = 5 | issue = 2 | pages = 134–141 | date = March 2014 | pmid = 24843750 | pmc = 4023573 | doi = 10.1111/jdi.12206 }}</ref> |
|||
টাইপ ২ ডায়াবেটিসে ব্যবহৃত অধিকাংশ ওষুধই অন্তর্জাত ইনসুলিন সরবরাহের ওপর নির্ভরশীল হওয়াই টাইপ ১ ডায়াবেটিস রোগীদের ওপর কাজ করে না। পূর্বে [[সালফোনিলিউরিয়া]] ও [[বাইগুয়ানাইড]] ছিল চিকিৎসার প্রধান অবলম্বন, তবে বর্তমানে বিবিধ প্রকারের নতুন ওষুধ রয়েছে। |
|||
;বাইগুয়ানাইড |
|||
বর্তমানে [[মেটফরমিন]] হলো একমাত্র বাইগুয়ানাইড ওষুধ যা বাজারে বিদ্যমান। ইউকে প্রসপেক্টিভ ডায়াবেটিস স্টাডি-তে দেখা গিয়েছে যে, মেটফরমিন [[হৃৎপেশীর রক্তাভাবজনিত মৃত্যু|মায়োকার্ডিয়াল ইনফার্কশন]] বা হার্ট অ্যাটাকের ঝুঁকি কমায় এবং বর্তমানে এটি টাইপ ২ ডায়াবেটিসে প্রথম সারির চিকিৎসা হিসেবে ব্যবহৃত হচ্ছে।<ref name=AFP09>{{cite journal | vauthors = Ripsin CM, Kang H, Urban RJ | title = Management of blood glucose in type 2 diabetes mellitus | journal = American Family Physician | volume = 79 | issue = 1 | pages = 29–36 | date = January 2009 | pmid = 19145963 | url = http://www.aafp.org/afp/2009/0101/p29.pdf | url-status = live | archive-url = https://web.archive.org/web/20130505033552/http://www.aafp.org/afp/2009/0101/p29.pdf | archive-date = 2013-05-05 }}</ref> মেটফরমিন সেবনে প্রায় ২৫% ব্যক্তির ক্ষেত্রে মৃদু জঠরান্ত্রিক পার্শ্বপ্রতিক্রিয়া (উদরাময়, ঔদরিক ব্যথা, পেট ফাঁপা ও বমনেচ্ছা) দেখা দেয় এবং কেবল ৫% ব্যক্তি নিম্ন মাত্রায় সেবনেও এটি সহ্য করতে পারে না। এটি ইনসুলিন সংবেদনশীলতা ও প্রান্তীয় গ্লুকোজ ব্যবহার বাড়ায় এবং অন্ত্র ও যকৃতে গ্লুকোজ শোষণ ও উৎপাদন ব্যাহত করে।<ref name=Drugs2005>{{cite journal | vauthors = Krentz AJ, Bailey CJ | title = Oral antidiabetic agents: current role in type 2 diabetes mellitus | journal = Drugs | volume = 65 | issue = 3 | pages = 385–411 | date = 2005 | pmid = 15669880 | doi = 10.2165/00003495-200565030-00005 | s2cid = 29670619 }}</ref> গ্লুকোজ মাত্রা কমানোর কাজটি করতে এর অন্তর্জাত ইনসুলিনের প্রয়োজন পড়ে, তবে এটি ইনসুলিন ক্ষরণ বৃদ্ধি করে না তাই হাইপোগ্লাইসিমিয়াও করে না। মেটফরমিন ওজন বৃদ্ধি করে না তাই অতিস্থূল ব্যক্তিদের জন্য পছন্দনীয় ওষুধ। অতিরিক্ত মদ্যপায়ী, বৃক্ক ও যকৃতের রোগে আক্রান্ত রোগীদের ক্ষেত্রে এটি ব্যবহার করা যায় না।নিম্ন মাত্রায় সেবনেও এটি সহ্য করতে পারে না। এটি ইনসুলিন সংবেদনশীলতা ও প্রান্তীয় গ্লুকোজ ব্যবহার বাড়ায়।<ref name="david2" /> |
|||
;সালফোনিলিউরিয়া |
|||
সালফোনিলিউরিয়া গোষ্ঠীভুক্ত ওষুধগুলো অগ্ন্যাশয়িক β কোষ থেকে ইনসুলিন নিঃসরণ উদ্দীপিত করে (ইনসুলিন নিঃসারক)। যে-সকল টাইপ ২ ডায়াবেটিস রোগীর ওজন স্বাভাবিক এবং খাদ্যাভ্যাস পরিবর্তন করে নিয়ন্ত্রণে রাখা সম্ভব হচ্ছে না, তাদের ক্ষেত্রে এ-জাতীয় ওষুধ খুবই উপযোগী। এ-জাতীয় ওষুধ ওজন বৃদ্ধি করে, তবে দীর্ঘমেয়াদে ব্যবহারে মাইক্রোভাস্কুলার জটিলতা হ্রাস পায়। [[গ্লিক্লাজাইড]] ও [[গ্লিপিজাইড]] অপেক্ষাকৃত কম পার্শ্বপ্রতিক্রিয়া করে, কিন্তু [[গ্লাইবেনক্ল্যামাইড]] দীর্ঘ সময় ধরে কাজ করায় প্রবীণদের হাইপোগ্লাইসিমিয়া করতে পারে।<ref name="david2" /> |
|||
;মেগ্লিটিনাইড অ্যানালগ |
|||
এই গোষ্ঠীভুক্ত ওষুধগুলো হলো রিপ্যাগ্লিনাইড ও ন্যাটিগ্লিনাইড। রিপ্যাগ্লিনাইড গঠনগত দিক দিয়ে গ্লাইবিউরাইড বা গ্লাইবেনক্ল্যামাইডের মতো। এটি খুব দ্রুত আহার পরবর্তী ইনসুলিন মাত্রা বাড়িয়ে আহার পরবর্তী গ্লুকোজ বৃদ্ধি ঠেকাতে পারে। এটি ওজন বাড়ায় এবং হাইপোগ্লাইসিমিয়া করতে পারে।<ref name="cmdt22" /> |
|||
;আলফা গ্লুকোসাইডেজ সম্বাধক |
|||
এই গোষ্ঠীভুক্ত ওষুধগুলো হলো [[অ্যাকারবোস]], [[মিগ্লিটল]] ও [[ভোগ্লিবোস]]। এগুলো অন্ত্রে শর্করা শোষণ বিলম্বিত করে। খাবার পরে খেতে হয় এবং আহার-পরবর্তী রক্তের গ্লুকোজ কমায়। পার্শ্বপ্রতিক্রিয়ার মধ্যে রয়েছে পেট ফাঁপা ও পেট ফুলে যাওয়া ও উদরাময়।<ref name="cmdt22" /> |
|||
;থায়াজলিডিনডায়োন |
|||
এগুলো সংক্ষেপে গ্লিটাজন নামেও পরিচিত। এরা মেদ কলায় প্রাপ্ত পারঅক্সিসোম প্রলিফারেটর-অ্যাক্টিভেটেড রিসেপ্টর-γ এর সাথে বন্ধন তৈরি করে একে সক্রিয় করে এবং অন্তর্জাত ইনসুলিনের কাজ কে বৃদ্ধি করে। এটি প্লাজমা বা রক্তরস ইনসুলিন ঘনত্ব বাড়ায় না ফলে রক্তে গ্লুকোজের মাত্রাও কমে না। |
|||
গ্লিটাজনসমূহ ১৯৯০ সাল থেকে ব্যাপকভাবে ব্যবহৃত হয়ে আসছে, তবে সাম্প্রতিক সময়ে বেশ কিছু বিরূপ প্রতিক্রিয়া দেখা যাওয়ায় এগুলোর ব্যবহার কিছুটা কমেছে। প্রতিবেদনে হার্ট অ্যাটাক বৃদ্ধির প্রমাণ পাওয়ায় ২০১০ সাল থেকে যুক্তরাজ্যে [[রসিগ্লিটাজন]] প্রত্যাহার করা হয়।<ref name="davidson24" /> [[পায়োগ্লিটাজন]] হার্ট অ্যাটাক না বাড়ালেও হৃদ্বৈকল্যের হার বাড়ায়, সাম্প্রতিক প্রতিবেদন অনুসারে [[অস্থিভঙ্গ]] ও সম্ভাব্য মূত্রাশয় ক্যান্সারের ঝুঁকি বাড়ায়। এসব পর্যবেক্ষণ পায়োগ্লিটাজোনের ব্যবহার নাটকীয়ভাবে কমিয়ে দিয়েছে। ইনসুলিন রোধ সমস্যায় পায়োগ্লিটাজোন খুবই কার্যকর, এটি সাধারণত মেটফরমিনের সাথে যুক্ত করে ব্যবহৃত হয়। এটি ইনসুলিনের সাথেও ব্যবহার করা যায়, তবে দেহে জল ধারণ অনেক বেশি বেড়ে যাওয়ায় [[হৃৎপিণ্ডের অকৃতকার্যতা|হৃদ্বৈকল্যের]] হার বেড়ে যায়। উল্লেখ্য, ২০১৫ সালে বাংলাদেশ ওষুধ প্রশাসন অধিদপ্তর বিরূপ প্রতিক্রিয়া বিবেচনা করে ওষুধ দুটি নিষিদ্ধ করে।<ref name="dailystar15">{{সংবাদ উদ্ধৃতি |শিরোনাম=Govt bans 3 types of drugs |ইউআরএল=https://www.thedailystar.net/backpage/govt-bans-3-types-drugs-130171 |সংগ্রহের-তারিখ=২৭ সেপ্টেম্বর ২০২২ |প্রকাশক=The Daily Star |ভাষা=ইংরেজি}}</ref><ref name="bdnews">{{সংবাদ উদ্ধৃতি |শিরোনাম=Bangladesh bans diabetes drugs Pioglitazone, Rosiglitazone that lead to heart failure |ইউআরএল=https://bdnews24.com/health/2015/08/19/bangladesh-bans-diabetes-drugs-pioglitazone-rosiglitazone-that-lead-to-heart-failure#:~:text=Bangladesh%20bans%20diabetes%20drugs%20Pioglitazone%2C%20Rosiglitazone%20that%20lead,AM%20Updated%20%3A%2019%20August%202015%2C%2011%3A46%20AM |সংগ্রহের-তারিখ=২৭ সেপ্টেম্বর ২০২২ |প্রকাশক=bdnews24}}</ref> পায়োগ্লিটাজন যখন ইনসুলিনের সাথে ব্যবহার করা হয়, তখন ইনসুলিনের ডোজ ৩০-৩৫% পর্যন্ত কম লাগতে পারে।<ref name="cmdt22" /> |
|||
;SGLT-2 সম্বাধক |
|||
সোডিয়াম-গ্লুকোজ সহ-পরিবাহক ২ সম্বাধকগুলো আপেল গাছের বাকল থেকে উদ্ভূত এবং ২০১৩ সাল থেকে টাইপ ২ ডায়াবেটিস রোগে ব্যবহারের জন্য অনুমোদিত। এই গোষ্ঠীভুক্ত ওষুধগুলো হলো [[ড্যাপাগ্লিফ্লোজিন]], [[ক্যানাগ্লিফ্লোজিন]] ও [[এমপাগ্লিফ্লোজিন]]। |
|||
এগুলো খুবই কার্যকর মুখে সেবনীয় গ্লুকোজ কমানোর ওষুধ যা মেটফরমিনের পরে দ্বিতীয় সারির ওষুধ হিসেবে ব্যবহৃত হয়। এগুলো ওজন কমাতে সাহায্য করে এবং হৃদ্যন্ত্র, রক্তবাহ ও বৃক্কের জটিলতা কমাতে সহায়ক যা ডায়াবেটিসের চিকিৎসার বৈপ্লবিক উন্নতি সাধন করেছে। ড্যাপাগ্লিফ্লোজিন টাইপ ১ ডায়াবেটিসে ব্যবহারের জন্যও অনুমোদিত, তবে খুবই সতর্কতার সাথে ব্যবহার করতে হবে কারণ এটি কিটোজেনেসিসের ঝুঁকি বাড়ায়। SGLT-2 সম্বাধক ওষুধগুলো টাইপ ১ ডায়াবেটিস ও কিটোসিস-প্রবণ বা অনেক ইনসুলিন ঘাটতি রয়েছে এমন টাইপ ২ ডায়াবেটিস রোগীদের ক্ষেত্রে ব্যবহার না করাই উচিত।<ref name="cmdt22" /> প্রধান বিরূপ প্রতিক্রিয়া ( মোট ওষুধ সেবনকারীর ৫-১০%) হলো জননাঙ্গের ছত্রাক সংক্রমণ, বিশেষ করে ''Candida albicans'' নামক ছত্রাক সংক্রমণ। মূত্র সংক্রমণও অন্যতম একটি বিরূপ প্রতিক্রিয়া এবং খুব বিরল ক্ষেত্রে গুরুতর জননাঙ্গের সংক্রমণ (যেমন ফোরনিয়ার গ্যাংগ্রিন বা মাংসপূতি)। ব্যবস্থাপত্র প্রদানকারীদের উচিত এ-সকল পার্শ্বপ্রতিক্রিয়া রোগীকে জানিয়ে দেওয়া যেন সংক্রমণ চিকিৎসায় দ্রুত পদক্ষেপ নেওয়া যায়; জননাঙ্গের স্বাস্থ্যবিধি ভালো করে মেনে চলাও জরুরি। একবার রক্তের গ্লুকোজ নিয়ন্ত্রণে চলে আসলে, জননাঙ্গের সংক্রমণ হওয়ার সম্ভাবনা অনেক কমে যায়।<ref name="davidson24" /> |
|||
;ইনক্রেটিন-ভিত্তিক মুখে সেবনীয় ওষুধ |
|||
গ্লুকোজ শিরাপথে না দিয়ে মুখে খেলে অন্ত্র থেকে গ্লুকাগন-সদৃশ পেপটাইড ১ (GLP-১) ও গ্যাস্ট্রিক ইনহিবিটরি পলিপেপটাইড (GIP) নামক দুটি হরমোন নিঃসৃত হয় যাদের সমষ্টিগত নাম [[ইনক্রেটিন]]। এই হরমোনের প্রভাবে ইনসুলিন ক্ষরণ বৃদ্ধি পায়। ডাইপেপটিডিল পেপটিডেজ ৪ নামক উৎসেচক ইনক্রেটিন হরমোন কে ভেঙে দেয়। ডিপিপি-৪ সম্বাধক ওষুধগুলো ভাঙন প্রতিরোধ করে এবং অন্তর্জাত GLP-1 ও GIP-এর মাত্রা বাড়ায়। এই গোষ্ঠীভুক্ত ওষুধগুলো হলো [[সিটাগ্লিপটিন]], [[ভিল্ডাগ্লিপটিন]], [[লিনাগ্লিপটিন]], [[সাক্সাগ্লিপটিন]], [[অ্যালোগ্লিপটিন]]। এগুলো শরীরের সাথে খুবই ভালো মানানসই ও ওজন-নিরপেক্ষ। যুক্তরাষ্ট্রের খাদ্য ও ওষুধ প্রশাসন একটি সতর্কবার্তা দিয়েছে যে, ডিপিপি-৪ সম্বাধক ওষুধ সেবনে কখনো কখনো অস্থিসন্ধিতে ব্যথা হতে পারে এবং ওষুধ বন্ধ করার পর এটি সেরে যায়।<ref name="cmdt22" /> |
|||
====শিরাপথে প্রদত্ত ওষুধ==== |
|||
;ইনক্রেটিন-ভিত্তিক |
|||
GLP-1 রিসেপ্টর অ্যাগনিস্ট গোষ্ঠীভুক্ত ওষুধগুলো অন্তর্জাত GLP-1 এর অনুরূপ তবে ডিপিপি-৪ উৎসেচক কে প্রতিরোধ করতে পারে। ডিপিপি-৪ সম্বাধকের চেয়ে এগুলোর বাড়তি সুবিধা হলো, এরা [[হাইপোথ্যালামাস]] পর্যায়ে ক্ষুধা নিবৃত্তি করে থাকে, ফলে এরা রক্তের গ্লুকোজ ও ওজন দুটোই কমায়। এই গোষ্ঠীভুক্ত ওষুধগুলো হলো এক্সেনাটাইড, লিরাগ্লুটাইড ইত্যাদি। ইনক্রেটিন-ভিত্তিক ওষুধগুলো হাইপোগ্লাইসিমিয়া করে না। এই গোষ্ঠীভুক্ত ওষুধগুলো অগ্ন্যাশয় প্রদাহের ঝুঁকি বাড়িয়ে দেয়, তাই যেসকল রোগী এই ওষুধ সেবন করছেন তারা পেটে তীব্র ব্যথা অনুভব করলে সাথে সাথে চিকিৎসকের শরণাপন্ন হওয়া উচিত।<ref name="cmdt22" /> |
|||
;ইনসুলিন |
|||
১৯২১ খ্রিষ্টাব্দে [[ইনসুলিন (ওষুধ)|ইনসুলিন]] আবিষ্কারের পূর্বে টাইপ ১ ডায়াবেটিস রোগীদের আয়ুষ্কাল ছিল মাত্র ৩-৪ মাস। অনেক রোগী ডায়াবেটিক কিটোঅ্যাসিডোসিসে আক্রান্ত হয়ে মৃত্যুবরণ করেছিল, তবে দৈনিক ৫০০-৭০০ ক্যালরি খাদ্যগ্রহণ করে কয়েক বছর বেঁচে থাকা সম্ভব হতো। ইনসুলিনকে বিংশ শতাব্দীর সবচেয়ে সেরা আবিষ্কার হিসেবে অভিহিত করা হয় যা লক্ষ লক্ষ মানুষের জীবনকে বদলে দিয়েছে।<ref name="kumar10" /> |
|||
টাইপ ১ ডায়াবেটিস রোগীদের আবশ্যকভাবে ইনসুলিন দিয়ে চিকিৎসার প্রয়োজন হয়।<ref name=NICENG17>{{cite web |title=Type 1 diabetes in adults: diagnosis and management |url=https://www.nice.org.uk/guidance/ng17 |website=www.nice.org.uk |publisher=National Institute for Health and Care Excellence |date=26 August 2015 |access-date=25 December 2020}}</ref> টাইপ ২ ডায়াবেটিস রোগীদের মুখে সেবনীয় ওষুধ দিয়ে চিকিৎসা করা হলেও কিছু কিছু রোগীর ক্ষেত্রে ইনসুলিনের প্রয়োজন হয়।<ref name=NICENG28>{{cite web |title=Type 2 diabetes in adults: management |url=https://www.nice.org.uk/guidance/ng28 |website=www.nice.org.uk |publisher=National Institute for Health and Care Excellence | date=2 December 2015 |access-date=25 December 2020}}</ref>এক্ষেত্রে প্রথম দিকে সাধারণত ওষুধ চালু রেখে দীর্ঘ মেয়াদে ক্রিয়াশীল ইনসুলিন যোগ করা হয়। <ref name=AFP09/> গ্লুকোজ লক্ষ্যমাত্রা অর্জিত না হওয়া পর্যন্ত ডোজ বাড়ানো হয়।<ref name=AFP09/><ref>{{Citation| author1 = Consumer Reports| author2-link = American College of Physicians| author2 = American College of Physicians| date = April 2012| title = Choosing a type 2 diabetes drug – Why the best first choice is often the oldest drug| publisher = [[Consumer Reports]]| work = High Value Care| url = http://consumerhealthchoices.org/wp-content/uploads/2012/04/High-Value-Care-Diabetes-ACP.pdf| access-date = August 14, 2012| url-status=live| archive-url = https://web.archive.org/web/20140702223552/http://consumerhealthchoices.org/wp-content/uploads/2012/04/High-Value-Care-Diabetes-ACP.pdf| archive-date = July 2, 2014| author1-link = Consumer Reports}}</ref> |
|||
ইনসুলিন চিকিৎসার দর্শন হলো যতটা সম্ভব অন্তর্জাত ইনসুলিন ক্ষরণের স্বাভাবিক প্রক্রিয়ার অনুকরণ করা। এজন্য দীর্ঘমেয়াদে-ক্রিয়াশীল ইনসুলিন বেসাল ইনসুলিনের অনুলিপি হিসেবে এবং স্বল্প-মেয়াদে ক্রিয়াশীল ইনসুলিন বোলাস ইনসুলিনের অনুলিপি হিসেবে ব্যবহৃত হয়।<ref name="kumar10" /> |
|||
প্রথম দিকে গোরু বা শূকরের অগ্ন্যাশয় থেকে ইনসুলিন তৈরি করা হতো, বর্তমানে রিকম্বিন্যান্ট ডিএনএ প্রযুক্তির সাহায্যে চাষকৃত ইস্ট বা ব্যাকটেরিয়াল কোষে ডিনএনএ অনুক্রম কোডিং যোগ করার মাধ্যমে ইনসুলিন উৎপাদন করা হয়। কার্যকালের ওপর ভিত্তি করে ইনসুলিনকে নিম্নলিখিত কয়েকটি ভাগে ভাগ করা হয়: |
|||
*স্বল্প-মেয়াদে ক্রিয়াশীল ইনসুলিন |
|||
দ্রবণীয় মানব ইনসুলিন ধীরে ধীরে শোষিত হয়, সাবকিউটেনিয়াস বা অধস্তক ইনজেকশন দেওয়ার পর ৬০-৯০ মিনিটে সর্বোচ্চ মাত্রায় পৌঁছায়। এটি ৬-৮ ঘণ্টা পর্যন্ত সক্রিয় থাকে, তাই হাইপোগ্লাইসিমিয়া হতে পারে। এই দেরি ডায়াবেটিস রোগীদের জন্য কিছুটা অসুবিধাজনক কারণ, ইনসুলিন খাদ্য গ্রহণের ২০-৩০ মিনিট পূর্বে নিতে হয় যা সবসময় সম্ভব হয় না। এজন্য স্বল্প-মেয়াদে ক্রিয়াশীল ইনসুলিন অ্যানালগসমূহ (যেমন ইনসুলিন লিসপ্রো, ইনসুলিন অ্যাসপার্ট ও ইনসুলিন গ্লুলিসিন) এমনভাবে তৈরি করা হয়েছে যা দ্রবনীয় ইনসুলিনের তুলনায় আরও দ্রুত ক্রিয়াশীল। এগুলো দেখতে স্বচ্ছ হয়।<ref name="davidson24" /> |
|||
*মধ্যম ও দীর্ঘমেয়াদে-ক্রিয়াশীল ইনসুলিন |
|||
১৯৩০ সালের দিকে নিরপেক্ষ pH-এ প্রোটামিন ও জিঙ্ক যোগ করে ইনসুলিনের কার্যকাল বৃদ্ধি করা সম্ভব হয়েছিল যা এর আবিষ্কারক [[হ্যান্স ক্রিসচান হ্যাগেডর্ন]]- এর নাম অনুযায়ী নিউট্রাল প্রোটামিন হ্যাগেডর্ন ইনসুলিন বা সংক্ষেপে [[এনপিএইচ ইনসুলিন]] নামে পরিচিত। এটি দেখতে কিছুটা ঘোলাটে এবং ব্যবহারের পূর্বে আলতো করে ঝাঁকিয়ে নিতে হয়। এটিকে বর্তমানে মধ্যম-মেয়াদে ক্রিয়াশীল ইনসুলিন বলা হয়, যার কাজ আরম্ভ হয় ৬০-৯০ মিনিট পরে, ৬ ঘণ্টায় সর্বোচ্চ মাত্রায় পৌঁছায় এবং ১২-১৬ ঘণ্টা পর্যন্ত কাজ করে।<ref name="davidson24" /> |
|||
এছাড়া আরও কিছু ইনসুলিন আছে যেগুলো দীর্ঘমেয়াদে—ক্রিয়াশীল যেমন, ইনসুলিন গ্লার্জিন, ইনসুলিন ডিটেমির ও ইনসুলিন ডিগ্লুডেক। এগুলো প্রায় ২৪ ঘণ্টা ধরে কাজ করে ফলে দিনে একবার ব্যবহার করতে হয়। সপ্তাহে একদিন ব্যবহার করতে হবে এমন দীর্ঘমেয়াদে-ক্রিয়াশীল ইনসুলিন নিয়ে গবেষণা চলছে। |
|||
====রক্তচাপ নিয়ন্ত্রণ==== |
|||
বহুমূত্ররোগের সাথে হৃদ্যন্ত্র ও রক্তবাহের বিভিন্ন রোগের সম্পর্ক রয়েছে। অনেক আন্তর্জাতিক চিকিৎসা নির্দেশনায় [[রক্তচাপ]] নিয়ন্ত্রণের ওপর গুরুত্বারোপ করা হয়েছে। আমেরিকান ডায়াবেটিস সমিতির মতানুসারে, ডায়াবেটিস রোগীদের জন্য রক্তচাপের নির্দেশিত পরিসীমা হলো সিস্টোলিক চাপ <১৪০ মি.মি. ও ডায়াস্টোলিক চাপ <৯০ মি.মি. (পারদ)।<ref>{{cite journal | vauthors = Mitchell S, Malanda B, Damasceno A, Eckel RH, Gaita D, Kotseva K, Januzzi JL, Mensah G, Plutzky J, Prystupiuk M, Ryden L, Thierer J, Virani SS, Sperling L | display-authors = 6 | title = A Roadmap on the Prevention of Cardiovascular Disease Among People Living With Diabetes | journal = Global Heart | volume = 14 | issue = 3 | pages = 215–240 | date = September 2019 | pmid = 31451236 | doi = 10.1016/j.gheart.2019.07.009 | doi-access = free }}</ref> তবে, রক্তচাপের নিম্ন লক্ষ্যমাত্রা কত হওয়া উচিত এই ব্যাপারে সীমিত প্রমাণাদি রয়েছে। অপেক্ষাকৃত তরুণ রোগীদের জন্য সিস্টোলিক চাপ ১৩০ মি. মি. (পারদ) বা এর কম এবং ডায়াস্টোলিক চাপ ৮০ মি. মি. (পারদ) বা এর কম রাখার সুপারিশ করা হয়।<ref name="cmdt22" /> |
|||
২০১৫ সালে আমেরিকান ডায়াবেটিস সমিতি সুপারিশ করে যে, ডায়াবেটিস ও অ্যালবিউমিনুরিয়া রোগীদের অন্তিম পর্যায়ের বৃক্কীয় রোগ, রক্ত সংবহনতন্ত্রের রোগ ও মৃত্যু হার কমানোর জন্য রেনিন-অ্যানজিয়োটেন্সিন সিস্টেম সম্বাধক যেমন [[এনালাপ্রিল]], [[র্যামিপ্রিল]] ইত্যাদি ব্যবহার করা উচিত।<ref name=":0">{{cite journal | vauthors = Fox CS, Golden SH, Anderson C, Bray GA, Burke LE, de Boer IH, Deedwania P, Eckel RH, Ershow AG, Fradkin J, Inzucchi SE, Kosiborod M, Nelson RG, Patel MJ, Pignone M, Quinn L, Schauer PR, Selvin E, Vafiadis DK | display-authors = 6 | title = Update on Prevention of Cardiovascular Disease in Adults With Type 2 Diabetes Mellitus in Light of Recent Evidence: A Scientific Statement From the American Heart Association and the American Diabetes Association | journal = Diabetes Care | volume = 38 | issue = 9 | pages = 1777–1803 | date = September 2015 | pmid = 26246459 | pmc = 4876675 | doi = 10.2337/dci15-0012 }}</ref> |
|||
==== অ্যাসপিরিন ==== |
|||
ডায়াবেটিস রোগে রক্ত সংবহনতন্ত্রের রোগ প্রতিরোধে [[অ্যাসপিরিন]] ব্যবহার করা নিয়ে কিছুটা বিতর্ক আছে।<ref name=":0" /> রক্ত সংবহনতন্ত্রের রোগের ঝুঁকিতে থাকা রোগীদের জন্য কিছু কিছু চিকিৎসক অ্যাসপিরিন দিয়ে থাকেন, তবে অজটিল ডায়াবেটিস রোগীর ক্ষেত্রে রুটিনমাফিক অ্যাসপিরিন ব্যবহারের আলাদা কোনো উপকারিতার প্রমাণ পাওয়া যায়নি।<ref>{{cite journal | vauthors = Pignone M, Alberts MJ, Colwell JA, Cushman M, Inzucchi SE, Mukherjee D, Rosenson RS, Williams CD, Wilson PW, Kirkman MS | display-authors = 6 | title = Aspirin for primary prevention of cardiovascular events in people with diabetes: a position statement of the American Diabetes Association, a scientific statement of the American Heart Association, and an expert consensus document of the American College of Cardiology Foundation | journal = Diabetes Care | volume = 33 | issue = 6 | pages = 1395–1402 | date = June 2010 | pmid = 20508233 | pmc = 2875463 | doi = 10.2337/dc10-0555 }}</ref> ২০১৫ সালের আমেরিকান ডায়াবেটিস সমিতি কতৃক প্রদত্ত সুপারিশ অনুযায়ী যে-সকল ডায়াবেটিস রোগী মধ্যম মাত্রার রক্ত সংবহনতন্ত্রের রোগের ঝুঁকিতে আছে (১০-বছর রক্ত সংবহনতন্ত্রের রোগ ঝুঁকি, ৫-১০%) তাদের ক্ষেত্রে নিম্ন-মাত্রায় অ্যাসপিরিন দেওয়া যেতে পারে।<ref name=":0" /> যুক্তরাজ্যের NICE চিকিৎসা নির্দেশিকার সুপারিশ অনুযায়ী টাইপ ১ অথবা টাইপ ২ রোগীদের নিশ্চিত রক্ত সংবহনতন্ত্রের রোগ না থাকলে অ্যাসপিরিন ব্যবহার করা যাবে না।<ref name=NICENG17/><ref name=NICENG28/> |
|||
====স্ট্যাটিন==== |
|||
৪০ বছরের ঊর্ধ্বে [[টাইপ ২ ডায়াবেটিস]] রোগে আক্রান্ত যে-কোনো ব্যক্তিকে, তাদের রক্তের [[কোলেস্টেরল]] মাত্রা যা-ই থাকুক না কেন [[স্ট্যাটিন]] সেবনের পরামর্শ দেওয়া উচিত। কিছু নির্দেশিকা একবার স্ট্যাটিন শুরু করার পর কোনো লক্ষ্যমাত্রার প্রস্তাব করে না, কিন্তু অন্যান্য নির্দেশিকাতে মোট কোলেস্টেরল <৪.০ mmol/L (প্রায় ১৫০ mg/dL) এবং এলডিএল কোলেস্টেরল <২.০ mmol/L (প্রায় ৭৫ mg/dL) রাখার পরামর্শ দেওয়া হয়।<ref name="davidson24" /> |
|||
===শল্যচিকিৎসা=== |
|||
যে-সকল ডায়াবেটিস রোগীর [[অতিস্থূলতা]] সমস্যা রয়েছে তাদের জন্য তাদের জন্য [[ব্যারিয়াট্রিক সার্জারি |ওজন কমানোর শল্যচিকিৎসা]] খুবই কার্যোপযোগী ব্যবস্থা।<ref name="Picot2009"/> শল্যচিকিৎসার পরে অনেক ব্যক্তিই খুবই অল্প বা কোনো ওষুধ ছাড়াই স্বাভাবিক গ্লুকোজ মাত্রা বজায় রাখতে পারে <ref>{{cite journal | vauthors = Frachetti KJ, Goldfine AB | title = Bariatric surgery for diabetes management | journal = Current Opinion in Endocrinology, Diabetes and Obesity | volume = 16 | issue = 2 | pages = 119–124 | date = April 2009 | pmid = 19276974 | doi = 10.1097/MED.0b013e32832912e7 | s2cid = 31797748 }}</ref> এবং দীর্ঘমেয়াদি মৃত্যু হারও কমে যায়।<ref name=Schum2009/> তবে, শল্যচিকিৎসার দরুন স্বল্প মেয়াদে মৃত্যু ঝুঁকি ১% এর কম।<ref>{{cite journal | vauthors = Colucci RA | title = Bariatric surgery in patients with type 2 diabetes: a viable option | journal = Postgraduate Medicine | volume = 123 | issue = 1 | pages = 24–33 | date = January 2011 | pmid = 21293081 | doi = 10.3810/pgm.2011.01.2242 | s2cid = 207551737 }}</ref> [[দেহ সূচক ভর]] কত হলে শল্যচিকিৎসা উপযুক্ত হবে তার পরিসীমা এখনও স্পষ্ট নয়। <ref name=Schum2009>{{cite journal | vauthors = Schulman AP, del Genio F, Sinha N, Rubino F | title = "Metabolic" surgery for treatment of type 2 diabetes mellitus | journal = Endocrine Practice | volume = 15 | issue = 6 | pages = 624–631 | date = September–October 2009 | pmid = 19625245 | doi = 10.4158/EP09170.RAR }}</ref> সুপারিশ করা হয় যে, যারা তাদের ওজন ও রক্তের গ্লুকোজ নিয়ন্ত্রণে অক্ষম তাদের ক্ষেত্রে এটি বিবেচনা করা যায়। <ref>{{cite journal | vauthors = Dixon JB, le Roux CW, Rubino F, Zimmet P | title = Bariatric surgery for type 2 diabetes | journal = Lancet | volume = 379 | issue = 9833 | pages = 2300–2311 | date = June 2012 | pmid = 22683132 | doi = 10.1016/S0140-6736(12)60401-2 | s2cid = 5198462 }}</ref> |
|||
টাইপ ১ ডায়াবেটিস রোগী যাদের গুরুতর জটিলতা যেমন অন্তিম পর্যায়ের বৃক্কীয় রোগ এবং [[বৃক্ক প্রতিস্থাপন]] করা প্রয়োজন তাদের ক্ষেত্রে কখনো কখনো [[অগ্ন্যাশয় প্রতিস্থাপন]] করার কথা বিবেচনা করা হয়।<ref>{{cite web|title=Pancreas Transplantation|url=http://www.diabetes.org/living-with-diabetes/treatment-and-care/transplantation/pancreas-transplantation.html|publisher=American Diabetes Association|access-date=9 April 2014|url-status=dead|archive-url=https://web.archive.org/web/20140413123750/http://www.diabetes.org/living-with-diabetes/treatment-and-care/transplantation/pancreas-transplantation.html|archive-date=13 April 2014}}</ref> |
|||
দ্যা ন্যাশনাল ইন্সটিটিউট ফর হেলথ অ্যান্ড কেয়ার এক্সিলেন্স (NICE) এর নির্দেশনা মতে [[দেহ ভর সূচক]] ৪০ কেজি/মিটার<sup></sup>২-এর বেশি হলে অথবা ৩৫ কেজি/মিটার২ এর বেশি ও অন্যান্য রোগ যেমন ডায়াবেটিস থাকলে ব্যারিয়াট্রিক সার্জারি করা যেতে পারে। যুক্তরাষ্ট্রের খাদ্য ও ওষুধ প্রশাসনের মতে দেহ ভর সূচক আরও কম থাকা অবস্থায় এই শল্যচিকিৎসা করা যাবে। গ্যাস্ট্রিক বাইপাস ও স্লিভ গ্যাস্ট্রেক্টমি নামে দুটি অস্ত্রোপচার সবচেয়ে বেশি করা হয়। এই অপারেশনগুলোর ফলে গড়ে প্রায় ৩০% ওজন হ্রাস হয় এবং ডায়াবেটিস রোগে আক্রান্ত হওয়ার সময়ের ওপর নির্ভর করে ৭০% ব্যক্তির ক্ষেত্রে ডায়াবেটিস উপশম হয়। শল্যচিকিৎসা জীবন-যাপন মান উন্নত করে ও রক্ত সংবহনতন্ত্রের রোগ ও মৃত্যুঝুঁকি হ্রাস করে। অস্ত্রোপচারসংক্রান্ত মৃত্যু খুব কম (১০০০ জনে ১ জন), তবে দীর্ঘমেয়াদি কিছু ঝুঁকি রয়েছে যেমন অপুষ্টি, অস্থি দুর্বলতা ও আত্মহত্যা প্রবণতা।<ref name="kumar10" /> |
|||
শল্য চিকিৎসার পরে ওজন হ্রাস কয়েকটি পদ্ধতিতে হতে পারে, যেমন অন্ত্রীয় হরমোনের পরিবর্তন (GLP1 এবং পেপটাইড YY বৃদ্ধি পাওয়া ও [[গ্রেলিন]] কমে যাওয়া), শক্তি ব্যয়ে পরিবর্তন, খাদ্য গ্রহণ হ্রাস, খাদ্য বাছাইয়ে পরিবর্তন (সম্ভবত খাদ্যের স্বাদ ও গন্ধ উপলব্ধিতে পরিবর্তনের কারণে) এবং অন্ত্রীয় অণুজীব ও পিত্ত লবণ বিপাকের পরিবর্তন।<ref name="heart1">{{বই উদ্ধৃতি |শেষাংশ1=Rydén |প্রথমাংশ1=Lars |শেষাংশ2=Del Prato |প্রথমাংশ2=Stefano |শেষাংশ3=Tahrani |প্রথমাংশ3=Abd A. |শেষাংশ4=Kale |প্রথমাংশ4=Shailaja |শেষাংশ5=Harshawardhan |প্রথমাংশ5=Mardikar |শিরোনাম=Drugs For The Heart in Diabetes |প্রকাশক=Elsevier |আইএসবিএন=978-81-312-5496-7 |পাতা=217-218 |সংস্করণ=১ম |ভাষা=ইংরেজি |অধ্যায়=Management of patients with type 2 diabetes:A focus on weight loss}}</ref> শল্যচিকিৎসার পরে ওজন পুনরায় বৃদ্ধি পেতে পারে। এটা আশা করা যেতে পারে যে, শল্যচিকিৎসার ১০ বছর পরে ২০-২৫% হারানো ওজন পুনরায় বৃদ্ধি পাবে। ডায়াবেটিস পুনরাবর্তনের ওপর এই ওজন বৃদ্ধির প্রভাব নির্ভর করে কতটুকু বিটা কোষ বিনষ্ট হয়েছে তার ওপর।<ref name="cmdt22" /> |
|||
==রোগতত্ত্ব== |
|||
{{Main|ডায়াবেটিসের রোগতত্ত্ব}} |
|||
[[File:Prevalence of Diabetes by Percent of Country Population (2014) Gradient Map.png|thumb|upright=1.4|২০১৪ সালে বিশ্বব্যাপী ডায়াবেটিসের হার। বিশ্বব্যাপী বিস্তার ছিল ৯.২%]] |
|||
[[File:Diabetes mellitus world map-Deaths per million persons-WHO2012.svg|thumb|upright=1.4|২০১২ সালে বিশ্বব্যাপী ডায়াবেটিস রোগে প্রতি মিলিয়ন জনসংখ্যায় মৃত্যুহার {{refbegin|3}}{{legend|#ffff20|28–91}}{{legend|#ffe820|92–114}}{{legend|#ffd820|115–141}}{{legend|#ffc020|142–163}}{{legend|#ffa020|164–184}}{{legend|#ff9a20|185–209}}{{legend|#f08015|210–247}}{{legend|#e06815|248–309}}{{legend|#d85010|310–404}}{{legend|#d02010|405–1879}}{{refend}}]] |
|||
২০১৭ সালে বিশ্বব্যাপী ৪২ কোটি ৫০ লাখ মানুষের ডায়াবেটিস ছিল,<ref name="IDF2017">{{cite book| vauthors = Elflein J |url=https://www.statista.com/statistics/271442/number-of-diabetics-worldwide/|title=Estimated number diabetics worldwide|date=Dec 10, 2019|year=2019}}</ref> ২০১৩ সালে ছিল ৩৮ কোটি ২০ লাখ<ref name=Shi2014>{{cite journal | vauthors = Shi Y, Hu FB | title = The global implications of diabetes and cancer | journal = Lancet | volume = 383 | issue = 9933 | pages = 1947–1948 | date = June 2014 | pmid = 24910221 | doi = 10.1016/S0140-6736(14)60886-2 | s2cid = 7496891 }}</ref> এবং ১৯৮০ সালে ছিল ১০ কোটি ৮০ লাখ।<ref name=WHO2016>{{cite web |title=Global Report on Diabetes |publisher=World Health Organization |url=http://apps.who.int/iris/bitstream/handle/10665/204871/9789241565257_eng.pdf |access-date=20 September 2018 |date=2016}}</ref> ২০১৯ সালে প্রাপ্তবয়স্কদের ডায়াবেটিসের বিস্তার বা সংঘটন হার ৮.৮% ছিল, ১৯৮০ সালে যা ছিল ৪.৭%।<ref name=IDF2017/><ref name=WHO2016/> টাইপ ২ মোট ডায়াবেটিস রোগীর প্রায় ৯০%<ref name=Vos2012>{{cite journal | vauthors = Vos T, Flaxman AD, Naghavi M, Lozano R, Michaud C, Ezzati M, Shibuya K, Salomon JA, Abdalla S, Aboyans V, Abraham J, Ackerman I, Aggarwal R, Ahn SY, Ali MK, Alvarado M, Anderson HR, Anderson LM, Andrews KG, Atkinson C, Baddour LM, Bahalim AN, Barker-Collo S, Barrero LH, Bartels DH, Basáñez MG, Baxter A, Bell ML, Benjamin EJ, Bennett D, Bernabé E, Bhalla K, Bhandari B, Bikbov B, Bin Abdulhak A, Birbeck G, Black JA, Blencowe H, Blore JD, Blyth F, Bolliger I, Bonaventure A, Boufous S, Bourne R, Boussinesq M, Braithwaite T, Brayne C, Bridgett L, Brooker S, Brooks P, Brugha TS, Bryan-Hancock C, Bucello C, Buchbinder R, Buckle G, Budke CM, Burch M, Burney P, Burstein R, Calabria B, Campbell B, Canter CE, Carabin H, Carapetis J, Carmona L, Cella C, Charlson F, Chen H, Cheng AT, Chou D, Chugh SS, Coffeng LE, Colan SD, Colquhoun S, Colson KE, Condon J, Connor MD, Cooper LT, Corriere M, Cortinovis M, de Vaccaro KC, Couser W, Cowie BC, Criqui MH, Cross M, Dabhadkar KC, Dahiya M, Dahodwala N, Damsere-Derry J, Danaei G, Davis A, De Leo D, Degenhardt L, Dellavalle R, Delossantos A, Denenberg J, Derrett S, Des Jarlais DC, Dharmaratne SD, Dherani M, Diaz-Torne C, Dolk H, Dorsey ER, Driscoll T, Duber H, Ebel B, Edmond K, Elbaz A, Ali SE, Erskine H, Erwin PJ, Espindola P, Ewoigbokhan SE, Farzadfar F, Feigin V, Felson DT, Ferrari A, Ferri CP, Fèvre EM, Finucane MM, Flaxman S, Flood L, Foreman K, Forouzanfar MH, Fowkes FG, Franklin R, Fransen M, Freeman MK, Gabbe BJ, Gabriel SE, Gakidou E, Ganatra HA, Garcia B, Gaspari F, Gillum RF, Gmel G, Gosselin R, Grainger R, Groeger J, Guillemin F, Gunnell D, Gupta R, Haagsma J, Hagan H, Halasa YA, Hall W, Haring D, Haro JM, Harrison JE, Havmoeller R, Hay RJ, Higashi H, Hill C, Hoen B, Hoffman H, Hotez PJ, Hoy D, Huang JJ, Ibeanusi SE, Jacobsen KH, James SL, Jarvis D, Jasrasaria R, Jayaraman S, Johns N, Jonas JB, Karthikeyan G, Kassebaum N, Kawakami N, Keren A, Khoo JP, King CH, Knowlton LM, Kobusingye O, Koranteng A, Krishnamurthi R, Lalloo R, Laslett LL, Lathlean T, Leasher JL, Lee YY, Leigh J, Lim SS, Limb E, Lin JK, Lipnick M, Lipshultz SE, Liu W, Loane M, Ohno SL, Lyons R, Ma J, Mabweijano J, MacIntyre MF, Malekzadeh R, Mallinger L, Manivannan S, Marcenes W, March L, Margolis DJ, Marks GB, Marks R, Matsumori A, Matzopoulos R, Mayosi BM, McAnulty JH, McDermott MM, McGill N, McGrath J, Medina-Mora ME, Meltzer M, Mensah GA, Merriman TR, Meyer AC, Miglioli V, Miller M, Miller TR, Mitchell PB, Mocumbi AO, Moffitt TE, Mokdad AA, Monasta L, Montico M, Moradi-Lakeh M, Moran A, Morawska L, Mori R, Murdoch ME, Mwaniki MK, Naidoo K, Nair MN, Naldi L, Narayan KM, Nelson PK, Nelson RG, Nevitt MC, Newton CR, Nolte S, Norman P, Norman R, O'Donnell M, O'Hanlon S, Olives C, Omer SB, Ortblad K, Osborne R, Ozgediz D, Page A, Pahari B, Pandian JD, Rivero AP, Patten SB, Pearce N, Padilla RP, Perez-Ruiz F, Perico N, Pesudovs K, Phillips D, Phillips MR, Pierce K, Pion S, Polanczyk GV, Polinder S, Pope CA, Popova S, Porrini E, Pourmalek F, Prince M, Pullan RL, Ramaiah KD, Ranganathan D, Razavi H, Regan M, Rehm JT, Rein DB, Remuzzi G, Richardson K, Rivara FP, Roberts T, Robinson C, De Leòn FR, Ronfani L, Room R, Rosenfeld LC, Rushton L, Sacco RL, Saha S, Sampson U, Sanchez-Riera L, Sanman E, Schwebel DC, Scott JG, Segui-Gomez M, Shahraz S, Shepard DS, Shin H, Shivakoti R, Singh D, Singh GM, Singh JA, Singleton J, Sleet DA, Sliwa K, Smith E, Smith JL, Stapelberg NJ, Steer A, Steiner T, Stolk WA, Stovner LJ, Sudfeld C, Syed S, Tamburlini G, Tavakkoli M, Taylor HR, Taylor JA, Taylor WJ, Thomas B, Thomson WM, Thurston GD, Tleyjeh IM, Tonelli M, Towbin JA, Truelsen T, Tsilimbaris MK, Ubeda C, Undurraga EA, van der Werf MJ, van Os J, Vavilala MS, Venketasubramanian N, Wang M, Wang W, Watt K, Weatherall DJ, Weinstock MA, Weintraub R, Weisskopf MG, Weissman MM, White RA, Whiteford H, Wiersma ST, Wilkinson JD, Williams HC, Williams SR, Witt E, Wolfe F, Woolf AD, Wulf S, Yeh PH, Zaidi AK, Zheng ZJ, Zonies D, Lopez AD, Murray CJ, AlMazroa MA, Memish ZA | display-authors = 6 | title = Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010 | journal = Lancet | volume = 380 | issue = 9859 | pages = 2163–2196 | date = December 2012 | pmid = 23245607 | pmc = 6350784 | doi = 10.1016/S0140-6736(12)61729-2 }}</ref><ref name=Will2011/> কিছু উপাত্ত অনুসারে ডায়াবেটিস সংঘটন হার নারী ও পুরুষে প্রায় সমান।<ref name=Vos2012/> কিন্তু অনেক জনবসতিতে পুরুষ ডায়াবেটিস রোগীর আধিক্য লক্ষ করা যায়, যার সম্ভাব্য কারণ হচ্ছে ইনসুলিন সংবেদনশীলতায় লিঙ্গ-সম্পর্কিত পার্থক্য, অতিস্থূলতা এবং অন্যান্য বিষয় যেমন, [[উচ্চ রক্তচাপ]], ধূমপান, মদ্যপান।<ref>{{cite journal | vauthors = Gale EA, Gillespie KM | title = Diabetes and gender | journal = Diabetologia | volume = 44 | issue = 1 | pages = 3–15 | date = January 2001 | pmid = 11206408 | doi = 10.1007/s001250051573 | doi-access = free }}</ref><ref>{{cite journal | vauthors = Meisinger C, Thorand B, Schneider A, Stieber J, Döring A, Löwel H | title = Sex differences in risk factors for incident type 2 diabetes mellitus: the MONICA Augsburg cohort study | journal = Archives of Internal Medicine | volume = 162 | issue = 1 | pages = 82–89 | date = January 2002 | pmid = 11784224 | doi = 10.1001/archinte.162.1.82 | doi-access = free }}</ref> |
|||
বিশ্ব স্বাস্থ্য সংস্থার হিসাব মতে, ২০১২ সালে বিশ্বব্যাপী ১৫ লাখ মানুষ ডায়াবেটিস রোগে মৃত্যুবরণ করেছিল এবং মৃত্যুর অষ্টম প্রধান কারণ হিসেবে স্থান পেয়েছিল।<ref name=WHO2013Top10/><ref name=WHO2016 /> তবে সারাবিশ্বে আরও ২২ লাখ মানুষের মৃত্যুর পরোক্ষ কারণ হিসেবে উচ্চমাত্রার রক্তের গ্লুকোজ কে দায়ী করা হয় যা রক্ত সংবহনতন্ত্রের রোগ ও অন্যান্য জটিলতার (বৃক্কীয় বৈকল্য) ঝুঁকি বাড়ায়, যা প্রায়শই অকাল মৃত্যুর দিকে ঠেলে দেয় কিন্তু মৃত্যুর কারণ হিসেবে ডায়াবেটিস না হয়ে সংশ্লিষ্ট রোগের নাম লিপিবদ্ধ হয়।<ref name=WHO2016 /><ref>Public Health Agency of Canada, ''Diabetes in Canada: Facts and figures from a public health perspective''. Ottawa, 2011.</ref> উদাহরণস্বরূপ, ২০১৭ সালে আন্তর্জাতিক ডায়াবেটিস ফেডারেশন হিসাব করেছিল যে, ডায়াবেটিসে ৪০ লাখ মানুষের মৃত্যু হয়েছে।<ref name=IDF2017/> এক্ষেত্রে তারা ডায়াবেটিসে প্রত্যক্ষ বা পরোক্ষ উভয়ভাবে মোট মৃত্যুকে বিবেচনায় নেওয়া হয়েছিল। <ref name=IDF2017/> |
|||
আন্তর্জাতিক ডায়াবেটিস ফেডারেশনের তথ্য মতে ২০২১ সালে বিশ্বব্যাপী ২০ থেকে ৭৯ বছর বয়সিদের মধ্যে ডায়াবেটিস রোগীর সংখ্যা প্রায় ৫৩ কোটি ৭০ লাখ (যা এই বয়সি সব ব্যক্তির ১০.৫% বা প্রতি ১০ জনে একজন)। এই বছরে ডায়াবেটিসে মৃত্যুবরণ করেছে প্রায় ৬৭ লাখ মানুষ। সবচেয়ে বেশি ডায়াবেটিস রোগী রয়েছে চীনে।<ref name="IDF2022" /> নিম্ন-আয়ের দেশ থেকে শিল্পায়িত দেশে অভিবাসী জনগোষ্ঠীর মধ্যে টাইপ ২ ডায়াবেটিস রোগীর সংখ্যা অনেক বাড়ছে। অনেক উচ্চ-আয়ের দেশে শিশু ও কিশোরদের মধ্যে টাইপ ২ ডায়াবেটিস আর বিরল নয়, বিশেষ করে, হিস্পানি, অহিস্পানি কৃষ্ণাঙ্গ ও দক্ষিণ এশীয় বংশোদ্ভূতদের মধ্যে এই হার বেশি। |
|||
টাইপ ১ ডায়াবেটিসের ক্ষেত্রেও ভৌগোলিক বিভিন্নতা লক্ষ করা যায়, সাধারণত মেরু অঞ্চলের নিকটবর্তী দেশগুলোতে এই প্রবনতা বেশি। উদাহরণস্বরূপ বলা যায়, ফিনল্যান্ডে সবচেয়ে বেশি টাইপ ১ ডায়াবেটিস রোগী শনাক্ত হয়, সেখানে প্রতি বছর প্রতি ১ লাখে ৬০ জনের অধিক টাইপ ১ রোগী পাওয়া যায়। অন্যদিকে চীন, ভারত ও ভেনিজুয়েলাতে এই সংঘটন হার প্রতি লাখে ০.১ জন। টাইপ ১ ডায়াবেটিসের রোগীর সংখ্যা প্রতিনিয়ত বাড়ছে: ১৯৮৯ সাল থেকে ২০১৩ সালের মধ্যে প্রতিবছর বিশ্বব্যাপী ৩.৪% অধিক সংখ্যক শিশু আক্রান্ত হচ্ছে। ইউরোপীয় বংশোদ্ভূত লোকজনের মধ্যে টাইপ ১ ডায়াবেটিসের হার তুলনামূলক বেশি এবং শীতকালে এই রোগ শনাক্তের হার সবচেয়ে বেশি কিন্তু এর প্রকৃত কারণ অজানা।<ref name="davidson24" /> |
|||
বাংলাদেশেও আশঙ্কাজনকভাবে ডায়াবেটিস রোগী বাড়ছে। ২০১১ সালে ডায়াবেটিস রোগী ছিল ৮৪ লাখ, বিস্তার হার ছিল ১০.৭%। ২০২১ সালে এসে তা দাঁড়িয়েছে ১ কোটি ৩১ লাখে, বিস্তার হার ১৪.২%।<ref name="idfbd">{{ওয়েব উদ্ধৃতি |শিরোনাম=Bangladesh diabetes report 2000-2045 |ইউআরএল=https://diabetesatlas.org/data/en/country/16/bd.html |ওয়েবসাইট=diabetesatlas.org |প্রকাশক=International Diabetes Federation |সংগ্রহের-তারিখ=২৭ সেপ্টেম্বর ২০২২}}</ref> ভারতে ২০২১ সালে ডায়াবেটিস রোগী সংখ্যা ছিল ৭ কোটি ৪২ লাখ (বিস্তার ৯.৬%)।<ref name="IDF2022" /> |
|||
উন্নয়নশীল দেশগুলোতে নগরায়ন, জীবনশৈলীর পরিবর্তন, কায়িকশ্রম কম হয় এমন কাজের হার বৃদ্ধি পাওয়া, অধিক ক্যালরিযুক্ত কিন্তু কম পুষ্টিকর খাবার (বেশি চিনি ও সম্পৃক্ত চর্বিযুক্ত খাবার) খাওয়ার প্রবনতা বৃদ্ধি পাওয়ার কারণে খুব দ্রুত ডায়াবেটিস রোগী বৃদ্ধি পাচ্ছে।<ref name=WHO2016 /><ref name="Wild2004">{{cite journal | vauthors = Wild S, Roglic G, Green A, Sicree R, King H | title = Global prevalence of diabetes: estimates for the year 2000 and projections for 2030 | journal = Diabetes Care | volume = 27 | issue = 5 | pages = 1047–1053 | date = May 2004 | pmid = 15111519 | doi = 10.2337/diacare.27.5.1047 | doi-access = free }}</ref><ref>{{cite journal | vauthors = Mathers CD, Loncar D | title = Projections of global mortality and burden of disease from 2002 to 2030 | journal = PLOS Medicine | volume = 3 | issue = 11 | pages = e442 | date = November 2006 | pmid = 17132052 | pmc = 1664601 | doi = 10.1371/journal.pmed.0030442 }}</ref> ২০১৭ থেকে ২০৪৫ সালের মধ্যে ডায়াবেটিস রোগীর সংখ্যা ৪৮% বৃদ্ধি পেতে পারে।<ref name=IDF2017/> |
|||
==ইতিহাস== |
|||
{{Main|ডায়াবেটিসের ইতিহাস}} |
|||
ডায়াবেটিস ছিল প্রথম বর্ণনাকৃত রোগগুলোর মধ্যে একটা,<ref>{{cite book| vauthors = Ripoll BC, Leutholtz I |title=Exercise and disease management|publisher=CRC Press|location=Boca Raton|isbn=978-1-4398-2759-8 |page=25 |url=https://books.google.com/books?id=eAn9-bm_pi8C&pg=PA25|edition=2nd|date=2011-04-25|url-status=live|archive-url=https://web.archive.org/web/20160403054841/https://books.google.com/books?id=eAn9-bm_pi8C&pg=PA25|archive-date=2016-04-03 }}</ref> আনুমানিক ১৫০০ খ্রিষ্টপূর্বাব্দের একটি [[মিশরীয় সভ্যতা|মিশরীয়]] পাণ্ডুলিপিতে এই রোগটি ''প্রচুর পরিমাণ মূত্র নির্গমন'' হিসেবে উল্লেখ পাওয়া যায়।<ref name=History2010/> এবার্স প্যাপাইরাসে এরূপ ক্ষেত্রে প্রচুর পরিমাণে পানি পান করার পরামর্শ দেওয়া আছে।<ref name="Roberts">{{cite magazine| vauthors = Roberts J |title=Sickening sweet|magazine=Distillations|date=2015|volume=1|issue=4|pages=12–15 |url= https://www.sciencehistory.org/distillations/magazine/sickening-sweet |access-date=20 March 2018}}</ref> প্রথম যে রোগীর বর্ণনা পাওয়া যায় তার টাইপ ১ ডায়াবেটিস ছিল বলে মনে করা হয়।<ref name=History2010>{{cite book | veditors = Poretsky L |title=Principles of diabetes mellitus|year=2009|publisher=Springer|location=New York|isbn=978-0-387-09840-1|page=3|url=https://books.google.com/books?id=i0qojvF1SpUC&pg=PA3 |edition=2nd |url-status=live |archive-url=https://web.archive.org/web/20160404170919/https://books.google.com/books?id=i0qojvF1SpUC&pg=PA3 |archive-date=2016-04-04}}</ref> প্রায় একই সময়েই ভারতীয় চিকিৎসকগণও এই রোগটিকে শনাক্ত করেছিলেন। প্রস্রাব পিঁপড়াকে আকর্ষণ করত উল্লেখ করে তাঁরা এর নাম দিয়েছিলেন ''মধুমেহ''।<ref name=History2010/><ref name="Roberts"/> |
|||
২৩০ খ্রিষ্টপূর্বাব্দে গ্রিক চিকিৎসক অ্যাপোলিনিয়াস অব মেমফিস ''ডায়াবেটিস'' শব্দটি প্রথম ব্যবহার করেন।<ref name=History2010/> [[রোমান সাম্রাজ্য|রোমান সাম্রাজ্যের]] সময় এই রোগটিকে বিরল ভাবা হতো। সে-সময়ের প্রখ্যাত গ্রিক চিকিৎসক গ্যালেন মন্তব্য করেন যে, তিনি তাঁর সমগ্র পেশাগত জীবনে মাত্র দুইজন এরূপ রোগী দেখেছেন।<ref name=History2010/> প্রাচীনকালের খাদ্যাভ্যাস ও জীবন-যাপন রীতির কারণে এই রোগের প্রাদুর্ভাব কম ছিল বলে মনে করা হয়, এছাড়া রোগটি চরম পর্যায়ে না গেলে লক্ষণ প্রকাশ পায় না এটাও একটা কারণ হতে পারে। গ্যালেন এই রোগের নাম দিয়েছিলেন ''মূত্রের ডায়রিয়া'' (diarrhea urinosa)।<ref name="Laios"/> |
|||
ডায়াবেটিসের উল্লেখসহ বিস্তারিত বর্ণনা পাওয়া যায় Aretaeus of Cappadocia (২য় বা তৃতীয় শতাব্দীর প্রথমদিকে) থেকে। তিনি লক্ষণসহ বিস্তারিতভাবে বর্ণনা করেন। তিনি ''নিউম্যাটিক স্কুল''-এর বিশ্বাসের প্রতিফলন ঘটিয়ে এই রোগের কারণ হিসেবে আর্দ্রতা ও ঠান্ডাকে দায়ী করেন। তিনি ডায়াবেটিস ও অন্যান্য রোগের মধ্যে সম্পর্ক নির্ণয় করেন, এবং ডিফারেন্সিয়াল ডায়াগনোসিস হিসেবে সাপের কামড়ের কথা উল্লেখ করেন, যেটিও তৃষ্ণা অনেক বাড়ায়। ১৫৫২ সালে ভেনিসে লাতিন ভাষায় প্রকাশিত হওয়ার আগ পর্যন্ত তাঁর কাজ পশ্চিমা বিশ্বে অপরিচিত ছিল।<ref name="Laios">{{cite journal | vauthors = Laios K, Karamanou M, Saridaki Z, Androutsos G | title = Aretaeus of Cappadocia and the first description of diabetes | journal = Hormones | volume = 11 | issue = 1 | pages = 109–113 | year = 2012 | pmid = 22450352 | doi = 10.1007/BF03401545 | url = http://www.hormones.gr/pdf/HORMONES%202012,%20109-113.pdf | url-status = live | s2cid = 4730719 | archive-url = https://web.archive.org/web/20170104092212/http://www.hormones.gr/pdf/HORMONES%202012%2C%20109-113.pdf | archive-date = 2017-01-04 }}</ref> |
|||
[[সুশ্রুত]] ও [[চরক]] নামে দুজন ভারতীয় চিকিৎসক ৪০০-৫০০ খ্রিষ্টপূর্বাব্দের মধ্যে প্রথমবারের মতো লক্ষ্য করেন যে, ডায়াবেটিক রোগীদের প্রস্রাব মিষ্টি। তারাই প্রথমবারের মতো দুই ধরনের ডায়াবেটিসকে পৃথক অবস্থা হিসেবে শনাক্ত করেন। সুশ্রুত ও চরক বর্ণনা করেন যে, অলস, মোটা, অতিভোজী ব্যক্তি এবং যারা মিষ্টি ও চর্বি জাতীয় খাদ্য বেশি খেত তাদের মধ্যে এই রোগের প্রাদুর্ভাব বেশি দেখা যেত। অতিস্থূল ব্যক্তির জন্য শারীরিক ব্যায়াম ও শাক-সবজি ছিল চিকিৎসার প্রধান অবলম্বন।<ref name="tbd5">{{বই উদ্ধৃতি |শেষাংশ1=HOLT |প্রথমাংশ1=RICHARD I.G. |শেষাংশ2=COCKRAM |প্রথমাংশ2=CLIVE S. |শেষাংশ3=FLYVBJERG |প্রথমাংশ3=ALLAN |শেষাংশ4=GOLDSTEIN |প্রথমাংশ4=BARRY J. |শিরোনাম=Textbook of Diabetes |প্রকাশক=Wiley-Blackwell |আইএসবিএন=9781118924877 |পাতা=৪-৬ |সংস্করণ=৫ম |ভাষা=ইংরেজি |অধ্যায়=The history of Diabetes Mellitus}}</ref> অপরদিকে, কৃশকায় ব্যক্তিদের মধ্যেও এক ধরনের বহুমূত্ররোগ দেখা দিত যা আরও বেশি তীব্র ছিল। নবম থেকে একাদশ খ্রিষ্টাব্দের আরবীয় চিকিৎসাশাস্ত্রের পুস্তকগুলোতেও ডায়াবেটিস রোগীদের মূত্রের মিষ্টতা নিয়ে গুরুত্বারোপ করা হতো। এর মধ্যে বিশেষভাবে উল্লেখযোগ্য হলো [[ইবনে সিনা]] (৯৮০-১০৩৭) রচিত [[কানুন ফিততিব]] নামক [[চিকিৎসা বিশ্বকোষ]]।<ref name="tbd5" /><ref name=History2010/> |
|||
বিংশ শতাব্দীতে ইনসুলিন আবিষ্কারের পূর্বে ডায়াবেটিসের উল্লেখযোগ্য কোনো চিকিৎসা ছিল না। দুই কানাডীয় বিজ্ঞানী [[ফ্রেডরিক ব্যানটিং]] ও [[চার্লস বেস্ট]] ১৯২১ ও ১৯২২ সালে ইনসুলিন পৃথক ও পরিশোধন করেন।<ref name=History2010/> পরবর্তীতে ১৯৪০ সালে দীর্ঘমেয়াদি সক্রিয় এনপিএইচ ইনসুলিন আবিষ্কৃত হয়।<ref name=History2010/> |
|||
===ব্যুৎপত্তি=== |
|||
ইংরেজি ''diabetes'' ({{IPAc-en|ˌ|d|aɪ|.|ə|ˈ|b|iː|t|iː|z}} অথবা {{IPAc-en|ˌ|d|aɪ|.|ə|ˈ|b|iː|t|ᵻ|s}}) শব্দটি [[লাতিন]] ''diabētēs'' থেকে এসেছে, যা আবার [[প্রাচীন গ্রিক]] διαβήτης (''diabētēs'') থেকে উদ্ভূত, যার শাব্দিক অর্থ নল।<ref name=OED_diabetes>Oxford English Dictionary. ''diabetes''. Retrieved 2011-06-10.</ref> [[প্রাচীন গ্রিস|প্রাচীন গ্রিক]] [[চিকিৎসক]] Aretaeus of Cappadocia ২য় খ্রিষ্টাব্দে এই শব্দটি ব্যবহার করেছিলেন। যেহেতু তরল শরীরে থাকে না, দেহকে নল হিসেবে ব্যবহার করে বেরিয়ে যায়, তাই বহুমূত্ররোগের অতিরিক্ত প্রস্রাব নির্গমনকে বুঝাতে রূপকার্থে এরূপ নামকরণ করেছিলেন। text book of diabetes <ref name=OnlineEtymology_diabetes>{{cite web | vauthors = Harper D |title= Online Etymology Dictionary. ''diabetes.'' |year= 2001–2010 |url= http://www.etymonline.com/index.php?search=diabetes&searchmode=none |access-date= 2011-06-10 |url-status=live |archive-url= https://web.archive.org/web/20120113074242/http://www.etymonline.com/index.php?search=diabetes&searchmode=none |archive-date= 2012-01-13 }}</ref><ref>Aretaeus, ''De causis et signis acutorum morborum (lib. 2)'', [https://www.perseus.tufts.edu/hopper/text?doc=Perseus:abo:tlg,0719,002:2:2&lang=original Κεφ. β. περὶ Διαβήτεω (Chapter 2, ''On Diabetes'', Greek original)] {{webarchive|url=https://web.archive.org/web/20140702232821/http://www.perseus.tufts.edu/hopper/text?doc=Perseus%3Aabo%3Atlg%2C0719%2C002%3A2%3A2&lang=original |date=2014-07-02 }}, on Perseus</ref> পরিশেষে বলা যায়, শব্দটি এসেছে মূলত গ্রিক διαβαίνειν (''diabainein'') থেকে, যার অর্থ ''কোনো কিছুর মধ্য দিয়ে প্রবাহিত হওয়া বা চলাচল করা'',<ref name=OED_diabetes/> শব্দটির দুটি অংশ রয়েছে, প্রথম অংশ δια- (''dia''-), যার অর্থ "মধ্য দিয়ে" এবং দ্বিতীয় অংশ βαίνειν (''bainein''), যার অর্থ "যাওয়া"।<ref name=OnlineEtymology_diabetes/> ইংরেজি ভাষায় "diabetes" শব্দটা প্রথম ''diabete'' হিসেবে একটি চিকিৎসা নিবন্ধে লিপিবদ্ধ হয় ১৪২৫ সালে। ''[[wikt:mellitus|mellitus]]'' ({{IPAc-en|m|ə|ˈ|l|aɪ|t|ə|s}} or {{IPAc-en|ˈ|m|ɛ|l|ᵻ|t|ə|s}}) শব্দটি এসেছে চিরায়ত লাতিন শব্দ ''mellītus'' থেকে যার অর্থ "মধুর মতো মিষ্টি"<ref name=OED_mellite>Oxford English Dictionary. ''mellite''. Retrieved 2011-06-10.</ref><ref name=MyEtymology_mellitus>{{cite web |title = MyEtimology. ''mellitus.'' |url = http://www.myetymology.com/latin/mellitus.html |access-date = 2011-06-10 |url-status = live |archive-url = https://web.archive.org/web/20110316045914/http://www.myetymology.com/latin/mellitus.html |archive-date = 2011-03-16 }}</ref>).লাতিন শব্দটি উদ্ভূত হয়েছে ''mell''- থেকে যা আবার এসেছে ''mel'' থেকে, যার অর্থ "মধু";<ref name=OED_mellite/><ref name=MyEtymology_mellitus/> এবং -''ītus'' হলো একটি অধিযোজন বা সাফিক্স<ref name=OED_mellite/> যার অর্থ ইংরেজি সাফিক্স বা অধিযোজন "-ite" এর মতো।<ref name="OED_-ite">Oxford English Dictionary. ''-ite''. Retrieved 2011-06-10.</ref> [[থমাস উইলিস]] একটি ডায়াবেটিস রোগীর মূত্র পরীক্ষা করে মিষ্টি স্বাদ লক্ষ করেন এবং আধুনিক ইউরোপে তিনিই প্রথম ১৬৭৪ খ্রিষ্টাব্দে তাঁঁর রচিত ''ফার্মাসিউটিস র্যাশনালিস'' গ্রন্থে ডায়াবেটিস রোগীর মূত্রের মিষ্টতা সম্পর্কে উল্লেখ করেন.<ref name=":14">{{Cite journal|last=Allan|first=Frank N.|date=1953-01-01|title=The Writings of Thomas Willis, M.D.: Diabetes Three Hundred Years Ago|url=https://diabetes.diabetesjournals.org/content/2/1/74|journal=Diabetes|language=en|volume=2|issue=1|pages=74–78|doi=10.2337/diab.2.1.74|issn=0012-1797|pmid=13020949|s2cid=44478560}}</ref><ref name=":15">{{Cite book|chapter-url=https://archive.org/details/b30323976/page/n125|title=Pharmaceutice rationalis: or, an exercitation of the operations of medicines in humane bodies.|last=Willis|first=Thomas|year=1679|location=London|pages=79–84|chapter=Section IV. Chapter III. Of the too much Evacuation by the Urine, and its Remedy; and especially of the Diabetes or Pissing Evil, whole Theory and Method of Curing, is inquired into}}</ref> যদিও দাবি করা হয় যে, থমাস উইলিস শর্করামেহকে সুনির্দিষ্টভাবে বুঝাতে ''mellitus'' শব্দটি যোগ করেছিলেন, তবে এই শব্দটির উল্লেখ তাঁর পুস্তকের ডায়াবেটিস অধ্যায়ের কোথাও পাওয়া যায় না।<ref name=":15" /> এডিনবরায় প্রশিক্ষিত স্কটল্যান্ডীয় সামরিক চিকিৎসক [[জন রোলো]] সর্বপ্রথম [[উদকমেহ|ডায়াবেটিস ইনসিপিডাস]] থেকে পৃথক করার জন্য diabetes শব্দের সাথে বিশেষণ হিসেবে “mellitus” শব্দটি যোগ করেন।<ref name="tbd5" /><ref>{{cite book|author=Leonid Poretsky|title=Principles of Diabetes Mellitus|url=https://books.google.com/books?id=6iOCD1JKWPMC&pg=PA22|accessdate=20 June 2013|date=1 January 2002|publisher=Springer|isbn=978-1-4020-7114-0|page=22}}</ref> |
|||
== দাঁতের সমস্যা == |
|||
=== মাড়ির রোগ === |
|||
বহুমূত্ররোগ মাড়ির রোগের বিস্তার ও তীব্রতা বাড়িয়ে দেয়।<ref>{{Cite journal |last=Baeza |first=Mauricio |last2=Morales |first2=Alicia |last3=Cisterna |first3=Carlos |last4=Cavalla |first4=Franco |last5=Jara |first5=Gisela |last6=Isamitt |first6=Yuri |last7=Pino |first7=Paulina |last8=Gamonal |first8=Jorge |date=2020-01-10 |title=Effect of periodontal treatment in patients with periodontitis and diabetes: systematic review and meta-analysis |url=http://www.scielo.br/j/jaos/a/TmxVHnJrwPXTwCvB9hHBXrg/?lang=en |journal=Journal of Applied Oral Science |language=en |volume=28 |doi=10.1590/1678-7757-2019-0248 |issn=1678-7757}}</ref> |
|||
=== দন্ত ক্ষয় === |
|||
ডায়াবেটিসে আক্রান্ত ব্যক্তিদের দন্তক্ষয় রোগের ঝুঁকি অনেক বেশি। [[মুখের লালা]]র গঠন ও প্রবাহেও পরিবর্তন ঘটে।<ref>{{Cite journal |last=Stöhr |first=Julia |last2=Barbaresko |first2=Janett |last3=Neuenschwander |first3=Manuela |last4=Schlesinger |first4=Sabrina |date=2021-07-01 |title=Bidirectional association between periodontal disease and diabetes mellitus: a systematic review and meta-analysis of cohort studies|journal=Scientific Reports |volume=11 |pages=13686 |doi=10.1038/s41598-021-93062-6 |issn=2045-2322 |pmc=8249442 |pmid=34211029}}</ref> মুখের পরিবেশ পরিবর্তনের ফলে ব্যাকটেরিয়া ও অন্যান্য অণুজীবের সংখ্যা বৃদ্ধি পায়। টাইপ ২ ডায়াবেটিস রোগীদের বেশি শর্করা খাওয়ার ফলে এমন সমস্যা হয়।<ref>{{Cite journal |last=de Lima |first=Ana Karolina Almeida |last2=Amorim dos Santos |first2=Juliana |last3=Stefani |first3=Cristine Miron |last4=Almeida de Lima |first4=Adriano de |last5=Damé-Teixeira |first5=Nailê |date=2020-11-01 |title=Diabetes mellitus and poor glycemic control increase the occurrence of coronal and root caries: a systematic review and meta-analysis |url=https://doi.org/10.1007/s00784-020-03531-x |journal=Clinical Oral Investigations |language=en |volume=24 |issue=11 |pages=3801–3812 |doi=10.1007/s00784-020-03531-x |issn=1436-3771}}</ref> |
|||
==অন্যান্য প্রাণী== |
|||
প্রাণীদের মধ্যে কুকুর ও বিড়ালে ডায়াবেটিস সবচেয়ে বেশি দেখা যায়। মধ্যবয়সি প্রাণীরা বেশি আক্রান্ত হয়। পুরুষ কুকুরের তুলনায় স্ত্রী কুকুরের ডায়াবেটিস হওয়ার সম্ভাবনা দ্বিগুণ, অন্যদিকে কিছু সূত্রের তথ্য মোতাবেক, পুং বিড়াল স্ত্রী বিড়ালের তুলনায় বেশি ঝুঁকিতে। উভয় প্রাণীর সকল প্রজাতিই আক্রান্ত হতে পারে, তবে কিছু ক্ষুদ্রকায় কুকুর প্রজাতির ডায়াবেটিস হওয়ার সম্ভাবনা বেশি, যেমন ক্ষুদ্রকায় পুডল।<ref name=Merck>{{cite web | title=Diabetes mellitus | website=Merck Veterinary Manual, 9th edition (online version) | url=http://www.merckvetmanual.com/mvm/index.jsp?cfile=htm/bc/40302.htm | year=2005 | access-date=2011-10-23 | url-status=live | archive-url=https://web.archive.org/web/20110927154816/http://www.merckvetmanual.com/mvm/index.jsp?cfile=htm%2Fbc%2F40302.htm | archive-date=2011-09-27 }}</ref> |
|||
== তথ্যসূত্র == |
|||
{{সূত্র তালিকা}} |
|||
== বহিঃসংযোগ == |
|||
{{Medical condition classification and resources |
|||
| ICD10={{ICD10|E|10||e|10}}–{{ICD10|E|14||e|10}} |
|||
| ICD9={{ICD9|250}} |
|||
| MedlinePlus=001214 |
|||
| eMedicineSubj=med |
|||
| eMedicineTopic=546 |
|||
| eMedicine_mult={{eMedicine2|emerg|134}} |
|||
| MeSH=D003920| |
|||
}} |
|||
{{Sister project links|display=Diabetes mellitus}} |
|||
<!-- BEFORE inserting new links here you should first post it to the talk page, otherwise your edit is likely to be reverted; this section is reserved for official or authoritative resources --> |
|||
* {{Curlie|Health/Conditions_and_Diseases/Endocrine_Disorders/Pancreas/Diabetes/}} |
|||
* [http://www.diabetes.org American Diabetes Association] |
|||
== ধরন == |
|||
{| class="wikitable" style="float:right; margin:10px" |
|||
|+ টাইপ-১ ও টাইপ-২ ডায়াবেটিসের মধ্যে তুলনা |
|||
|- |
|||
!বিষয়!!টাইপ-১!!টাইপ-২ |
|||
|- |
|||
!আক্রান্ত হবার সময়কাল |
|||
|দ্রুত||ধীর |
|||
|- |
|||
!আক্রান্ত হবার বয়স |
|||
|বেশিরভাগ ক্ষেত্রে শিশু |
|||
অবস্থায় |
|||
||বেশিরভাগ ক্ষেত্রে |
|||
পরিণত বয়সে |
|||
|- |
|||
!দেহের আকৃতি |
|||
|স্বাভাবিক বা, ক্ষীণকায়||স্থূলকায় |
|||
|- |
|||
!কিটোএসিডোসিস |
|||
|সহজপ্রাপ্য||বিরল |
|||
|- |
|||
!অটোঅ্যান্টিবডি |
|||
|সাধারণত উপস্থিত||অনুপস্থিত |
|||
|- |
|||
!এন্ডোজেনাস ইনসুলিন |
|||
|কম অথবা, অনুপস্থিত||স্বাভাবিক, কমে যাওয়া, |
|||
বা বৃদ্ধি পাওয়া |
|||
|- |
|||
!যমজদের মধ্যে |
|||
সাধারণভাবে |
|||
* [http://www.diabetesatlas.org/ IDF Diabetes Atlas] |
|||
আক্রান্ত হওয়ার হার |
|||
|৫০%||৯০% |
|||
|- |
|||
! Prevalence |
|||
| ~১০% || ~৯০% |
|||
|} |
|||
বহুমূত্র রোগ বা ডায়াবেটিস বললে সাধারাণতঃ [[ডায়াবেটিস মেলাইটাস|ডায়াবেটিস মেলিটাস]] বোঝায়। তবে [[ডায়াবেটিস ইনসিপিডাস]] নামে আরেকটি রোগ আছে যাতে মূত্র উৎপাদন বেশি হয় কিন্তু তা [[অ্যান্টি ডাইইউরেটিক হরমোন|ADH]] অ্যান্টি ডাইইউরেটিক হরমোন নামে অন্য একটি হর্মোনের উৎপাদনের অভাব বা ক্রিয়ার অভাবে হয়ে থাকে এবং মূত্রাধিক্য এবং তার জন্য অতিতৃষ্ণা এই দুটি উপসর্গের মিল ছাড়া এই রোগটির সঙ্গে "ডায়াবেটিস মেলাইটাস"-এর কোন সম্পর্ক নেই। এ দুটির মধ্যে ডায়াবেটিস মেলাইটাসের প্রকোপ অনেক বেশি। ডায়াবেটিস মেলাইটাস আবার দু'রকম হতে পারে। যথাঃ [[টাইপ-১]] বা ইনস্যুলিন নির্ভরশীল এবং [[টাইপ-২]] বা ইনস্যুলিন নিরপেক্ষ ডায়াবেটিস। |
|||
* [http://ndep.nih.gov/ National Diabetes Education Program] |
|||
== টাইপ-১ == |
|||
[[টাইপ-১]]<ref>{{ওয়েব উদ্ধৃতি |শিরোনাম=Johns Hopkins Medical Institutions |ইউআরএল=http://autoimmune.pathology.jhmi.edu/diseases.cfm?systemID=3&DiseaseID=23 |সংগ্রহের-তারিখ=১৩ নভেম্বর ২০০৯ |আর্কাইভের-ইউআরএল=https://www.webcitation.org/6IHKlzpdM?url=http://autoimmune.pathology.jhmi.edu/diseases.cfm?systemID=3 |আর্কাইভের-তারিখ=২১ জুলাই ২০১৩ |অকার্যকর-ইউআরএল=হ্যাঁ }}</ref> বহুমূত্র হল [[অটোইম্যুন|অটোইমিউন]] রোগ। এ রোগে অগ্ন্যাশয়ের ইনসুলিন নিঃসরণকারী কোষগুলো ধ্বংস হয়ে যায়। তাই যাদের টাইপ-১ হয়, এদের দেহে ইনসুলিন উৎপাদিত হয় খুবই কম। এ জন্য রোগীকে বেঁচে থাকার জন্য ইনসুলিন [[ইনজেকশন]] বা [[ইনসুলিন পাম্প]] নিতে হয়।<ref name="Rother">{{সাময়িকী উদ্ধৃতি | লেখক = Rother KI | শিরোনাম = Diabetes treatment—bridging the divide | সাময়িকী = The New England Journal of Medicine | খণ্ড = 356 | সংখ্যা নং = 15 | পাতাসমূহ = 1499–501 | তারিখ = April 2007 | pmid = 17429082 | ডিওআই = 10.1056/NEJMp078030 | pmc=4152979}}</ref> শিশু ও তরুণদের মধ্যে এ ধরনের বহুমূত্র হয় বেশি। ১০-৩০ বছরের মধ্যে দেখা দেয়। ইহা মূলত জেনেটিক কারণে হয়ে থাকে। এর জন্য দায়ী হল ''HLADR 3 এবং HLADR 4'' নামক দুটি জিন ।<ref name="merck1">{{ওয়েব উদ্ধৃতি|ইউআরএল=http://www.merck.com/mmpe/sec12/ch158/ch158b.html#sec12-ch158-ch158b-1206 |শিরোনাম=Diabetes Mellitus (DM): Diabetes Mellitus and Disorders of Carbohydrate Metabolism: Merck Manual Professional |প্রকাশক=[[Merck & Co.|Merck Publishing]] |তারিখ=April 2010 |সংগ্রহের-তারিখ=2010-07-30}}</ref> |
|||
=== টাইপ-১ কে আবার দুই ভাগে ভাগ করা যায় === |
|||
* [https://diabetesjournals.org/care/issue/45/Supplement_1 ADA's Standards of Medical Care in Diabetes 2022] |
|||
* ''' টাইপ-১-এ ''' অটোইমিউনিটির জন্য বিটা কোষের ধংসের কারণে এই টাইপ-১-এ ডায়াবেটিস হয়ে থাকে । |
|||
* ''' টাইপ-১-বি '''এটিও বিটা কোষের ধংসের কারণে হয়ে থাকে, কিন্তু এর সঠিক কারণ জানা যায়নি ।<ref name="pmid406527">{{সাময়িকী উদ্ধৃতি |লেখকগণ=Dorner M, Pinget M, Brogard JM | শিরোনাম = Essential labile diabetes | ভাষা = German | সাময়িকী = MMW Munch Med Wochenschr | খণ্ড = 119 | সংখ্যা নং = 19 | পাতাসমূহ = 671–4 | তারিখ = May 1977 | pmid = 406527 | ডিওআই = }}</ref> |
|||
(১) রক্তে গ্লুকোজের পরিমাণ বৃদ্ধি পায় (>130 mg/100ml)। |
|||
(২) রক্তে ছিটোনো বডির পরিমাণ বৃদ্ধি পায় । |
|||
(৩) মুত্রের মাধ্যমে গ্লুকোজের নির্গমন বা গ্লুকোসুরিযা হয়। |
|||
* {{cite journal | vauthors = Polonsky KS | title = The past 200 years in diabetes | journal = The New England Journal of Medicine | volume = 367 | issue = 14 | pages = 1332–1340 | date = October 2012 | pmid = 23034021 | doi = 10.1056/NEJMra1110560 | s2cid = 9456681 }} |
|||
== টাইপ-২ == |
|||
টাইপ-২ বহুমূত্র রোগের পেছনে থাকে মূলত ‘ইনসুলিন রেজিস্ট্যান্স’। টাইপ-২ রোগীরা শরীরে যে [[ইনসুলিন]] উৎপন্ন হয়, তাকে ব্যবহার করতে পারে না। ব্যায়াম ও খাদ্যবিধির সাহায্যে একে প্রথমে মোকাবিলা করা হয়। তবে অনেক সময় প্রয়োজন হয় মুখে খাওয়ার ওষুধ, এমনকি ইনসুলিন ইনজেকশন। ৪০ বছর বা তারপরে এ ধরনের বহুমূত্র রোগ দেখা দেয়।<ref name=Fat2009>{{সাময়িকী উদ্ধৃতি |লেখকগণ=Risérus U, Willett WC, Hu FB | শিরোনাম = Dietary fats and prevention of type 2 diabetes | সাময়িকী = Progress in Lipid Research | খণ্ড = 48 | সংখ্যা নং = 1 | পাতাসমূহ = 44–51 | তারিখ = January 2009 | pmid = 19032965 | pmc = 2654180 | ডিওআই = 10.1016/j.plipres.2008.10.002 }}</ref> মিষ্টি ও মিষ্টিজাতীয় পানীয় টাইপ-২ এর ঝুঁকি বাড়ায়।<ref name=SSB2010>{{সাময়িকী উদ্ধৃতি |লেখকগণ=Malik VS, Popkin BM, Bray GA, Després JP, Hu FB | শিরোনাম = Sugar Sweetened Beverages, Obesity, Type 2 Diabetes and Cardiovascular Disease risk | সাময়িকী = Circulation | খণ্ড = 121 | সংখ্যা নং = 11 | পাতাসমূহ = 1356–64 | তারিখ = 2010-03-23 | pmid = 20308626 | pmc = 2862465 | ডিওআই = 10.1161/CIRCULATIONAHA.109.876185 }}</ref><ref>{{সাময়িকী উদ্ধৃতি |লেখকগণ=Malik VS, Popkin BM, Bray GA, Després JP, Willett WC, Hu FB | শিরোনাম = Sugar-Sweetened Beverages and Risk of Metabolic Syndrome and Type 2 Diabetes: A meta-analysis | সাময়িকী = Diabetes Care | খণ্ড = 33 | সংখ্যা নং = 11 | পাতাসমূহ = 2477–83 | তারিখ = November 2010 | pmid = 20693348 | pmc = 2963518 | ডিওআই = 10.2337/dc10-1079 }}</ref> খাবারে চর্বির ধরনও গুরুত্বপূর্ণ;স্যাচুরেটেড ফ্যাট ও ট্রান্স-ফ্যাটি এসিড ঝুঁকি বাড়ায় পক্ষান্তরে পলি-আনস্যাচুরেটেড ও মনোস্যাচুরেটেড ফ্যাট ঝুঁকি কমায়।<ref name=Fat2009 /> অত্যধিক পরিমাণ সাদা ভাত খাওয়াও ডায়াবেটিসের ঝুঁকি বাড়ায়।<ref>{{সাময়িকী উদ্ধৃতি |লেখকগণ=Hu EA, Pan A, Malik V, Sun Q | শিরোনাম = White rice consumption and risk of type 2 diabetes: meta-analysis and systematic review | সাময়িকী = BMJ (Clinical research ed.) | খণ্ড = 344 | পাতাসমূহ = e1454 | তারিখ = 2012-03-15 | pmid = 22422870 | pmc = 3307808 | ডিওআই = 10.1136/bmj.e1454 }}</ref> শারীরিক পরিশ্রম না করাও টাইপ-২ ডায়াবেটিসের অন্যতম একটা কারণ<ref name="pmid22818936">{{সাময়িকী উদ্ধৃতি |লেখকগণ=Lee IM, Shiroma EJ, Lobelo F, Puska P, Blair SN, Katzmarzyk PT | শিরোনাম = Effect of physical inactivity on major non-communicable diseases worldwide: an analysis of burden of disease and life expectancy | সাময়িকী = The Lancet | খণ্ড = 380 | সংখ্যা নং = 9838 | পাতাসমূহ = 219–29 | তারিখ = 1 July 2012 | pmid = 22818936 | pmc = 3645500 | ডিওআই = 10.1016/S0140-6736(12)61031-9 }}</ref> |
|||
বিশ্বজুড়ে ২৪৬ মিলিয়ন ডায়াবেটিস রোগীর ৯০ শতাংশের বেশি হল টাইপ-২ ডায়াবেটিস। দুই ধরনের ডায়াবেটিসই গুরুতর এবং হতে পারে শিশু ও তরুণদেরও। এ জন্য ডায়াবেটিসের বিপদ-চিহ্নগুলো জানা খুবই প্রয়োজন। ‘[[মৃদু ডায়াবেটিস]]’ বলে কিন্তু কিছু নেই। |
|||
* {{cite web | url = https://medlineplus.gov/diabetes.html | publisher = U.S. National Library of Medicine | work = MedlinePlus | title = Diabetes }} |
|||
== অন্যান্য ধরন == |
|||
নারীদের ক্ষেত্রে [[গর্ভাবস্থা]]য় তৃতীয় এক প্রকার ডায়াবেটিস হয়ে থাকে। এটা জেস্টেশনাল ডায়াবেটিস নামেও পরিচিত।<ref name=NDIC_Stats>{{ওয়েব উদ্ধৃতি|শিরোনাম=National Diabetes Clearinghouse (NDIC): National Diabetes Statistics 2011|ইউআরএল=http://diabetes.niddk.nih.gov/dm/pubs/statistics/#Gestational|প্রকাশক=U.S. Department of Health and Human Services|সংগ্রহের-তারিখ=22 April 2014|আর্কাইভের-ইউআরএল=https://web.archive.org/web/20140417143052/http://diabetes.niddk.nih.gov/dm/pubs/statistics/#Gestational|আর্কাইভের-তারিখ=১৭ এপ্রিল ২০১৪|অকার্যকর-ইউআরএল=হ্যাঁ}}</ref> |
|||
{{Disease of the pancreas and glucose metabolism}} |
|||
== ডায়াবেটিসের চিকিৎসা == |
|||
{{diabetes}} |
|||
* ইনসুলিন |
|||
* অ্যান্টিডায়াবেটিক ঔষধ ( মুখে খাওয়ার ঔষধ ) |
|||
* জীবনধারার পরিবর্তন: নিয়মিত ব্যায়াম, খাদ্য গ্রহণে সচেতনতা, অসুখ সম্বন্ধে রোগীর প্রয়োজনীয় ধারণা। |
|||
== জাতিসংঘের ঘোষণা == |
|||
২০০৬ খ্রিষ্টাব্দের ২০ ডিসেম্বর জাতিসংঘের সাধারণ পরিষদ এর ৬১/২২৫ নম্বর ঘোষণায় ডায়াবেটিসকে দীর্ঘমেয়াদি, অবক্ষয়ী ও ব্যয়বহুল ব্যাধি হিসাবে বর্ণনা করা হয়েছে যা মানবদেহে মারাত্মক জটিলতার সৃষ্টি করতে পারে। |
|||
{{কর্তৃপক্ষ নিয়ন্ত্রণ}} |
|||
== তথ্যসূত্র == |
|||
{{সূত্র তালিকা}} |
|||
{{DEFAULTSORT:Diabetes Mellitus}} |
|||
== আরও তথ্য== |
|||
* {{সাময়িকী উদ্ধৃতি | লেখক = Polonsky KS | শিরোনাম = The Past 200 Years in Diabetes | সাময়িকী = New England Journal of Medicine | খণ্ড = 367 | সংখ্যা নং = 14 | পাতাসমূহ = 1332–40 | বছর = 2012 | pmid = 23034021 | ডিওআই = 10.1056/NEJMra1110560 }} |
|||
[[বিষয়শ্রেণী:বহুমূত্ররোগ]] |
|||
==বহিঃসংযোগ== |
|||
{{Sister project links|display=Diabetes mellitus}} |
|||
*{{DMOZ|Health/Conditions_and_Diseases/Endocrine_Disorders/Pancreas/Diabetes/}} |
|||
* [http://www.diabetesatlas.org/ IDF Diabetes Atlas] |
|||
* [http://www.dmoz.org/Health/Conditions_and_Diseases/Endocrine_Disorders/Pancreas/Diabetes/ Diabetes] {{ওয়েব আর্কাইভ|url=https://web.archive.org/web/20130403141003/http://www.dmoz.org/Health/Conditions_and_Diseases/Endocrine_Disorders/Pancreas/Diabetes/ |date=৩ এপ্রিল ২০১৩ }} at the [[Open Directory Project]] |
|||
* [http://www.diabetes.org/ American Diabetes Association] |
|||
[[বিষয়শ্রেণী:বিপাকীয় ব্যাধি]] |
|||
{{Endocrine pathology}} |
|||
{{diabetes}} |
|||
[[বিষয়শ্রেণী:রক্ত সংবহনতন্ত্রের রোগ]] |
|||
{{কর্তৃপক্ষ নিয়ন্ত্রণ}} |
|||
{{চিকিৎসা তথ্য সংস্থান}} |
|||
{{অসম্পূর্ণ}} |
|||
[[বিষয়শ্রেণী:বহুমূত্ররোগ]] |
|||
[[বিষয়শ্রেণী:বিপাকীয় ব্যাধি]] |
|||
[[বিষয়শ্রেণী:রক্ত সংবহনতন্ত্রের রোগ]] |
|||
[[বিষয়শ্রেণী:অন্তঃক্ষরা গ্রন্থির রোগ]] |
[[বিষয়শ্রেণী:অন্তঃক্ষরা গ্রন্থির রোগ]] |
||
১৫:১৬, ২৮ সেপ্টেম্বর ২০২২ তারিখে সংশোধিত সংস্করণ
| ডায়াবেটিস মেলিটাস | |
|---|---|
 | |
| ডায়াবেটিসের প্রতীক হিসেবে ব্যবহৃত সার্বজনীন নীল বৃত্ত।[১] | |
| উচ্চারণ | |
| বিশেষত্ব | এন্ডোক্রাইনোলজি |
| লক্ষণ | ঘনঘন প্রস্রাব, অত্যধিক তৃষ্ণা, অত্যধিক ক্ষুধা।[২] |
| জটিলতা | ডায়াবেটিক কিটোঅ্যাসিডোসিস, হাইপারঅসমোলার হাইপারগ্লাইসিমিক স্টেট, হৃদ্রোগ, স্ট্রোক, প্রান্তীয় স্নায়ুরোগ, দীর্ঘমেয়াদি বৃক্কীয় বৈকল্য, পায়ে ঘা, চিন্তাশক্তির বিলোপ, ডায়াবেটিক গ্যাস্ট্রোপ্যারিসিস বা জঠর দৌর্বল্য।[২][৩][৪][৫] |
| প্রকারভেদ | দুটি প্রধান ধরন হলো টাইপ ১ ও টাইপ ২ |
| কারণ | অটোইমিউন বা স্ব-অনাক্রম্যতা, জিনগত, জীবনশৈলীর পরিবর্তনসহ বিবিধ কারণ। |
| ঝুঁকির কারণ | টাইপ ১: পারিবারিক ইতিহাস[৬] টাইপ ২: অতিস্থূলতা, কায়িকশ্রমের অভাব, বংশগতি[২][৭] |
| রোগনির্ণয়ের পদ্ধতি | রক্তের গ্লুকোজ মাত্রা বেড়ে যাওয়া।[২] |
| পার্থক্যমূলক রোগনির্ণয় | উদকমেহ |
| প্রতিরোধ | খাদ্যাভ্যাস ও জীবনশৈলীর পরিবর্তন টাইপ ২ প্রতিরোধ করতে পারে। |
| চিকিৎসা | স্বাস্থ্যকর খাদ্যাভ্যাস, শারীরিক ব্যায়াম।[২] |
| ঔষধ | ইনসুলিন, ডায়াবেটিসের ওষুধ যেমন মেটফরমিন[২][৮][৯] |
| আরোগ্যসম্ভাবনা | সম্পূর্ণভাবে আরোগ্য হয় না, তবে নিয়ন্ত্রণে রাখা যায়। |
| সংঘটনের হার | ৫৩ কোটি ৭০ লাখ (২০২১)[১০] |
| মৃতের সংখ্যা | ৬৭ লাখ (২০২১)[১০] |
ডায়াবেটিস মেলাইটাস (ইংরেজি: Diabetes mellitus) যা সংক্ষেপে ডায়াবেটিস নামেই পরিচিত, বাংলায় এটিকে বহুমূত্ররোগ বলে। ডায়াবেটিস হলো একটি গুরুতর, দীর্ঘমেয়াদি অবস্থা যেটি ঘটে যখন রক্তের গ্লুকোজ মাত্রা দীর্ঘসময় ধরে স্বাভাবিকের চেয়ে বেশি থাকে, কারণ হয় শরীর যথেষ্ট পরিমাণে বা কোনো ইনসুলিন উৎপাদন করে না অথবা উৎপাদিত ইনসুলিন কার্যকরভাবে ব্যবহার করতে পারে না।[১১] উপসর্গগুলো হলো ঘনঘন প্রস্রাব (পলিইউরিয়া), অত্যধিক তৃষ্ণা (পলিডিপসিয়া) এবং অত্যধিক ক্ষুধা (পলিফেজিয়া)।[২] চিকিৎসা না করালে অনেক জটিলতার সৃষ্টি হয়।[২] তাৎক্ষণিক জটিলতার মধ্যে রয়েছে ডায়াবেটিক কিটোঅ্যাসিডোসিস, হাইপারঅসমোলার হাইপারগ্লাইসিমিক স্টেট অথবা মৃত্যু।[৩] গুরুতর দীর্ঘমেয়াদি জটিলতার মধ্যে রয়েছে হৃদ্যন্ত্র ও রক্তবাহের রোগ, স্ট্রোক, ডায়াবেটিক নেফ্রোপ্যাথি, ডায়বেটিসজনিত পায়ের ক্ষত, ডায়াবেটিক নিউরোপ্যাথি, ডায়াবেটিক রেটিনোপ্যাথি ও চিন্তাশক্তির লোপ।[২][৫]
বহুমূত্ররোগে হয় অগ্ন্যাশয় ঠিকমতো ইনসুলিন উৎপাদন করে না অথবা উৎপাদিত ইনসুলিনের প্রতি দেহের কোষগুলো যথাযথভাবে সাড়া প্রদান করে না।[১২] বহুমূত্ররোগের তিনটি প্রধান ধরন রয়েছে:[২]
- টাইপ ১ ডায়াবেটিস হয় যখন অগ্ন্যাশয়ের বিটা কোষ বিনষ্ট হওয়ার ফলে যথেষ্ট পরিমাণে ইনসুলিন উৎপাদিত হয় না।[২] পূর্বে এটি ইনসুলিন-নির্ভরশীল ডায়াবেটিস মেলিটাস অথবা জুভিনাইল ডায়াবেটিস নামে পরিচিত ছিল।[২] বিটা কোষ বিনষ্ট হওয়ার কারণ হলো অটোইমিউন বিক্রিয়া[১৩] অটোইমিউনের সঠিক কারণ এখনও অজানা।[২] বিটা কোষ ধ্বংসের হার বিভিন্ন ব্যক্তির ক্ষেত্রে বিভিন্ন হয়ে থাকে। এটি যে-কোনো বয়সে হতে পারে, তবে শিশু ও তরুণদের মধ্যে এই হার সবচেয়ে বেশি। ১০-১৪ বছর বয়সিদের ক্ষেত্রে এই হার শিখরে পৌঁছে।[১৪]
- টাইপ ২ ডায়াবেটিস শুরু ইনসুলিন রোধ প্রক্রিয়ার মাধ্যমে, যেখানে কোষ ইনসুলিনের প্রতি যথাযথ সাড়া প্রদানে ব্যর্থ হয়।[২] রোগের বয়স বাড়ার সাথে সাথে ইনসুলিনের ঘাটতিও তৈরি হয়।[১৫] এটি পূর্বে ইনসুলিন-অনির্ভরশীল ডায়াবেটিস মেলিটাস নামে পরিচিত ছিল।[২] গুরুত্বপূর্ণ কারণগুলো হলো শরীরের অত্যধিক ওজন ও কায়িকশ্রমের অভাব।[২]
- গর্ভকালীন ডায়াবেটিস হলো তৃতীয় প্রধান ধরন। এটি হয় যখন একজন গর্ভবতী মহিলা যার ইতঃপূর্বে কখনো ডায়াবেটিসের ইতিহাস ছিল না কিন্তু গর্ভধারণ করার পর রক্তের গ্লুকোজ মাত্রা বেড়ে যায়।[২]
টাইপ ১ ডায়াবেটিসের চিকিৎসায় ইনসুলিনের ব্যবহার আবশ্যক।[২] টাইপ ২ ডায়াবেটিসের চিকিৎসা ও প্রতিরোধের মধ্যে রয়েছে স্বাস্থ্যকর খাদ্যাভ্যাস, নিয়মিত শারীরিক ব্যায়াম, ওজন নিয়ন্ত্রণ ও তামাকের ব্যবহার এড়িয়ে চলা।[২] টাইপ ২ ডায়াবেটিসের চিকিৎসায় ইনসুলিনসহ বা ইনসুলিন ছাড়া মুখে সেবনীয় ওষুধ ব্যবহৃত হয়।[১৬] রক্তচাপ নিয়ন্ত্রণ, পা ও চোখের যত্ন নেওয়া এই রোগে খুবই জরুরি।[২] ইনসুলিন ও কিছু মুখে সেবনীয় ওষুধ রক্তের গ্লুকোজ মাত্রা কমিয়ে দিতে পারে যা হাইপোগ্লাইসিমিয়া নামে পরিচিত।[১৭] যে-সকল স্থূল ব্যক্তি টাইপ ২ ডায়াবেটিসে আক্রান্ত তাদের ওজন কমানোর শল্যচিকিৎসা খুব উপকারে আসে।[১৮] গর্ভকালীন ডায়াবেটিস সাধারণত বাচ্চা প্রসবের পর ভালো হয়ে যায়।[১৯]
২০১৯-এর হিসাব অনুযায়ী[হালনাগাদ], সারা বিশ্বে ডায়াবেটিস রোগীর সংখ্যা ছিল ৪৬ কোটি ৩০ লাখ (৮.৮% প্রাপ্তবয়স্ক মানুষ), যার মধ্যে ৯০% টাইপ ২ ডায়াবেটিস।[২০] ২০২১ সালে এই সংখ্যা বেড়ে দাঁড়িয়েছে ৫৩ কোটি ৭০ লাখে।[১০] নারী ও পুরুষের ক্ষেত্রে এই রোগের হার একই।[২১] এই রোগের প্রাদুর্ভাব হার ভবিষ্যতে আরও বৃদ্ধি পাবে।[২০] ডায়াবেটিসে মানুষের অকাল মৃত্যু ঝুঁকি প্রায় দ্বিগুণ হয়ে যায়।[২] ২০১৯ সালে, ডায়াবেটিস রোগে মৃত্যু হয়েছিল প্রায় ৪২ লাখ মানুষের,[২০] ২০২১ সালে তা দাঁড়িয়েছে ৬৭ লাখে।[১০] এটি বিশ্বব্যাপী মৃত্যুর সপ্তম প্রধান কারণ।[২২][২৩]
২০১৭ সালে বৈশ্বিক ডায়াবেটিস সম্পর্কিত স্বাস্থ্য খরচ ছিল প্রায় ৭২৭ বিলিয়ন মার্কিন ডলার,[২০] যুক্তরাষ্ট্রে ২০১৭ সালে ডায়াবেটিস খরচ ছিল প্রায় ৩২৭ বিলিয়ন মার্কিন ডলার।[২৪] ডায়াবেটিস রোগীদের গড় চিকিৎসা খরচ অন্যদের তুলনায় প্রায় ২.৩ গুণ বেশি।[২৫]
প্রতিবছর ১৪ই নভেম্বর বিশ্ব ডায়াবেটিস দিবস হিসেবে পালন করা হয়। বিশ্বজুড়ে দ্রুততার সাথে ডায়াবেটিস রোগীর সংখ্যা বৃদ্ধি পেতে থাকায় আন্তর্জাতিক ডায়াবেটিস ফেডারেশন ও বিশ্ব স্বাস্থ্য সংস্থা ১৯৯১ সালে ইনসুলিনের সহ-আবিষ্কারক ফ্রেডরিক ব্যানটিং-এর জন্মদিনটিকে বিশ্ব ডায়াবেটিস দিবস হিসেবে ঘোষণা করে।[২৬] ২০০৬ সালের ২০ ডিসেম্বর জাতিসংঘ ৬১/২২৫ নম্বর প্রস্তাব পাশের মাধ্যমে এটিকে জাতিসংঘের অফিসিয়াল দিবস হিসেবে স্বীকৃতি দেয় এবং ২০০৭ সাল থেকে বিশ্ব ডায়াবেটিস দিবসের সার্বজনীন প্রতীক হিসেবে মাঝখানে ফাঁকবিশিষ্ট নীল বৃত্ত ব্যবহৃত হয়ে আসছে। বৃত্তের মাধ্যমে ডায়াবেটিস রোগের বিরুদ্ধে লড়াইয়ে বৈশ্বিক ডায়াবেটিস সম্প্রদায়ের ঐক্যকে বুঝায়। আকাশ ও জাতিসংঘের পতাকার রঙের সাথে মিল রেখে বৃত্তের রং নীল রাখা হয়েছে, যার তাৎপর্য হলো নীল আকাশের নিচে সমগ্র মানবজাতির বসবাস ও জাতিসংঘের অধীনে বিশ্বের সমগ্র দেশ ঐক্যবদ্ধ থেকে একসাথে এর বিরুদ্ধে লড়াই করবে।[২৭]
উপসর্গসমূহ
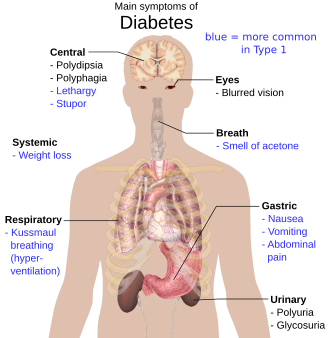
অচিকিৎসিত বহুমূত্ররোগের প্রধান লক্ষণগুলো হলো অবাঞ্ছিত ওজন হ্রাস, ঘন ঘন প্রস্রাব (পলিইউরিয়া), অত্যধিক তৃষ্ণা (পলিডিপসিয়া) ও ক্ষুধাবৃদ্ধি (পলিফেজিয়া)।[২৮] টাইপ ১ ডায়াবেটিসে রোগের লক্ষণ খুব দ্রুত (কয়েক সপ্তাহ বা মাসের মধ্যে) প্রকাশ পায়, তবে টাইপ ২ ডায়াবেটিসে অনেক ধীরে ধীরে লক্ষণগুলো প্রকাশ পায়, এমনকি কখনো কখনো কোনো লক্ষণ না-ও প্রকাশ পেতে পারে।[২৯]
উপর্যুক্ত উপসর্গগুলো বহুমূত্ররোগের হাইপারগ্লাইসিমিয়া ও শর্করামেহ-এর সাথে সম্পর্কিত। গ্লুকোজ একটি ক্ষুদ্র, অভিস্রবণিকভাবে সক্রিয় পদার্থ। যখন রক্তের গ্লুকোজ মাত্রা অনেক বেশি বেড়ে যায়, তখন রিনাল টিউবিউল বা বৃক্কীয় নালিকা সর্বোচ্চ যতটুকু গ্লুকোজ পুনঃশোষণ করতে পারে বৃক্কের গ্লোমেরুলাসে তার চেয়ে বেশি গ্লুকোজ পরিস্রুত হয়। এর ফলে মূত্রের মধ্য দিয়ে গ্লুকোজ বের হতে থাকে এবং এর সাথে প্রচুর পরিমাণ পানিও শরীর থেকে বের করে নিয়ে যায়।[৩০] এছাড়া রক্তের গ্লুকোজ আধিক্যের ফলে রক্তের গ্লুকোজ কোষের ভিতর থেকে পানি বের করে নিয়ে আসে ফলে অন্তঃকোষীয় পানিশূন্যতা তৈরি হয়, বিশেষ করে হাইপোথ্যালামাসের তৃষ্ণা কেন্দ্রের কোষে এরূপ হলে অত্যধিক পরিমাণে তৃষ্ণা বেড়ে যায়।[৩০] টাইপ ২ ডায়াবেটিস রোগীর ক্ষেত্রে, বিশেষ করে যাদের লক্ষণ ক্রমশ ধীরগতিতে প্রকাশ পায় তাদের ক্ষেত্রে এই লক্ষণগুলো সহজেই উপেক্ষিত থাকে। পলিফেজিয়া বা অত্যধিক ক্ষুধা সাধারণত টাইপ ২ ডায়াবেটিসে প্রকাশ পায় না। টাইপ ১ ডায়াবেটিসে সম্ভবত কোষীয় অনাহার ও শর্করা, স্নেহ এবং আমিষের সঞ্চয় ফুরিয়ে যাওয়ায় অত্যধিক ক্ষুধা অনুভব হয়।[৩১] স্বাভাবিক অথবা বেশি ক্ষুধা থাকার পরেও অনিয়ন্ত্রিত টাইপ ১ ডায়াবেটিসে ওজন কমে যায়। ওজন হ্রাসের কারণ দ্বিমুখী। প্রথমত, অভিস্রবণিক ডাই-ইউরেসিসের ফলে শরীর থেকে মূত্রের মাধ্যমে প্রচুর পরিমাণে তরল বের হয়ে যায়। কিটোঅ্যাসিডোসিস হলে বমনের মাধ্যমেও তরল বেরিয়ে যায়। দ্বিতীয়ত, ইনসুলিনের অভাবে দেহ বাধ্য হয়ে শক্তির উৎস হিসেবে স্নেহ পদার্থের সঞ্চয় ও কোষীয় প্রোটিন ব্যবহার করার ফলে দৈহিক টিসুর পরিমাণ হ্রাস পেতে থাকে এবং ওজন কমে।[৩২]
ওজন হ্রাসের দিক দিয়ে টাইপ ২ ও টাইপ ১ ডায়াবেটিসের মধ্যে অনেক পার্থক্য রয়েছে। অনিয়ন্ত্রিত টাইপ ১ ডায়াবেটিসে ওজন হ্রাস খুবই সাধারণ একটি ব্যাপার, অন্যদিকে অনেক টাইপ ২ ডায়াবেটিস রোগীর স্থূলতার সমস্যা রয়েছে। এরূপ বিষয় সত্ত্বেও, অশনাক্তকৃত টাইপ ২ ডায়াবেটিস রোগীর অব্যাখ্যাত ওজন হ্রাস ঘটতে পারে, কারণ ইনসুলিন সঠিকভাবে ব্যবহৃত হতে না পারায় দেহের সঞ্চিত শক্তির উৎস নিঃশেষিত হতে থাকে।[৩৩] আরও কিছু উপসর্গ আছে যেগুলো ডায়াবেটিসের শুরু নির্দেশ করে কিন্তু এই রোগের সাথে নির্দিষ্ট না। এগুলোর মধ্যে রয়েছে, চোখে ঝাপসা দেখা, মাথাব্যথা, ক্লান্তি, ক্ষত নিরাময়ে দেরি হওয়া ও চুলকানি।[৩২] প্লাজমা বা রক্তরস আয়তন কমে যাওয়ায় ক্লান্তি ও দুর্বলতা দেখা দেয়। চোখের লেন্স ও রেটিনা বা অক্ষিপট অতিআস্রবিক তরলের সংস্পর্শে আসায় দৃষ্টি ঝাপসা হয়ে যায়। দীর্ঘদিন ধরে রক্তে গ্লুকোজের মাত্রা বেশি থাকলে চোখের লেন্সে গ্লুকোজ শোষণ হয়ে এর আকৃতির পরিবর্তন ঘটাতে পারে, ফলে দৃষ্টিশক্তির পরিবর্তন হয়ে যায়, ডায়াবেটিক রেটিনোপ্যাথি হলে দৃষ্টিশক্তি নষ্ট হয়ে যেতে পারে। ডায়াবেটিসের ফলে ত্বকে বিভিন্ন রকমের ফুসকুড়ি উঠে যেগুলো সমষ্টিগতভাবে ডায়াবেটিক ডার্মাড্রোম নামে পরিচিত।[৩৪] টাইপ ২ ডায়াবেটিস রোগীদের ত্বকের সংক্রমণ বেশি হয়। হাইপারগ্লাইসিমিয়া ও শর্করামেহ ইস্ট ছত্রাকের বৃদ্ধির জন্য অনুকূল পরিবেশ তৈরি করে।[৩৫] ডায়াবেটিসে আক্রান্ত মহিলাদের প্রথম দিকে ক্যানডিডা সংক্রমণ বেশি হয়।[৩২]
জরুরি অবস্থাসমূহ
ডায়াবেটিস রোগী (বিশেষত টাইপ ১ ডায়াবেটিস) ডায়াবেটিক কিটোঅ্যাসিডোসিস নামক একটি বিপাকীয় জটিলতায় আক্রান্ত হয়। এর লক্ষণগুলো হলো বমিভাব, বমি ও পেটব্যথা, নিঃশ্বাসে অ্যাসিটোনের গন্ধ, গভীর নিঃশ্বাস যা কুস্মল নিঃশ্বাস নামে পরিচিত এবং গুরুতর অবস্থায় চেতনার মাত্রাও কমে যেতে পারে। এক্ষেত্রে জরুরিভিত্তিতে হাসপাতালে চিকিৎসা প্রয়োজন।[৩৬] একটি বিরল কিন্তু আরও বিপজ্জনক অবস্থা হলো হাইপারঅসমোলার হাইপারগ্লাইসিমিক স্টেট বা অতিআস্রবিক রক্তাতিশর্করা অবস্থা (HHS), যা মূলত পানিশূন্যতার কারণে টাইপ ২ ডায়াবেটিস রোগীদের হয়ে থাকে।[৩৬]
চিকিৎসা-সম্পর্কিত হাইপোগ্লাইসিমিয়া বা রক্তশর্করাস্বল্পতা বেশি দেখা যায় টাইপ ১ ডায়াবেটিস রোগীদের, তবে কোন ওষুধ ব্যবহৃত হচ্ছে তার উপর ভিত্তি করে টাইপ ২ ডায়াবেটিসেও এরূপ দেখা যেতে পারে। অধিকাংশ ক্ষেত্রেই এটি হালকা ধরনের হয়ে থাকে এবং জরুরি অবস্থা হিসেবে ভাবা হয় না। এর লক্ষণগুলো হলো উদ্বেগ, ঘেমে যাওয়া, কাঁপুনি ও ক্ষুধাবৃদ্ধি, আরও গুরুতর অবস্থায় মানসিক বিভ্রান্তি, আচরণে পরিবর্তন যেমন মেজাজ খিটখিটে হয়ে যাওয়া, খিঁচুনি, সংজ্ঞাহীনতা এবং কখনো কখনো স্থায়ী মস্তিষ্কের ক্ষতি বা মৃত্যুও হতে পারে।[৩৭][৩৮] ট্যাকিপনিয়া বা দ্রুতশ্বসন, ঘেমে যাওয়া এবং ঠান্ডা, ফ্যাকাশে ত্বক রক্তশর্করাস্বল্পতার বৈশিষ্ট্য তবে সুনির্দিষ্ট নয়।[৩৯] মৃদু থেকে মাঝারি ক্ষেত্রে দ্রুত শোষণ হয় এমন শর্করা খাওয়া বা পান করার মাধ্যমে নিজেই চিকিৎসা করা যায়। গুরুতর অবস্থায় রোগী সংজ্ঞাহীন হতে পারে তাই অন্তঃশিরা গ্লুকোজ বা গ্লুকাগন ইঞ্জেকশনের মাধ্যমে চিকিৎসা করা হয়।[৪০]
জটিলতাসমূহ

সকল ধরনের বহুমূত্ররোগেই দীর্ঘমেয়াদি জটিলতার ঝুঁকি বাড়ে। জটিলতাগুলো সাধারণত অনেক বছর (১০-২০) পরে হয়, তবে যাদের রোগ শনাক্তে বিলম্ব হয় তারা শুরুতেই জটিলতার উপসর্গ নিয়ে চিকিৎসকের কাছে আসতে পারে।[৪১]
প্রধান দীর্ঘমেয়াদি জটিলতাগুলো রক্তবাহের ক্ষতির সাথে সম্পর্কিত। ডায়াবেটিসের ফলে রক্ত সংবহনতন্ত্রের রোগের ঝুঁকি দ্বিগুণ হয়ে যায়।[৪২] ৭৫% ডায়াবেটিস রোগী করোনারি ধমনির রোগে মৃত্যুবরণ করে। [৪৩] অন্যান্য বৃহৎ রক্তনালি সম্বন্ধীয় রোগের মধ্যে রয়েছে স্ট্রোক ও প্রান্তীয় ধমনি রোগ।[৪৪]এই জটিলতাসমূহ তীব্র কোভিড-১৯-এর ঝুঁকি অনেক বাড়িয়ে দেয়।[৪৫]
ক্ষুদ্র রক্তনালিসমূহে ক্ষতির কারণে ডায়াবেটিসের যে প্রাথমিক জটিলতাসমূহ দেখা দেয় তা হলো চোখ, বৃক্ক ও স্নায়ুর ক্ষতি।[৪৬] চোখের রেটিনার রক্তবাহ ক্ষতিগ্রস্ত হলে ডায়াবেটিক রেটিনোপ্যাথি নামক একটি রোগ হয়, যার ফলে দৃষ্টিশক্তি ক্ষতিগ্রস্ত হয় এমনকি অন্ধত্বও হতে পারে।[৪৬] বহুমূত্ররোগের ফলে গ্লুকোমা, ছানি ও চোখের অন্যান্য রোগের ঝুঁকি বেড়ে যায়। বহুমূত্ররোগে আক্রান্ত রোগীদের বছরে একবার চোখের ডাক্তার দেখানো উচিত।[৪৭] বৃক্কের ক্ষতি হলে ডায়াবেটিক নেফ্রোপ্যাথি নামক রোগ হয়, যার ফলে গ্লোমেরুলোস্ক্লেরোসিস বা বৃক্কপিণ্ডকাঠিন্য, প্রস্রাবের সাথে প্রোটিন নির্গত হওয়া (প্রোটিনিউরিয়া) এবং দীর্ঘস্থায়ী বৃক্কীয় রোগ হয় এবং এর ফলে ডায়ালাইসিস বা বৃক্ক প্রতিস্থাপন প্রয়োজন হয়।[৪৬] শরীরের স্নায়ু ক্ষতিগ্রস্ত হলে ডায়াবেটিক নিউরোপ্যাথি নামক রোগ হয়, এটি ডায়াবেটিসের সবচেয়ে বেশি হওয়া জটিলতা।[৪৬] উপসর্গগুলো হলো অববেদন বা অসাড়তা, অপবেদন বা ঝিনঝিনি, ঘর্মস্রাবী কার্যক্রমের ব্যাঘাত, ব্যথা ও ব্যথার অনুভূতির পরিবর্তন যার ফলে ত্বকের ক্ষতি হতে পারে। পায়ে ক্ষত বা ঘা হতে পারে যার চিকিৎসা অনেক কঠিন এবং কখনো কখনো পা কেটে ফেলার প্রয়োজন হতে পারে।
কারণসমূহ
| বৈশিষ্ট্য | টাইপ ১ ডায়াবেটিস | টাইপ ২ ডায়াবেটিস |
|---|---|---|
| আরম্ভ | আকস্মিক | ক্রমশ |
| আরম্ভের বয়স | মূলত শিশুদের | মূলত প্রাপ্তবয়স্কদের |
| দৈহিক আকার | পাতলা অথবা স্বাভাবিক[৪৯] | প্রায়শই অতিস্থূল |
| কিটোঅ্যাসিডোসিস | প্রায়শই দেখা যায় | বিরল |
| অটোঅ্যান্টিবডি | সাধারণত থাকে | থাকে না |
| অন্তর্জাত ইনসুলিন | কম বা অনুপস্থিত | স্বাভাবিক অথবা কম অথবা বৃদ্ধিপ্রাপ্ত |
| বংশগতি | ০.৬৯ থেকে ০.৮৮[৫০][৫১][৫২] | ০.৪৭ থেকে ০.৭৭[৫৩] |
| বিস্তার
(বয়স প্রমিতকরণকৃত) |
প্রতি ১,০০০ জনে <২[৫৪][৫৫] | ~৬% (পুরুষ), ~৫% (নারী)[৫৬] |
১৯৮০-এর দিকে বিশ্ব স্বাস্থ্য সংস্থা প্রথমবারের মতো বহুমূত্ররোগের সর্বজন গৃহীত শ্রেণিবিন্যাস প্রকাশ করে। ডায়াবেটিসকে ইনসুলিন-ডিপেন্ডেন্ট ডায়াবেটিস মেলাইটাস (IDDM) বা টাইপ ১ ডায়াবেটিস এবং নন-ইনসুলিন-ডিপেন্ডেন্ট ডায়াবেটিস মেলাইটাস (NIDDM) বা টাইপ ২ ডায়াবেটিস হিসেবে শ্রেণিবিন্যস্ত করা হয়েছিল। ১৯৯৭ সালে, হালনাগাদকৃত শ্রেণিবিন্যাসে টাইপ ১ ও টাইপ ২ ডায়াবেটিস পরিভাষা দুটি রেখে দেওয়া হয় কিন্তু IDDM ও NIDDM পরিভাষা দুটি বাদ দেওয়া হয়। হালনাগাদকৃত শ্রেণিবিন্যাসে ডায়াবেটিসের সুনির্দিষ্ট অন্তর্নিহিত কারণের ওপর জোর দেওয়া হয়েছে।[৫৭]২০১৯ সালে বিশ্ব স্বাস্থ্য সংস্থা নতুনভাবে বহুমূত্ররোগের শ্রেণিবিন্যাস করে। বর্তমানে বহুমূত্ররোগকে নিম্নোক্ত ছয়টি ধরনে বিভক্ত করা হয়: টাইপ ১ ডায়াবেটিস, টাইপ ২ ডায়াবেটিস, সংকর ধরন ডায়াবেটিস, গর্ভকালীন প্রথম শনাক্তকৃত হাইপারগ্লাইসিমিয়া, ''অশ্রেণিবিন্যস্ত ডায়াবেটিস এবং অন্যান্য সুনির্দিষ্ট ধরনসমূহ।[৫৮] "সংকর ধরন ডায়াবেটিস"-এর মধ্যে রয়েছে ক্রমশ ঘটমান, অনাক্রম্যতন্ত্রের মাধ্যমে সংঘটিত প্রাপ্তবয়স্কদের ডায়াবেটিস ও কিটোসিস-প্রবণ টাইপ ২ ডায়াবেটিস। "গর্ভকালীন প্রথম শনাক্তকৃত হাইপারগ্লাইসিমিয়া" -এর মধ্যে রয়েছে জেস্টেশনাল বা গর্ভকালীন ডায়াবেটিস এবং ডায়াবেটিস মেলিটাস ইন প্রেগন্যান্সি (টাইপ ১ অথবা টাইপ ২ ডায়াবেটিস যা গর্ভধারণ করার পর প্রথম শনাক্ত হয়)।
"অন্যান্য সুনির্দিষ্ট ধরনসমূহ" হলো কয়েক গুচ্ছ ভিন্ন ভিন্ন কারণের সংগ্রহ যেগুলো ডায়াবেটিস ঘটাতে পারে। পূর্বের ধারণার চেয়েও ডায়াবেটিস আরও বেশি বৈচিত্র্যময় রোগ এবং একই ব্যক্তির মধ্যে একাধিক সমন্বিত ধরন থাকতে পারে।[৫৯] "ডায়াবেটিস", এই পরিভাষাটি দ্বারা ডায়াবেটিস মেলিটাসকে বুঝায়। ডায়াবেটিস ইনসিপিডাস নামে আরেকটি রোগ আছে যার কারণ ও চিকিৎসা পদ্ধতি সম্পূর্ণ ভিন্ন।[৬০]
টাইপ ১
টাইপ ১ ডায়াবেটিস সাধারণত ৩০ বছরের কম বয়সিদের হয়ে থাকে, সবচেয়ে বেশি হয় বয়ঃসন্ধিকালীন, তবে পঞ্চাশোর্ধ বয়সেও এই রোগ হতে পারে।[৬১] টাইপ ১ ডায়াবেটিসের ক্ষেত্রে অগ্ন্যাশয়িক কোষপুঞ্জের ইনসুলিন উৎপাদক বিটা কোষসমূহ নষ্ট হয়ে যায়, ফলে ইনসুলিন ঘাটতি তৈরি হয়। এটি ইমিউন-মিডিয়েটেড বা ইডিয়োপ্যাথিক হতে পারে। অধিকাংশ টাইপ ১ ইমিউন মিডিয়েটেড হয়ে থাকে যাতে সাধারণত টি-সেল মিডিয়েটেড অটোইমিউন ডিজিজ হিসেবে বিটা কোষকে ধ্বংস করে।[৬২] উত্তর আমেরিকা ও ইউরোপের মোট বহুমূত্ররোগীর প্রায় ১০ শতাংশ টাইপ ১ ডায়াবেটিস। রোগ শুরুর সময় অধিকাংশ আক্রান্ত রোগীরাই স্বাস্থ্যবান থাকে ও স্বাস্থ্যকর ওজনের অধিকারী। প্রাথমিক পর্যায়ে ইনসুলিনের প্রতি সংবেদনশীলতা ও সাড়াদান ক্ষমতা সাধারণত স্বাভাবিক থাকে। শিশুরা বেশি আক্রান্ত হওয়ায় এটিকে তরুণ ডায়াবেটিস বলা হলেও বর্তমানে টাইপ ১ ডায়াবেটিস রোগীর অধিকাংশই প্রাপ্তবয়স্ক।[৬]
ভঙ্গুর ডায়াবেটিস, যা অস্থিত ডায়াবেটিস নামেও পরিচিত, এটি এমন একটি পারিভাষিক শব্দ যা গ্লুকোজের বারংবার ও নাটকীয় উঠানামা বুঝাতে ব্যবহৃত হতো, প্রায়শই যার কোনো বাহ্যিক কারণ খুঁজে পাওয়া যেত না। তবে এই শব্দের কোনো জৈবিক ভিত্তি নেই তাই এটি ব্যবহার করা উচিত না।[৬৩] টাইপ ১ ডায়াবেটিসে অনিয়মিতভাবে রক্তের গ্লুকোজ মাত্রা বেড়ে যেতে পারে এবং ডায়াবেটিক কিটোঅ্যাসিডোসিসের ঝুঁকি বাড়িয়ে দেয়। কখনো কখনো গ্লুকোজ মাত্রা অনেক কমেও যেতে পারে। অন্যান্য জটিলতার মধ্যে রয়েছে সংক্রমণ, রক্তের কম গ্লুকোজ মাত্রার প্রতি দেহের সাড়া প্রদানের ব্যর্থতা, গ্যাস্ট্রোপ্যারিসিস বা জঠর দৌর্বল্য ( যার ফলে শর্করার স্বাভাবিক শোষণহার ব্যাহত হয়) এবং অন্তঃক্ষরা গ্রন্থির রোগসমূহ ( যেমন, অ্যাডিসন রোগ)।[৬৩] টাইপ ১ ডায়াবেটিস রোগীদের মধ্যে ১-২% ব্যক্তির ক্ষেত্রে এরকম ঘটতে পারে।[৬৪]

টাইপ ১ ডায়াবেটিস আংশিকভাবে জিনগত রোগ, অনেকগুলো জিন এই রোগের জন্য দায়ী, বিশেষ করে কিছু HLA জিনোটাইপ এই রোগের ঝুঁকিকে প্রভাবিত করে। জিনগতভাবে ঝুঁকিতে থাকা ব্যক্তির ক্ষেত্রে এক বা একাধিক পরিবেশগত বিষয় ডায়াবেটিস রোগ ঘটাতে পারে,[৬৫] যেমন, ভাইরাস সংক্রমণ বা খাদ্য। কয়েকটি ভাইরাস জড়িত বলে ধারণা করা হয় তবে এই তত্ত্বের পেছনে শক্তিশালী প্রমাণ এখনও পাওয়া যায়নি।[৬৫][৬৬] বিভিন্ন উপাত্ত থেকে প্রতীয়মান হয় যে, খাদ্যসংক্রান্ত বস্তুগুলোর মধ্যে গ্লায়াডিন (গ্লুটেনে বিদ্যমান একটি প্রোটিন) টাইপ ১ ডায়াবেটিস সৃষ্টিতে ভূমিকা রাখতে পারে তবে এর কার্যপদ্ধতি পুরোপুরি উপলব্ধি করা যায়নি।[৬৭][৬৮] টাইপ ১ ডায়াবেটিস যে-কোনো বয়সেই হতে পারে, প্রাপ্তবয়স্ক অনেক মানুষও এতে আক্রান্ত হতে পারে। প্রাপ্তবয়স্কদের টাইপ ১ ডায়াবেটিস হলে সেটিকে লেটেন্ট অটোইমিউন ডিজিজ অব অ্যাডাল্ট (LADA) নামে অভিহিত করা হয়; শিশুদের চেয়ে বয়স্কদের ক্ষেত্রে এই রোগের প্রারম্ভ কিছুটা ধীরগতির বলে কেউ কেউ একে টাইপ ১.৫ ডায়াবেটিস বলে থাকেন। LADA-তে আক্রান্ত প্রাপ্তবয়স্কদের ক্ষেত্রে প্রায়শই বয়সের কথা চিন্তা করে এটিকে ভুল করে টাইপ ২ ডায়াবেটিস হিসেবে ভাবা হয়।[৬৯]
বংশগতি প্রবণতা
জিনগত বিষয় দ্বারা টাইপ ১ ডায়াবেটিস ব্যাপকভাবে প্রভাবিত, কিন্তু এটি বংশগতির সরল মেন্ডেলীয় সূত্র অনুসরণ করে না। অভিন্ন যমজের ক্ষেত্রে এই রোগে একজন আক্রান্ত হলে অপরজনের হওয়ার সম্ভাবনা ৩০%-৫০%, অন্যদিকে ভিন্ন যমজের ক্ষেত্রে এই হার ৬%-১০%। যুক্তরাষ্ট্রে, কোনো ব্যক্তির প্রথম স্তরের আত্মীয়-স্বজনের টাইপ ১ ডায়াবেটিস থাকলে তার নিজের ডায়াবেটিস হওয়ার ঝুঁকি ১:২০, সাধারণ জনগণের ক্ষেত্রে এই ঝুঁকি ১:৩০০। মা টাইপ ১ ডায়াবেটিসে আক্রান্ত হলে সন্তানের টাইপ ১ ডায়াবেটিস হওয়ার ঝুঁকি ১%-৪%, অপরদিকে, পিতা আক্রান্ত হলে এই ঝুঁকি বেড়ে ১০% হয়ে যায়। যদি পিতা-মাতা উভয়ের টাইপ ১ ডায়াবেটিস থাকে, সেক্ষেত্রে সন্তানের এটি হওয়ার ঝুঁকি ৩০%।[৭০] পরিবারের এক সন্তান টাইপ ১ ডায়াবেটিসে আক্রান্ত হলে অপর সন্তানের আক্রান্ত হওয়ার সম্ভাবনা ৪-৬%। এই বংশগতির সংশ্লিষ্টতা থাকা সত্ত্বেও দেখা যায় প্রতিবছর ৮০%-৮৫% নতুন শনাক্তকৃত টাইপ ১ ডায়াবেটিস রোগীর কোনো পারিবারিক ইতিহাস থাকে না। HLA-সংবেদনশীল জিনবিশিষ্ট ব্যক্তির ১০% টাইপ ১ ডায়াবেটিসে আক্রান্ত হয়। এর অর্থ দাঁড়ায় টাইপ ১ ডায়াবেটিস হওয়ার জন্য কেবল জিনগত বিষয় সম্পূর্ণভাবে দায়ী নয়, পরিবেশগত বিষয়াবলিও এক্ষেত্রে গুরুত্বপূর্ণ ভূমিকা রাখে।[১৪]
পরিবেশগত প্রবণতা
টাইপ ১ ডায়াবেটিস সংঘটনে বিস্তর ভৌগোলিক ও ঋতুগত বিচিত্রিতা লক্ষ্য করা যায়, এছাড়া কম ডায়াবেটিস হয় এমন দেশ থেকে যখন লোকজন বেশি ডায়াবেটিস হয় এমন দেশে গিয়ে বসবাস শুরু করে তখন দেখা যায় এসকল অভিবাসী লোকজনেরও স্থানীয় লোকজনের মতো একই হারে ডায়াবেটিস হচ্ছে। এসকল বিষয় দ্বারা প্রতীয়মান হয় যে, টাইপ ১ ডায়াবেটিস রোগ সংঘটনে পরিবেশগত বিষয়ের গুরুত্বপূর্ণ ভূমিকা রয়েছে। যদিও অনেক অনুকল্প বা হাইপোথিসিস রয়েছে, তথাপি এসকল পরিবেশগত বিষয়গুলোর প্রকৃতি অজানা। এগুলো β কোষের ওপর সরাসরি বিষক্রিয়া করে অথবা β কোষের বিরুদ্ধে অটোইমিউন বিক্রিয়াকে উদ্দীপিত করে। সম্ভাব্য বিষয়গুলো নিম্নোক্ত চারটি শ্রেণিতে ভাগ করা যায়:
- ভাইরাস: এন্টারোভাইরাসসহ (যেমন কক্সস্যাকিভাইরাস বি৪) অন্যান্য ভাইরাসগুলো হলো মাম্পস ভাইরাস, রুবেলা ভাইরাস, সাইটোমেগালোভাইরাস, এপস্টাইন-বার ভাইরাস ও রেট্রোভাইরাস।[৭০]
- টক্সিন বা বিষ: বিভিন্ন খাদ্যে বিদ্যমান নাইট্রোস্যামিন (ধোঁয়া ও লবণ দিয়ে প্রক্রিয়াজাতকৃত মাংসে পাওয়া যায়) ও কফি। গোরুর দুধের অন্যতম একটি প্রধান উপাদান বোভাইন সিরাম অ্যালবিউমিন (BSA) এই রোগের সাথে জড়িত, তাই যেসব শিশুদের অল্প বয়স থেকে মায়ের দুধের পরিবর্তে গোরুর দুধ পান করানো হয় তাদের টাইপ ১ ডায়াবেটিস হওয়ার সম্ভাবনা বেশি। এই প্রোটিনটি নবজাতকের অন্ত্র প্রাচীর ভেদ করে রক্তে প্রবেশ করে এবং অ্যান্টিবডি তৈরি করে যা বিটা কোষের হিটশক বা তাপ অভিঘাত প্রোটিনের সাথে বিক্রিয়া করে।[৭০]
- স্বাস্থ্যবিধি অনুকল্প: শৈশবের প্রথমদিকে জীবাণুর সংস্পর্শে কম আসলে দেহের রোগ প্রতিরোধ ব্যবস্থা পরিপক্ক হওয়ার সুযোগ কম পায় এবং অটোইমিউন রোগ হওয়ার প্রবণতা বাড়ে। এটি হাইজিন হাইপোথিসিস বা স্বাস্থ্যবিধি অনুকল্প নামে পরিচিত।[৭০][১৪]
- ভিটামিন ডি: যেহেতু যেসব অঞ্চলে সূর্যালোক কম (উত্তর ইউরোপসহ) সেখানে ডায়াবেটিস রোগীর সংখ্যা বেশি, তাই ভিটামিন ডি এখানে গুরুত্বপূর্ণ ভূমিকা পালন করতে পারে বলে মনে করা হয়। তবে কোনো পরিষ্কার নিদান-প্রভাব সম্পর্ক শনাক্ত করা যায়নি।[৭০]
টাইপ ২

টাইপ ২ ডায়াবেটিস রোগীদের ক্ষেত্রেও জিনগত বিষয় বেশ গুরুত্বপূর্ণ। বিভিন্ন নৃগোষ্ঠীর লোকদের মধ্যে ডায়াবেটিসে আক্রান্ত হওয়ার হার বিভিন্ন এবং অভিন্ন যমজের ক্ষেত্রে একজন আক্রান্ত হলে অপরজনের ডায়াবেটিস হওয়ার সম্ভাবনা প্রায় ১০০%। দুই ভাই বা বোনের একজন ৪০ বছর বয়সের আগে ডায়াবেটিসে আক্রান্ত হলে অপরজনের ডায়াবেটিস হওয়ার সম্ভাবনা ৫০%, কিন্তু যদি ৬৫ বছরের বেশি বয়সে আক্রান্ত হয় তাহলে এই সম্ভাবনা কমে ৩০% হয়ে যায়। গবেষণায় >৪০০ ধরনের জিন পাওয়া গিয়েছে যারা টাইপ ২ ডায়াবেটিস হওয়ার সাথে সংশ্লিষ্ট।[৭০]
ইনসুলিন রিজিস্ট্যান্স বা রোধ টাইপ ২ ডায়াবেটিসের অন্যতম একটি বৈশিষ্ট্য, এর সাথে ইনসুলিন ক্ষরণ কিছুটা কমেও যেতে পারে।[১২] ইনসুলিনের প্রতি দেহ কলার ত্রুটিপূর্ণ সাড়াপ্রদানের সাথে ইনসুলিন রিসেপ্টরের সংস্রব রয়েছে বলে বিশ্বাস করা হয়। তবে, সুনির্দিষ্ট ত্রুটিগুলো জানা যায়নি। জানা ত্রুটিগুলোর কারণে যে বহুমূত্ররোগ হয় তা পৃথকভাবে শ্রেণিবদ্ধ করা হয়। বহুমূত্ররোগের মধ্যে সবচেয়ে বেশি হয় টাইপ ২ ডায়াবেটিস।[২] অনেক টাইপ ২ ডায়াবেটিস রোগীর টাইপ ২ ডায়াবেটিসের মানদণ্ড পূরণের পূর্বে প্রিডায়াবেটিস নামক একটি অবস্থার মধ্য দিয়ে যায়।[৭১] জীবনশৈলীর পরিবর্তন বা ডায়াবেটিসের ওষুধ সেবনের মাধ্যমে ডায়াবেটিস পূর্বাবস্থা থেকে টাইপ ২ ডায়াবেটিসে রূপান্তরের গতি মন্থর বা ঠেকানো যায়। এগুলো ইনসুলিন সংবেদনশীলতার উন্নতি ঘটায় বা যকৃতে গ্লুকোজ উৎপাদন কমায়।[৭২]
প্রাথমিকভাবে জীবনশৈলী পরিবর্তন ও জিনগত বিষয়ের কারণে টাইপ ২ ডায়াবেটিস হয়।[৭৩] জীবনশৈলীসংক্রান্ত অনেক বিষয় টাইপ ২ ডায়াবেটিসের জন্য দায়ী বলে জানা যায়। এগুলো হলো: অতিস্থূলতা (দেহ ভর সূচক ৩০ এর উপরে), শারীরিক ব্যায়াম না করা, অস্বাস্থ্যকর খাদ্যাভ্যাস, শারীরিক ও মানসিক চাপ ও নগরায়ন।[৪৮] ৩০% চীনা ও জাপানি বংশোদ্ভূত, ৬০-৮০% ইউরোপীয় ও আফ্রিকান বংশোদ্ভূত এবং ১০০% পিমা ইন্ডিয়ান ও প্রশান্ত মহাসাগরীয় দ্বীপবাসী ব্যক্তির ক্ষেত্রে অতিরিক্ত শারীরিক মেদ টাইপ ২ ডায়াবেটিসের জন্য দায়ী।[১২] এমনকি যারা স্থূলকায় নয় তাদের কোমর-নিতম্ব অনুপাত বেশি থাকতে পারে।[১২]চিনিমিশ্রিত পানীয় বহুমূত্ররোগের ঝুঁকি বাড়ায়।[৭৪][৭৫] খাদ্যে বিদ্যমান চর্বির ধরনও গুরুত্বপূর্ণ। সম্পৃক্ত চর্বি ও ট্র্যান্স চর্বি ঝুঁকি বাড়ায় এবং বহু অসম্পৃক্ত ও একক অসম্পৃক্ত চর্বি ঝুঁকি কমায়।[৭৩] সাদা ভাত বেশি পরিমাণে খেলে বহুমূত্ররোগের ঝুঁকি বাড়তে পারে, বিশেষত চীনা ও জাপানি ব্যক্তিদের।[৭৬] খাদ্যতালিকায় ফলমূল ও শাকসবজি কম থাকলে ডায়াবেটিসের ঝুঁকি বাড়ে। শারীরিক সক্রিয়তার অভাব ডায়াবেটিস রোগের ঝুঁকি বাড়াতে পারে।[৭৭] শিশুদের ক্ষেত্রে অপব্যবহার, অবহেলা ও পারিবারিক জটিলতা পরবর্তী জীবনে টাইপ ২ ডায়াবেটিসের ঝুঁকি ৩২% বাড়িয়ে দেয়, এক্ষেত্রে অবহেলার প্রভাব সবচেয়ে বেশি।[৭৮] মানসিক রোগে ব্যবহৃত ওষুধের পার্শ্বপ্রতিক্রিয়া (সুনির্দিষ্টভাবে বিপাকীয় অস্বাভাবিকতাসমূহ, ডিসলিপিডিমিয়া বা অপরক্তাতিমেদ ও ওজন বৃদ্ধি) এবং অস্বাস্থ্যকর জীবনযাপনরীতি (অস্বাস্থ্যকর খাদ্য ও শারীরিক সক্রিয়তার অভাবসহ) বহুমূত্ররোগের সম্ভাব্য ঝুঁকির বিষয়ের মধ্যে অন্যতম।[৭৯]
গর্ভকালীন বহূমূত্ররোগ
গর্ভকালীন ডায়াবেটিস কিছুটা টাইপ ২ ডায়াবেটিসের অনুরূপ। এতে ইনসুলিন ক্ষরণ ও সাড়াপ্রদান উভয়ই ক্ষতিগ্রস্ত হয়। এটি ২-১০% গর্ভধারণের ক্ষেত্রে হতে পারে এবং প্রসবের পরে উন্নতি হতে পারে অথবা ভালো হয়ে যায়।[৮০]সকল গর্ভবতী মহিলাকে গর্ভধারণের ২৪-২৮ সপ্তাহের মধ্যে পরীক্ষা করার পরামর্শ দেওয়া হয়।[৮১] প্রায়শই দেখা যায় দ্বিতীয় বা তৃতীয় ট্রাইমেস্টার বা ত্রিমাসে এটি বেশি হয় কারণ এই সময়ে ইনসুলিন-বিরোধী হরমোনের মাত্রা বৃদ্ধি পায়।[৮১] তবে, গর্ভকালীন ডায়াবেটিসে আক্রান্ত মহিলাদের ৫-১০% প্রসবের পরে ডায়াবেটিসের অন্য ধরন, বিশেষ করে টাইপ ২ ডায়াবেটিসে আক্রান্ত হয়।[৮০]
গর্ভকালীন ডায়াবেটিস চিকিৎসাযোগ্য একটি রোগ, কিন্তু পুরো গর্ভধারণ সময় চিকিৎসকের তত্ত্বাবধানে থাকা প্রয়োজন। খাদ্যাভ্যাসের পরিবর্তন, রক্তের গ্লুকোজের মাত্রা পরিবীক্ষণ ও কিছু কিছু ক্ষেত্রে ইনসুলিন প্রয়োগের মাধ্যমে এর চিকিৎসা করা হয়।[৮২] যদিও এটি ক্ষণস্থায়ী, তবুও চিকিৎসা না করলে গর্ভস্থ ভ্রূণ বা মায়ের ক্ষতি হতে পারে। শিশুর ঝুঁকির মধ্যে রয়েছে ম্যাক্রোসোমিয়া (জন্মের সময় ওজন অনেক বেশি হওয়া), জন্মগত হৃদ্রোগ এবং কেন্দ্রীয় স্নায়ুতন্ত্রের অস্বাভাবিকতা, কঙ্কাল পেশির গাঠনিক ত্রুটি। ভ্রূণের রক্তে ইনসুলিন মাত্রা বেশি থাকে যার ফলে ভ্রূণের ফুসফুসে সারফেকট্যান্ট উৎপাদন ব্যাহত হয় এবং শ্বসন জটিলতা তৈরি হয়। লোহিত রক্তকণিকা ধ্বংসের ফলে রক্তের বিলিরুবিন মাত্রা বেড়ে যায়। খুব তীব্র ক্ষেত্রে, রক্তবাহ ক্ষতিগ্রস্ত হওয়ার ফলে অমরাতে রক্তপ্রবাহে বিঘ্ন ঘটায় প্রসবকালীন শিশুর মৃত্যু হতে পারে। ভ্রূণীয় সংকট[৮৩]বেশি মাত্রায় থাকলে বা গর্ভস্থ শিশুর অতিরিক্ত ওজন বা ম্যাক্রোসোমিয়ার ফলে সৃষ্ট প্রসবকালীন জটিলতা যেমন শোল্ডার ডিস্টোসিয়ার[৮৪]ঝুঁকি থাকলে সিজারিয়ান সেকশন করা যেতে পারে।
অন্যান্য ধরন
ম্যাচুরিটি অনসেট ডায়াবেটিস অব দা ইয়াং (MODY) হলো অটোসোমাল ডমিন্যান্ট ধরনের ডায়াবেটিস, যেখানে একক-জিন মিউটেশনের ফলে ইনসুলিন উৎপাদনে ত্রুটি হয়।[৮৫] তিনটি প্রধান ধরনের চেয়ে এটি অপেক্ষাকৃত বিরল, সংঘটন হার ১-২%। এই নামটি রাখা হয়েছিল এর প্রাথমিক গবেষণার ওপর ভিত্তি করে। ত্রুটিপূর্ণ জিনের কারণে এটি হওয়ায় বিভিন্ন বয়সে এটি হয় এবং সুনির্দিষ্ট জিনের কারণে এর তীব্রতায় বৈচিত্র্য লক্ষ্য করা যায়। এ-কারণে MODY-র কমপক্ষে ১৩ টি উপধরন পাওয়া যায়। MODY-তে আক্রান্ত ব্যক্তি প্রায়শই ইনসুলিন ছাড়াই নিয়ন্ত্রণ করতে পারে।[৮৬] কিছু কিছু ক্ষেত্রে দেখা যায় দেহের টিসু রিসেপ্টর ইনসুলিনের প্রতি সাড়া না দেওয়ার কারণে ডায়াবেটিস হয় (এমনকি যখন ইনসুলিন মাত্রা স্বাভাবিক থাকে তখনও, যে-কারণে এটি টাইপ ২ ডায়াবেটিস থেকেও ভিন্ন); তবে এই ধরনটি খুবই বিরল। জেনেটিক মিউটেশনের ( অটোসোমাল বা মাইটোকন্ড্রিয়াল) ফলে বিটা কোষের ক্রিয়ায় ত্রুটি দেখা যায়। ইনসুলিনের অস্বাভাবিক ক্রিয়াকে কিছু কিছু ক্ষেত্রে জিনগতভাবে ব্যাখ্যা করা যায়। যে-সকল রোগে অগ্ন্যাশয়ের ব্যাপক ক্ষতি হয় সেগুলো ডায়াবেটিস করতে পারে ( উদাহরণস্বরূপ, অগ্ন্যাশয়ের দীর্ঘমেয়াদি প্রদাহ ও সিস্টিক ফাইব্রোসিস)। যে-সকল রোগে ইনসুলিন-বিরোধী হরমোন অত্যধিক পরিমাণে ক্ষরিত হয়, সেগুলো ডায়াবেটিস করতে পারে (এ-সব ক্ষেত্রে হরমোন আধিক্যের কারণ দূর করতে পারলে ডায়াবেটিস ভালো হয়ে যায়)। অনেক ওষুধ ইনসুলিন ক্ষরণ ক্ষতিগ্রস্ত করে এবং কিছু টক্সিন বা বিষাক্ত পদার্থ অগ্ন্যাশয়িক বিটা কোষকে ক্ষতিগ্রস্ত করে, যেখানে অন্যান্য বিষয়গুলো ইনসুলিন রিজিস্ট্যান্স বা রোধ বাড়িয়ে দেয় (বিশেষ করে গ্লুকোকর্টিকয়েড স্টেরয়েড ডায়াবেটিস করতে পারে)।
আইসিডি-১০ (১৯৯২) অনুযায়ী অপুষ্টি-সম্পর্কিত ডায়াবেটিস মেলিটাস (আইসিডি-১০ কোড ই১২) নামে এক ধরনের বহুমূত্ররোগ ছিল যা বিশ্ব স্বাস্থ্য সংস্থা ১৯৯৯ সালে বহুমূত্ররোগের শ্রেণিবিন্যাস করার সময় বাতিল করে দেয়।[৮৭] আরেকটি ভিন্ন ধরনের ডায়াবেটিস হলো ডাবল ডায়াবেটিস। যখন টাইপ ১ ডায়াবেটিসে আক্রান্ত ব্যক্তি ইনসুলিন রোধক হয়ে যায় যা টাইপ ২ ডায়াবেটিসের প্রধান বৈশিষ্ট্য অথবা টাইপ ২ ডায়াবেটিসের পারিবারিক ইতিহাস থাকে, তখন তাকে ডাবল ডায়াবেটিস নামে অভিহিত করা হয়। [৮৮] এটি ১৯৯০ বা ১৯৯১ সালের দিকে প্রথম শনাক্ত হয়।
নিচে বহুমূত্ররোগের ঝুঁকি বাড়ায় এমন কিছু রোগের তালিকা দেওয়া হলো:[৮৯]
|
|
নিদানতত্ত্ব



রক্ত থেকে দেহের অধিকাংশ কোষে গ্লুকোজ গ্রহণ নিয়ন্ত্রণে মুখ্য ভূমিকা পালন করে ইনসুলিন নামক একটি হরমোন, সুতরাং ইনসুলিনের ঘাটতি বা এর রিসেপ্টারগুলোর অসংবেদনশীলতা সকল ধরনের বহুমূত্ররোগে কেন্দ্রীয় ভূমিকা পালন করে।[৯১]
শরীর তিনটি প্রধান উৎস থেকে গ্লুকোজ পেয়ে থাকে: খাদ্যের অন্ত্রীয় শোষণ, গ্লাইকোজেনের ভাঙন (গ্লাইকোজেনোলিসিস), এটি গ্লুকোজের সঞ্চিত রূপ যা যকৃতে পাওয়া যায়; এবং গ্লুকোনিওজেনেসিস, দেহের অশর্করা উৎস থেকে গ্লুকোজ উৎপাদন প্রক্রিয়া।[৯২] দেহে গ্লুকোজের মাত্রা নিয়ন্ত্রণে ইনসুলিন অত্যন্ত গুরুত্বপূর্ণ ভূমিকা পালন করে। ইনসুলিন গ্লাইকোজেনের ভাঙন বা গ্লুকোনিওজেনেসিস প্রক্রিয়াকে বাধা দিতে পারে, এটি মেদ ও পেশি কোষে গ্লুকোজের পরিবহনকে উদ্দীপিত করতে পারে এবং গ্লাইকোজেনরূপে গ্লুকোজের সঞ্চয়কে উদ্দীপিত করতে পারে।[৯২] খাদ্য গ্রহণের পর রক্তে গ্লুকোজের মাত্রা বৃদ্ধির প্রতি সাড়া দিয়ে অগ্ন্যাশয়ের আইলেটস্ অব ল্যাঙ্গারহ্যান্সের বিটা কোষ (β-কোষ) থেকে ইনসুলিন নিঃসৃত হয়। দেহের দুই-তৃতীয়াংশ কোষ রক্ত থেকে গ্লুকোজ শোষণের জন্য ইনসুলিন ব্যবহার করে। গ্লুকোজের মাত্রা কমে গেলে বিটা কোষ থেকে ইনসুলিন নিঃসরণ কমে যায়। এই প্রক্রিয়াটি প্রধানত নিয়ন্ত্রিত হয় গ্লুকাগন হরমোন দ্বারা, যা ইনসুলিনের বিপরীত প্রক্রিয়ায় কাজ করে।[৯৩]
যদি ইনসুলিনের পরিমাণ পর্যাপ্ত না হয়, অথবা কোষগুলো ইনসুলিনের প্রভাবের প্রতি ঠিকমতো সাড়াপ্রদান না করে (ইনসুলিন রোধ), অথবা ইনসুলিন নিজেই ত্রুটিপূর্ণ হয়, তাহলে দেহের কোষগুলোতে গ্লুকোজ যথাযথভাবে শোষিত হয় না এবং যকৃত ও মাংসপেশিতে যথাযথভাবে সঞ্চিত হয় না। এর ফলে সর্বদা রক্তে গ্লুকোজের মাত্রা বেশি থাকে, প্রোটিন সংশ্লেষণ ব্যাহত হয়, অন্যান্য বিপাকীয় গোলমাল ঘটে যায়, যেমন সম্পূর্ণ ইনসুলিন ঘাটতির ক্ষেত্রে মেটাবলিক অ্যাসিডোসিস বা বিপাকীয় রক্তাম্লতা হয়।[৯২] যখন রক্তে গ্লুকোজ ঘনত্ব দীর্ঘ সময়ের জন্য বেশি থাকে এবং বৃক্কের পুনঃশোষণ সক্ষমতার সীমা অতিক্রম করে, তখন দেহ থেকে অতিরিক্ত গ্লুকোজ প্রস্রাবের মাধ্যমে বের হয়ে যায় (শর্করামেহ)।[৯৪] এটি মূত্রের অভিস্রবণিক চাপ বাড়িয়ে দেয় এবং বৃক্ক দ্বারা পানি পুনঃশোষণকে বাধাগ্রস্ত করে, এর ফলে মূত্র উৎপাদন বেড়ে যায় (পলিইউরিয়া) এবং দেহ থেকে অতিরিক্ত পানি বের হয়ে যায়। রক্তে জলীয় অংশ কমে যাওয়ায় সেটি পূরণ করার জন্য কোষ ও অন্যান্য দৈহিক প্রকোষ্ঠ থেকে পানি বের হয়ে রক্তে মিশে, যার ফলে পানিশূন্যতা তৈরি হয় এবং তৃষ্ণা অত্যধিক বেড়ে যায় (পলিডিপসিয়া)।[৯২] অধিকন্তু, ইনসুলিনের ঘাটতি থাকায় গ্লুকোজ কোষের ভিতরে প্রবেশ করতে পারে না, অন্তঃকোষীয় গ্লুকোজ ঘাটতি দেখা দেয় যা ক্ষুধাকে উদ্দীপিত করে এবং খাদ্যগ্রহনের পরিমাণ বেড়ে যায় (পলিফেজিয়া)।[৯৫]
রোগনির্ণয়
রক্তে শর্করার মাত্রা পরীক্ষা করে বহুমূত্ররোগ নির্ণয় করা হয়। ৪৫ বছর বা তদূর্ধ্ব বয়সি সকল ব্যক্তির ডায়াবেটিসের জন্য পরীক্ষা করা উচিত।[৩২] তবে কিছু ক্ষেত্রে অল্পবয়সিদেরও ডায়াবেটিস পরীক্ষার আওতায় আনা উচিত, যেমন মোটা ব্যক্তি, প্রথম স্তরের আত্মীয় ডায়াবেটিসে আক্রান্ত, উচ্চ-ঝুঁকিসম্পন্ন গোষ্ঠীর সদস্য, ৯ পাউন্ড বা ৪ কেজির বেশি ওজন বিশিষ্ট বাচ্চা প্রসবকারী অথবা গর্ভকালীন ডায়াবেটিসে আক্রান্ত হয়েছিল এমন, উচ্চ রক্তচাপ বা হাইপারলিপিডিমিয়া (রক্তাতিমেদ) আছে অথবা পূর্ববর্তী পরীক্ষায় প্রিডায়াবেটিস ধরা পড়েছিল এমন ব্যক্তি। নিম্নের যে-কোনো পরীক্ষা করে রোগ নির্ণয় করা সম্ভব:[৮৭]
- অভুক্ত অবস্থায় রক্তের গ্লুকোজ মাত্রা ≥৭.০ মি.মোল/লি. (১২৬ মি.গ্রা./ডেসি.লি.)। অন্ততপক্ষে ৮ ঘণ্টা অভুক্ত থাকার পর সকালে নাশতার পূর্বে এই পরীক্ষাটি করা হয়।
- প্লাজমা গ্লুকোজ ≥১১.১ মি.মোল/লি. (২০০ মি.গ্রা./ডেসি.লি.) গ্লুকোজ সহনশীলতা পরীক্ষায় (OGTT) ৭৫ গ্রাম গ্লুকোজ খাওয়ানোর দুই ঘণ্টা পরে।
- যদি উচ্চ রক্ত গ্লুকোজের উপসর্গ থাকে তাহলে দৈবাৎ রক্ত গ্লুকোজ (উপবাস অথবা আহার পরবর্তী যে-কোনো) ≥১১.১ মি.মোল/লি. (২০০ মি.গ্রা./ডেসি.লি.)
- গ্লাইকেটেড হিমোগ্লোবিন (HbA1C) ≥৪৮ মি.মোল/মোল (≥৬.৫%)।[৯৬]
| অবস্থা | গ্লুকোজ পানের ২ ঘণ্টা পর | অভুক্তাবস্থায় গ্লুকোজ | HbA1c | |
|---|---|---|---|---|
| একক | mmol/l(mg/dl) | mmol/l(mg/dl) | mmol/mol | DCCT % |
| স্বাভাবিক | <৭.৮ (<১৪০) | <৬.১ (<১১০) | <৪২ | <৬.০ |
| ক্ষতিগ্রস্ত অভুক্তাবস্থা গ্লুকোজ | <৭.৮ (<১৪০) | ≥৬.১(≥১১০) & <৭.০(<১২৬) | ৪২-৪৬ | ৬.০-৬.৪ |
| ক্ষতিগ্রস্ত গ্লুকোজ সহনশীলতা | ≥৭.৮(≥১৪০) | <৭.০ (<১২৬) | ৪২-৪৬ | ৬.০-৬.৪ |
| ডায়াবেটিস মেলিটাস | ≥১১.১ (≥২০০) | ≥৭.০(≥১২৬) | ≥৪৮ | ≥৬.৫ |
উপসর্গবিহীন উচ্চমাত্রার রক্তের গ্লুকোজসমৃদ্ধ রোগীর ক্ষেত্রে রোগ নির্ণয় করার জন্য ভিন্ন দিনে দুই বার পরীক্ষা করা প্রয়োজন। অভুক্ত অবস্থায় গ্লুকোজ পরীক্ষা অধিক বরণীয়।[৯৯] বর্তমান সংজ্ঞার্থ অনুযায়ী, দুটি অভুক্ত অবস্থায় গ্লুকোজ মাত্রা ৭.০ মি.মোল/লি. (১২৬ মি.গ্রা./ডেসি.লি.) হলে ডায়াবেটিস হিসেবে ধরা হয়। বিশ্ব স্বাস্থ্য সংস্থার মতে, অভুক্ত অবস্থায় গ্লুকোজ মাত্রা ৬.১ থেকে ৬.৯ মি.মোল/লি. (১১০ থেকে ১২৫ মি.গ্রা./ডেসি.লি.) হলে তাকে ক্ষতিগ্রস্ত অভুক্তাবস্থা গ্লুকোজ (IFG) নামে অভিহিত করা হয়।[১০০] যদি ৭৫ গ্রাম গ্লুকোজ মুখে খাওয়ার দুই ঘণ্টা পরে প্লাজমা গ্লুকোজ ৭.৮ মি.মোল/লি. (১৪০ মি.গ্রা./ডেসি.লি.) বা এর বেশি হয় কিন্তু ১১.১ মি.মোল/লি. (২০০ মি.গ্রা./ডেসি.লি.) এর কম হয় তাহলে তাকে ক্ষতিগ্রস্ত গ্লুকোজ সহনশীলতা বলা হয়। উপর্যুক্ত দুটি ডায়াবেটিস পূর্বাবস্থার মধ্যে পরবর্তীটিতে পূর্ণ ডায়াবেটিসে রূপান্তর ও হৃদ্রোগ হওয়ার ঝুঁকি অনেক বেশি।[১০১]
আমেরিকান ডায়াবেটিস সমিতি ২০০৩ সাল থেকে ক্ষতিগ্রস্ত অভুক্তাবস্থা গ্লুকোজের জন্য একটু ভিন্ন পরিসীমা নির্ধারণ করেছে, তাদের মতে ৫.৬ থেকে ৬.৯ মি. মোল/লি. (১০০ থেকে ১২৫ মি.গ্রা./ডেসি.লি.)[১০২] হৃদ্রোগ ও যে-কোনো কারণে মৃত্যু ঝুঁকি নিরূপণে অভুক্ত অবস্থায় রক্তের গ্লুকোজের তুলনায় গ্লাইকেটেড হিমোগ্লোবিন অপেক্ষাকৃত ভালো।[১০৩]
- গ্লাইকেটেড হিমোগ্লোবিন
গ্লাইকেটেড হিমোগ্লোবিন, যা গ্লাইকোহিমোগ্লোবিন, গ্লাইকোসিলেটেড হিমোগ্লোবিন, HbA1C অথবা A1C (পছন্দনীয় পরিভাষা) নামেও পরিচিত, এটি এমন হিমোগ্লোবিন কে বুঝাতে ব্যবহৃত হয় যার মধ্যে গ্লুকোজ একীভূত বা সংযুক্ত হয়। অস্থি মজ্জা থেকে অবমুক্ত হওয়ার সময় হিমোগ্লোবিনে সাধারণত গ্লুকোজ থাকে না। লোহিত রক্তকণিকায় ১২০ দিন অতিবাহিত করার সময় হিমোগ্লোবিন গ্লুকোজের সাথে সংযুক্ত হয়ে হিমোগ্লোবিন A1a, A1b (২% থেকে ৪%) এবং A1C (৪% থেকে ৬%) গঠন করে। যেহেতু লোহিত রক্তকণিকায় গ্লুকোজের প্রবেশ ইনসুলিনের ওপর নির্ভর করে না, তাই হিমোগ্লোবিন অণুর সাথে গ্লুকোজ সংযুক্ত হওয়ার হার রক্তের গ্লুকোজ মাত্রার ওপর নির্ভর করে। গ্লাইকোসিলেশন বা গ্লুকোজ একীভূতকরণ প্রক্রিয়াটি অনিবর্তনীয় বা একমুখী, A1C মাত্রা বিগত ৬-১২ সপ্তাহের গড় রক্তের গ্লুকোজ মাত্রা নির্দেশ করে। অনিয়ন্ত্রিত ডায়াবেটিসে A1C মাত্রা বেড়ে যায়। [৩২]
HbA1C গঠনের হার রক্তের গ্লুকোজ ঘনমাত্রার সরাসরি সমানুপাতিক: HbA1C-এর মান ১১ মিলিমোল/মোল বৃদ্ধি পেলে রক্তের গ্লুকোজ মাত্রা গড়ে প্রায় ২ মিলিমোল/লিটার (৩৬ মিলিগ্রাম/ডেসিলিটার) বৃদ্ধি পায়। যদিও HbA1C ঘনমাত্রা লোহিত রক্তকণিকার জীবৎকালব্যাপী (সাধারণত ১২০ দিন) সমন্বিত রক্ত গ্লুকোজ মাত্রার প্রতিফলন ঘটায়, তথাপি HbA1C পরিমাপ করার পূর্ববর্তী মাসে গ্লুকোজ মাত্রার পরিবর্তনের প্রতি বেশি সংবেদনশীল।[৭০] ২০১১ সাল থেকে, দি ইন্টারন্যাশনাল ফেডারেশন অব ক্লিনিক্যাল কেমিস্ট্রি অ্যান্ড ল্যাবরেটরি মেডিসিন HbA1Cরিপোর্ট করার জন্য একটি প্রমিত পদ্ধতি চালু করে এবং এর একক হিসেবে mmol/mol নির্ধারণ করে। তবে, এটাও জানা জরুরি যে পূর্বে 'শতকরা' একক ব্যবহার করা হতো, তাই অনেক ডায়াবেটিস রোগী ঐ এককের সাথে বেশি পরিচিত।
লোহিত রক্তকণিকার আয়ুষ্কাল কমে যায় এমন রোগীর ক্ষেত্রে (যেমন দীর্ঘস্থায়ী রক্তক্ষরণ, কাস্তে-কোষ ব্যাধি, থ্যালাসেমিয়া, গর্ভধারণ) এবং রক্ত পরিসঞ্চালনের পরে (কারণ সঞ্চারিত রক্তকণিকা সাধারণত ডায়াবেটিস রোগ নেই এমন দাতার নিকট থেকে আসে) HbA1C-এর মাত্রা ভ্রমাত্মকভাবে কম হতে পারে। অপরপক্ষে, লোহিত রক্তকণিকার আয়ুষ্কাল বাড়ে এমন এমন অবস্থায় (যেমন, লৌহ, ভিটামিন বি১২ অথবা ফলেট ঘাটতিজনিত রক্তশূন্যতা, প্লীহাকর্তন) ভ্রমাত্মকভাবে HbA1C বেশি হতে পারে। ইউরিমিয়া বা হিমোগ্লোবিনোপ্যাথিতে আক্রান্ত ব্যক্তির ক্ষেত্রে কিছু অ্যাসে পদ্ধতিতে এটি নির্ণয় করা কঠিন হতে পারে। [৭০]
- সি-পেপটাইড
রক্তে ও প্রস্রাবে সি-পেপটাইড সহজেই পরিমাপ করা যায়। এটি β কোষ থেকে ইনসুলিনের সাথে সমানুপাতিক ঘনত্বে নিঃসৃত হয়, কিন্তু এটি সংশ্লেষী ইনসুলিনের উপাদান নয়। এজন্য সি-পেপটাইড অন্তর্জাত ইনসুলিন ক্ষরণের একটি গুরুত্বপূর্ণ চিহ্ন বা নিদর্শন, বিশেষ করে যেসকল ডায়াবেটিস রোগীকে ইনসুলিন দিয়ে চিকিৎসা করা হয় ( এদের ক্ষেত্রে সরাসরি ইনসুলিন পরিমাপ করে অন্তর্জাত থেকে বহির্জাত ইনসুলিন পৃথক করা যায় না। টাইপ ১ ডায়াবেটিস, অন্যান্য অগ্ন্যাশয়িক রোগের জন্য ঘটিত ডায়াবেটিস ও একক-জিনগত ডায়াবেটিসের কিছু ধরনে তীব্র অন্তর্জাত ইনসুলিন ঘাটতি (সাধারণত সিরাম সি-পেপটাইড < ২০০ pmol/L) দেখা যায়।[৭০] রক্তে ও প্রস্রাবে সি-পেপটাইড সহজেই পরিমাপ করা যায়। এটি β কোষ থেকে ইনসুলিনের সাথে সমানুপাতিক ঘনত্বে নিঃসৃত হয়, কিন্তু এটি সংশ্লেষী ইনসুলিনের উপাদান নয়। এজন্য সি-পেপটাইড অন্তর্জাত ইনসুলিন ক্ষরণের একটি গুরুত্বপূর্ণ চিহ্ন বা নিদর্শন, বিশেষ করে যেসকল ডায়াবেটিস রোগীকে ইনসুলিন দিয়ে চিকিৎসা করা হয় ( এদের ক্ষেত্রে সরাসরি ইনসুলিন পরিমাপ করে অন্তর্জাত থেকে বহির্জাত ইনসুলিন পৃথক করা যায় না। টাইপ ১ ডায়াবেটিস, অন্যান্য অগ্ন্যাশয়িক রোগের জন্য ঘটিত ডায়াবেটিস ও একক জিনগত ডায়াবেটিসের কিছু ধরনে তীব্র অন্তর্জাত ইনসুলিন ঘাটতি (সাধারণত সি-পেপটাইড <২০০ pmol/L) দেখা যায়। ঐতিহ্যগতভাবে 'অনির্ণয়যোগ্য' সিরাম সি-পেপটাইড টাইপ ১ ডায়াবেটিস রোগ-নির্দেশক হিসেবে বিবেচিত হতো; কিন্তু আধুনিক অতি-সংবেদনশীলতা সি-পেপটাইড ইমিউনো-অ্যাসে (যার মাধ্যমে সর্বনিম্ন ৩ pmol/ল মাত্রা পর্যন্ত নির্ণয় করা যায়।) পদ্ধতির ব্যবহার করে দেখা যায় যে, টাইপ ১ ডায়াবেটিসে কিছু মাত্রায় অন্তর্জাত ইনসুলিন ক্ষরণ বিদ্যমান থাকে।
টাইপ ২ ডায়াবেটিসে টিসু ইনসুলিন রোধের ফলে ইনসুলিন ক্ষরণ বৃদ্ধি পায় যার ফলে সাধারণত সি-পেপটাইড ঘনমাত্রা বেশি থাকে (সাধারণত > ৯০০ pmol/L)। তবে, দীর্ঘ দিনের ডায়াবেটিস রোগীর ক্ষেত্রে অন্তর্জাত ইনসুলিন ঘাটতি হতে পারে, তখন সি-পেপটাইড মাত্রাও কমে যায়।[৭০]
প্রতিরোধ
টাইপ ১ ডায়াবেটিস প্রতিরোধের কোনো উপায় জানা নেই।[২] দ্বিতীয় বিশ্বযুদ্ধের সময় খাদ্যের অপ্রতুলতার দরুন টাইপ ২ ডায়াবেটিস রোগীর সংখ্যা নাটকীয়ভাবে কমে গিয়েছিল। খুব সাম্প্রতিক সময়ে ক্ষতিগ্রস্ত গ্লুকোজ সহনশীলতার সমস্যায় ভুগতে থাকা ব্যক্তিদের উপর পরিচালিত ক্লিনিক্যাল পরীক্ষা-নিরীক্ষায় দেখা গিয়েছে যে, স্বাভাবিক দৈহিক ওজন, শারীরিক সক্রিয়তা ও স্বাস্থ্যকর খাদ্যাভ্যাস [২] বজায় রাখার মাধ্যমে প্রায়শই প্রতিরোধ করা সম্ভব বা আক্রান্ত হওয়ার সময়কাল পিছানো সম্ভব।[১০৪] বেশি পরিমাণ শারীরিক সক্রিয়তা ( দৈনিক ৯০ মিনিটের বেশি) ডায়াবেটিসের ঝুঁকি ২৮% কমিয়ে দেয়।[১০৫]
খাদ্যাভ্যাসের কিছু কিছু পরিবর্তন বহুমূত্ররোগ প্রতিরোধে সহায়তা করে, এর মধ্যে রয়েছে পূর্ণাঙ্গ খাদ্যশস্য, আঁশযুক্ত খাবার এবং ভালো চর্বি যেমন বহুঅসম্পৃক্ত চর্বি যা বাদাম, সবজি তেল ও মাছে পাওয়া।[১০৬] চিনিযুক্ত পানীয়, লোহিত মাংস ও অন্যান্য সম্পৃক্ত চর্বিযুক্ত খাদ্য খাওয়ার পরিমাণ কমিয়ে দেওয়া বহুমূত্ররোগ প্রতিরোধে সহায়ক হতে পারে ।[১০৬]ধূমপানও বহুমূত্ররোগ ও এর জটিলতার ঝুঁকি বাড়ায়, তাই ধূমপান পরিত্যাগ একটি গুরুত্বপূর্ণ প্রতিরোধমূলক ব্যবস্থা হতে পারে।[১০৭] কিছু ওষুধ যেমন, মেটফরমিন ও ওরলিস্ট্যাট ডায়াবেটিস হওয়ার সম্ভাবনা কমাতে পারে তবে এগুলো জীবনশৈলী পরিবর্তনের চেয়ে কম কার্যকর এবং এই পদ্ধতি কেবল তাদের জন্য সংরক্ষিত রাখা উচিত যারা তাদের জীবনশৈলী পরিবর্তন করতে সক্ষম নন অথবা জীবনশৈলী পরিবর্তন করেও গ্লুকোজ মাত্রা নিয়ন্ত্রণ করতে পারছেন না। অতিস্থূলতা কমাতে ব্যারিয়াট্রিক সার্জারি করলে গ্লুকোজ মাত্রা স্বাভাবিক হয়ে যায়; ওজন কমার আগেই গ্লুকোজ কমতে শুরু করে, যাতে শল্যচিকিৎসার সরাসরি বিপাকীয় প্রভাব আছে বলে নির্দেশ করে। এই প্রভাবটি সম্ভবত অন্ত্রীয় হরমোনের মাধ্যমে হয়, এছাড়া দীর্ঘমেয়াদে ওজন হ্রাসের ফলেও হয়।[১৪]
টাইপ ২ ডায়াবেটিস ও প্রধান প্রধান সংপরিবর্তনযোগ্য ঝুঁকিপূর্ণ বিষয়গুলো (অতিরিক্ত ওজন, অস্বাস্থ্যকর খাদ্যাভ্যাস, শারীরিক অক্রিয়তা ও তামাকের ব্যবহার) পৃথিবীর সব অঞ্চলে প্রায় একই। প্রতিনিয়ত এটা স্পষ্ট হচ্ছে যে, বহুমূত্ররোগের অন্তর্নিহিত নিরূপকগুলো সামাজিক, অর্থনৈতিক ও সাংস্কৃতিক পরিবর্তনের প্রধান চালিকাশক্তিরই প্রতিফলন: বিশ্বায়ন, নগরায়ন, জনগণের বয়স বৃদ্ধি ও সার্বিক স্বাস্থ্য নীতি পরিবেশ।[১০৮]
চিকিৎসা
বহুমূত্ররোগ চিকিৎসা ব্যবস্থার উদ্দেশ্য হচ্ছে রক্তের গ্লুকোজ মাত্রা স্বাভাবিকের চেয়ে না কমিয়ে বরং স্বাভাবিকের কাছাকাছি রাখার চেষ্টা করা। খাদ্যাভ্যাসের পরিবর্তন,[১০৯] কায়িক শ্রম, ওজন হ্রাস ও যথাযথ ওষুধ (ইনসুলিন, মুখে সেবনীয় ওষুধ) ব্যবহারের মাধ্যমে এটি নিয়ন্ত্রণে রাখা সম্ভব। রোগ সম্পর্কে জানা ও চিকিৎসা প্রক্রিয়ায় সক্রিয় অংশগ্রহণ খুব জরুরি, কারণ যে-সকল ব্যক্তি রক্তের গ্লুকোজ মাত্রা কঠোরভাবে নিয়ন্ত্রণে রাখতে পেরেছে তাদের ক্ষেত্রে জটিলতার পরিমাণ ও তীব্রতার মাত্রা উভয়ই কম।[১১০][১১১] আমেরিকান কলেজ অব ফিজিশিয়ান-এর মতানুসারে চিকিৎসা লক্ষ্যমাত্রা হচ্ছে HbA1C ৭-৮%।[১১২] অন্যান্য স্বাস্থ্যগত সমস্যা যেগুলো বহুমূত্ররোগের নেতিবাচক প্রভাবকে তরান্বিত করতে পারে সেগুলোর দিকেও নজর দেওয়া উচিত। এগুলো হলো ধূমপান, উচ্চ রক্তচাপ, বিপাকীয় সিনড্রোম, অতিস্থূলতা ও নিয়মিত কায়িক শ্রমের অভাব।[১১৩] যাদের পায়ে ঘা হওয়ার সম্ভাবনা আছে তাদের জন্য বিশেষায়িত জুতা ব্যবহারের পরামর্শ দেওয়া হয়, যদিও এর কার্যকারিতার প্রমাণ দ্ব্যর্থবোধক।[১১৪] বহুমূত্ররোগে আক্রান্ত সাধারণ জনগণের জন্য এর চিকিৎসা ব্যবস্থার নিয়মনীতি প্রায় একইরকম, তবে কিছু বিশেষ জনগোষ্ঠীর জন্য বিশেষ কিছু ব্যবস্থাপনা প্রয়োজন। যারা তীব্র মানসিক রোগে আক্রান্ত তাদের ক্ষেত্রে টাইপ ২ ডায়াবেটিস রোগের স্ব-চিকিৎসা ব্যবস্থাপনা কতটুকু কার্যকর তা নিয়ে গবেষণালব্ধ তথ্যের ঘাটতি রয়েছে।[১১৫]
প্রারম্ভিকভাবে টাইপ ১ ও টাইপ ২ উভয় ধরনের বহুমূত্ররোগের চিকিৎসার লক্ষ্য হচ্ছে অভিস্রবণিক উপসর্গগুলোর উপশম করা এবং ইতঃপর দীর্ঘমেয়াদি মাইক্রোভাস্কুলার ও ম্যাক্রোভাস্কুলার জটিলতাসমূহের ঝুঁকি কমানো। হাইপারগ্লাইসিমিয়াকে নিয়ন্ত্রণে রেখে মাইক্রোভাস্কুলার জটিলতা প্রতিরোধ করা সম্ভব, কিন্তু ম্যাক্রোভাস্কুলার জটিলতা প্রতিরোধ করতে এর সাথে সংশ্লিষ্ট অন্যান্য ঝুঁকি বিষয়গুলোর সঠিক ব্যবস্থাপনা প্রয়োজন, বিশেষ করে উচ্চরক্তচাপ, ডিসলিপিডিমিয়া ও ধূমপান। যেহেতু সকল ধরনের বহুমূত্ররোগীর নানাবিধ জটিলতার ঝুঁকি রয়েছে, সেহেতু তাদের নিয়মিত পরিবীক্ষণ, চিকিৎসার সমন্বয়সাধন ও চিকিৎসাযোগ্য সকল জটিলতা যত দ্রুত সম্ভব শনাক্ত করে ব্যবস্থা নেওয়া প্রয়োজন। অধিকাংশ টাইপ ২ ডায়াবেটিস রোগীর চিকিৎসা সেবা প্রাথমিক স্বাস্থ্যসেবা কেন্দ্রেই সম্ভব, টাইপ ১ ডায়াবেটিস ও জটিলতাযুক্ত ডায়াবেটিস রোগীদের চিকিৎসা বিশেষায়িত কেন্দ্রে করতে হয়। চিকিৎসকের সঙ্গে সাক্ষাতের সংখ্যা রোগীভেদে প্রতি তিনমাস বা বছরে একবার হতে পারে।[৭০]
নতুন শনাক্ত ডায়াবেটিস রোগীদের মধ্যে প্রায় ৫০% রোগী কেবল খাদ্যাভ্যাস ও জীবনশৈলীর পরিবর্তনের মাধ্যমে রোগ নিয়ন্ত্রণে রাখতে পারবে, ২০-৩০% ক্ষেত্রে মুখে ডায়াবেটিসের ওষুধ সেবনের প্রয়োজন হবে এবং বাকি ২০-৩০% রোগীর ইনসুলিনের প্রয়োজন পড়বে।[১১৬] রোগের কারণ যেটাই হউক না কেন, কোন রোগীর চিকিৎসা কীভাবে শুরু হবে তা নির্ভর করে কতটুকু β-কোষ সচল রয়েছে তার ওপর। তবে, রক্তরসের ইনসুলিন ঘনত্ব পরিমাপ করে সহজে এটি নিরূপণ করা যায় না, কারণ ব্যক্তিভেদে ইনসুলিন সংবেদনশীলতা ভিন্ন হওয়ায় একজনের শরীরে যে ঘনমাত্রা পর্যাপ্ত তা অন্যের শরীরের জন্য অপর্যাপ্ত হতে পারে। আদর্শ চিকিৎসা ব্যবস্থাপনার ফলে একজন বহুমূত্ররোগী উপসর্গ থেকে মুক্ত হয়ে সম্পূর্ণ স্বাভাবিক জীবন যাপন করতে পারে এবং দীর্ঘমেয়াদি জটিলতা প্রতিরোধ করতে পারে।
জীবনশৈলী ও পথ্য
জীবনশৈলীর পরিবর্তন যেমন নিয়মিত ব্যায়াম, স্বাস্থ্যকর পথ্য, অ্যালকোহল পান হ্রাসকরণ ও ধূমপান পরিত্যাগ ডায়াবেটিস নিয়ন্ত্রণে অত্যন্ত গুরুত্বপূর্ণ।[১১৭] সকল ডায়াবেটিক রোগীর জন্য খাদ্যাভ্যাস পরিবর্তন জরুরি। ডায়াবেটিক রোগীর রোগ শনাক্ত, পরিবীক্ষণ ও চিকিৎসা পরিবর্তনের সময় একজন পথ্যবিদ্যাবিশারদের পরামর্শ নেওয়া উচিত। পুষ্টি পরামর্শ ব্যক্তিকেন্দ্রিক হওয়া উচিত এবং ব্যক্তির বয়স ও জীবনশৈলী বিবেচনায় নেওয়া উচিত। কোনো একক ডায়াবেটিক পথ্য সকল রোগীর জন্য উপযোগী না, তবে টাইপ ২ ডায়াবেটিসে আক্রান্ত স্থূল ব্যক্তিদের ক্ষেত্রে ওজন কমায় এমন যে-কোনো পথ্য কার্যকর হতে পারে।[১১৮][১১৯] খাদ্যাভ্যাস পরিবর্তনের উদ্দেশ্য হচ্ছে গ্লুকোজ মাত্রা নিয়ন্ত্রণের উন্নতি ঘটানো, ওজন নিয়ন্ত্রণ এবং তাৎক্ষণিক ও দীর্ঘমেয়াদি জটিলতা এড়ানো।[১২০]
- শর্করা
শর্করার পরিমাণ ও ধরন উভয়ই আহার-পরবর্তী গ্লুকোজ মাত্রা নিরূপণ করে। রক্তের গ্লুকোজ মাত্রার ওপর গ্লুকোজ শরবতের প্রভাবের সাপেক্ষে একটি নির্দিষ্ট কার্বোহাইড্রেট বা শর্করার প্রভাবকে গ্লাইসেমিক সূচক (GI) বলে। শ্বেতসারময় খাদ্য যেমন, ভাত, পোরিজ, পাস্তা ও নুড্ল্স্ হলো নিম্ন গ্লাইসেমিক সূচক বিশিষ্ট খাবার যা ধীরে ধীরে রক্তের গ্লুকোজ মাত্রা বৃদ্ধি করে। বর্তমানে দ্রুত-কার্যকর ইনসুলিনের ডোজের সাথে মিলিয়ে খাদ্যে কতটুকু শর্করা দরকার তা পরিমাপ করা সম্ভব, এজন্য DAFNE (ডোজ অ্যাজাস্টমেন্ট ফর নরমাল ইটিং) পদ্ধতি ব্যবহার করা হয়। এর ফলে টাইপ ১ ডায়াবেটিস রোগীকে অনুপ্রাণিত করার মাধ্যমে আহার-পরবর্তী হাইপার ও হাইপোগ্লাইসিমিয়া এড়িয়ে ভালো গ্লুকোজ মাত্রা নিয়ন্ত্রণ অর্জন ও বজায় রাখতে সক্ষম করে তোলা যায়।[১১৬] টাইপ ২ ডায়াবেটিস রোগীদের শোধনকৃত কার্বোহাইড্রেট এড়িয়ে চলা ও খাদ্যে শর্করার পরিমাণ মোট ক্যালরি বা শক্তি গ্রহণের ৪৫-৬০% এর বেশি না নেওয়ার পরামর্শ দেওয়া হয়। টাইপ ২ ডায়াবেটিস রোগীদের শর্করা গ্রহণ কমিয়ে এর পরিবর্তে একক-অসম্পৃক্ত চর্বি যেমন জলপাই তেল, রেপসিড (ক্যানোলা) তেল অথবা বাদাম তেল ও আভোকাদোর ব্যবহার বেশি করলে ট্রাইগ্লিসারাইড কমতে পারে এবং এইচডিএল কোলেস্টেরল বাড়তে পারে। ভূমধ্যসাগরীয় রীতির খাদ্য পদ্ধতি ( যাতে পরিপূরক হিসেবে আখরোট, কাঠবাদাম, হেজেলনাট, জলপাই তেল প্রভৃতি থাকে) রক্তের গ্লুকোজ নিয়ন্ত্রণের উন্নতি ঘটাতে পারে এবং হৃদ্রোগ ও স্ট্রোকের ঝুঁকি কমাতে পারে।[১২১]
- স্নেহ পদার্থ ও আমিষ
খাদ্যে স্নেহ পদার্থের পরিমাণ মোট ক্যালরির ৩৫% বা এর কম হওয়া উচিত, যার মধ্যে সম্পৃক্ত চর্বি <১০%, একক-অসম্পৃক্ত চর্বি ১০-২০% এবং বহু-অসম্পৃক্ত চর্বি <১০% হতে হবে। দৈনিক কোলেস্টেরল গ্রহণের পরিমাণ <৩০০ মিলিগ্রাম হওয়া উচিত। খাদ্যে আমিষের পরিমাণ মোট ক্যালরির ১০-৩৫% হতে হবে, তবে বৃক্কের রোগে আক্রান্ত রোগীদের দৈনিক ০.৮ গ্রাম/কেজি এর বেশি আমিষ খাওয়া উচিত না। [১২১]
- তন্তুময় খাদ্য
উদ্ভিজ্জ উপাদান যেমন সেলুলোজ, গাম, পেকটিন মানুষের ক্ষেত্রে দুষ্পাচ্য এবং এগুলোকে তন্তুময় খাদ্য হিসেবে অভিহিত করা হয়। অদ্রবণীয় তন্তু যেমন সেলুলোজ অথবা অর্ধ-সেলুলোজ যা ভূসিতে পাওয়া যায়, অন্ত্রীয় পরিবহণ গতি বৃদ্ধি করে এবং কোলনের কার্যক্রমে এর উপকারী ভূমিকা থাকতে পারে। দ্রবণীয় তন্তু যেমন গাম, পেকটিন যেগুলো শিম, কড়াইশুঁটি, মটরশুঁটি, যবের গুঁড়া, আপেল ত্বক প্রভৃতিতে পাওয়া যায়, সেগুলো পুষ্টি শোষণ হার কমিয়ে দেয় ফলে গ্লুকোজ শোষণ হার কমে যায় এবং হাইপারগ্লাইসিমিয়া হওয়ার আশঙ্কাও কিছুটা কমে আসে। আমেরিকান ডায়াবেটিস সমিতি ডায়াবেটিস রোগীদের খাদ্য তালিকায় দ্রবণীয় তন্তু রাখার পরামর্শ দেয়। দ্রবণীয় তন্তুময় খাদ্য রক্তের কোলেস্টেরল কমাতেও সহায়ক হতে পারে।[১২১]
- লবণ
ডায়াবেটিস রোগীদের লবণ গ্রহণ সাধারণ মানুষের মতোই প্রত্যহ ৬ গ্রামের বেশি হওয়া উচিত না। [১১৬]
- কৃত্রিম ও অন্যান্য মিষ্টিকারক পদার্থ
স্যাকারিন, সুক্রালোজ, এসিসালফেম পটাশিয়াম, রিবিয়ানা বা স্টেভিয়া ইত্যাদি হলো কৃত্রিম মিষ্টিকারক পদার্থ যা রান্না ও সেকার কাজে ব্যবহার করা যেতে পারে। অ্যাসপারটেম তাপ সুস্থিত নয়, তাই এটি রান্নার কাজে ব্যবহার করা যায় না। এ-সব মিষ্টিকারকের কোনোটিই রক্তের গ্লুকোজ মাত্রা বাড়ায় না। ফ্রুক্টোজ একটি ‘’প্রাকৃতিক’’ চিনি বা শর্করাজাতীয় বস্তু যা অত্যন্ত কার্যকর মিষ্টিকারক পদার্থ। এটি খুব সামান্য পরিমাণে রক্তের গ্লুকোজ বাড়ায় এবং এর বিপাকের জন্য ইনসুলিনের প্রয়োজন হয় না। তবে, বেশি পরিমাণ ফ্রুক্টোজ ব্যবহারে রক্তের কোলেস্টেরল, ট্রাইগ্লিসারাইড, এলডিএল কোলেস্টেরল বৃদ্ধি পাওয়ার সম্ভাবনা থাকায় ডায়াবেটিস রোগীদের জন্য মিষ্টিকারক বস্তু হিসেবে এটি সুবিধাজনক নয়। তবে ফ্রুক্টোজ-সমৃদ্ধ ফলমূল ও শাকসবজি অথবা ফ্রুক্টোজ দ্বারা মিষ্টিকৃত খাদ্য পরিমিত পরিমাণে খেতে বাধা নেই। পলিওল বা পলি-অ্যালকোহল নামে পরিচিত চিনি অ্যালকোহলসমূহ বহুল ব্যবহৃত মিষ্টিকারক পদার্থ। এগুলো বিভিন্ন ফলমূল ও শাকসবজিতে প্রাকৃতিকভাবে পাওয়া যায়, তবে বাণিজ্যিকভাবে সুক্রোজ, গ্লুকোজ ও স্টার্চ বা শ্বেতসার থেকে প্রস্তুত করা হয়। এগুলোর উদাহরণ হলো সরবিটল, জাইলিটল, ম্যানিটল, ল্যাক্টিটল, আইসোমল্ট, মল্টিটল, হাইড্রোজিনেটেড স্টার্চ হাইড্রোলাইসেট। এগুলো চিনি হিসেবে সহজে শোষিত না হওয়ায় রক্তের গ্লুকোজ খুব বেশি বাড়ায় না। চিনি অ্যালকোহলগুলো বিভিন্ন খাদ্য উপাদানে প্রায়শই ব্যবহৃত হয় যেগুলো ‘’চিনি মুক্ত’’ হিসেবে লেবেলকৃত থাকে যেমন, চুয়িং গাম, লজেন্স, ক্যান্ডি, চিনি-মুক্ত আইসক্রিম। তবে, এগুলো বেশি পরিমাণে খেলে রক্তের গ্লুকোজ বাড়বে এবং পেট ফাঁপা ও উদরাময়ের সমস্যা দেখা দিতে পারে।[১২১]
- ওজন নিয়ন্ত্রণ
৮০% এর অধিকসংখ্যক টাইপ ২ ডায়াবেটিস রোগীর ওজন বেশি বা স্থূল এবং বেশ কিছু ডায়াবেটিসের ওষুধ ও ইনসুলিন ওজন বৃদ্ধি করে। ঔদরিক স্থূলতা ইনসুলিন রোধ ও হৃদ্রোগের ঝুঁকির পূর্বাভাস দেয়। টাইপ ২ ডায়াবেটিস শনাক্ত হওয়ার পর অস্বাস্থ্যকর অভ্যাস ও আচরণ পরিহার ও ওজন কমানোর প্রতি গভীর মনোযোগ দেওয়া উচিত। অধিকাংশ মোটা ব্যক্তির পক্ষেই ওজন হ্রাস করা ও পুনরায় ওজন বৃদ্ধি ঠেকানো বেশ কঠিন। তবে, যদি ওজন কমানো যায়, তাহলে গ্লুকোজ নিয়ন্ত্রণে অনেক উন্নতি হয় এবং বহুমূত্ররোগের অবনতি ঠেকানো যায়। মোটা ব্যক্তিদের উল্লেখযোগ্য পরিমাণ ওজন হ্রাস (সাধারণত প্রায় ১৫ কেজি অথবা প্রারম্ভিক দৈহিক ওজনের ১৫%) ডায়াবেটিস থেকে উপশম দিতে পারে। কিছু চিকিৎসক ওজন কমানোর জন্য কম কার্বোহাইড্রেট বা শর্করা ও বেশি স্নেহ বা চর্বিযুক্ত (কিটো বা অ্যাটকিন্স ডায়েট) পথ্য গ্রহণ বা বিকল্পভাবে প্রতি ৫ দিনে বিরতিসহ ২ দিন উপবাস ('৫:২' পথ্য) থাকার ব্যাপারে উৎসাহিত করে।[৭০] সম্ভবত যেহেতু তারা উৎসাহ প্রদান অব্যাহত রাখে, সেহেতু এই সকল পদ্ধতিতে ওজন কমাতে ও হ্রাসকৃত ওজন ধরে রাখতে কিছু ব্যক্তি সফল হয়, কিন্তু এখন পর্যন্ত কাদের ক্ষেত্রে এটি কাজ করবে তা পূর্বানুমান করা অথবা নিয়ন্ত্রিত পরীক্ষা-নিরীক্ষায় এই সকল ডায়েট বা পথ্যের কার্যকারিতা নিশ্চিত হওয়া যায়নি। টাইপ ১ ডায়াবেটিসে এগুলো অত্যন্ত সাবধানতার সাথে ব্যবহার করতে হবে নতুবা কিটোঅ্যাসিডোসিস বা হাইপোগ্লাইসিমিয়া হতে পারে।[৭০]
ক্যালরি বা শক্তিগ্রহণ কমানো ও কায়িক শ্রমের মাধ্যমে শক্তি খরচ বাড়িয়ে ওজন কমানো যায়। চরম ক্ষেত্রে ব্যারিয়াট্রিক সার্জারির মাধ্যমে অনেক ওজন কমানো যায় ও HbA1C নিয়ন্ত্রণে চলে আসে। এমনকি কিছু কিছু রোগীর আর ওষুধের প্রয়োজন হয় না। তবে এ বিষয়ে রোগীর সাথে আলোচনা করে সমন্বিত সিদ্ধান্ত নেওয়া উচিত, কারণ শল্যচিকিৎসার কিছু স্বল্প ও দীর্ঘমেয়াদি জটিলতা রয়েছে।[১২২] ওজন হ্রাস প্রিডায়াবেটিস থেকে ডায়াবেটিস ২-তে রূপান্তর প্রতিরোধ করতে পারে।[১২৩][১২৪]
বর্তমানে ৫০% এর অধিক প্রাপ্তবয়স্ক টাইপ ১ ডায়াবেটিস রোগীও মোটা, বিশেষ করে যুক্তরাষ্ট্র ও যুক্তরাজ্যে। ইনসুলিন একটি উপচিতিমূলক হরমোন এবং শর্করা গ্রহণের সাথে যথাযথভাবে মিল রেখে ইনসুলিন ডোজ নির্ধারণ না করলে হাইপোগ্লাইসিমিয়া হয় যা প্রতিরোধ করার জন্য অতিরিক্ত ক্যালরি গ্রহণের প্রয়োজন হতে পারে। এটি পরোক্ষভাবে ওজন বাড়ায়। কিছু ব্যক্তির ক্ষেত্রে অন্যের তুলনায় ইনসুলিন প্রভাবিত ওজন বৃদ্ধি অনেক বেশি ঘটে। আধুনিক প্রযুক্তির ব্যবহার (যেমন CSII ও CGM) এই সমস্যা সমাধানে সহায়ক হতে পারে। ইনসুলিনের সাথে SGLT-2 সম্বাধক ব্যবহার করেও ওজন নিয়ন্ত্রণে রাখা যেতে পারে।[৭০]
- ব্যায়াম
প্রত্যেক ডায়াবেটিস রোগীকে একটি মাত্রা পর্যন্ত ব্যায়াম করার পরামর্শ দেওয়া উচিত (যেমন, হাঁটাহাঁটি, বাগান পরিচর্যা, সাঁতার কাটা, সাইকেল চালানো ইত্যাদি)। তত্ত্বাবধানকৃত শারীরিক ব্যায়াম টাইপ ২ ডায়াবেটিস রোগীদের জন্য বিশেষভাবে উপকারী হতে পারে। যুক্তরাষ্ট্রের নির্দেশনা অনুযায়ী প্রাপ্তবয়স্কদের (১৮-৬৪ বছর) প্রতি সপ্তাহে কমপক্ষে ২.৫ ঘণ্টা মধ্যম-মাত্রার ব্যায়াম অথবা ৭৫ মিনিট তীব্র-মাত্রার ব্যায়াম করা উচিত। প্রতি সপ্তাহে কমপক্ষে ৫ দিন নূন্যকল্পে ৩০ মিনিট ব্যায়াম করা উচিত যার মধ্যে অন্ততপক্ষে ১০ মিনিট সবাত ব্যায়াম করা উচিত। পরপর দুই দিনের বেশি বিরতি দেওয়া উচিত না। সাম্প্রতিক গবেষণায় দেখা গিয়েছে, সমন্বিত সবাত ও রোধ ব্যায়াম গ্লুকোজ নিয়ন্ত্রণে অপেক্ষাকৃত ভালো।[১১৬]
- অ্যালকোহল
ডায়াবেটিস রোগীদের জন্য অ্যালকোহল ক্ষতিকর তাই এটি যথাসম্ভব পরিহার করা উচিত অথবা পান করার পরিমাণ অনেক কমিয়ে ফেলা উচিত। অ্যালকোহল যেহেতু গ্লুকোনিওজেনেসিস কে বাধা দেয়,তাই এটি হাইপোগ্লাইসিমিয়া কে দীর্ঘায়িত করতে পারে, বিশেষ করে যেসকল রোগী সালফোনিলিউরিয়া বা ইনসুলিন নিচ্ছে তাদের ক্ষেত্রে এর সম্ভাবনা বেশি। অ্যালকোহল সমৃদ্ধ পানীয় ক্যালরির ভালো উৎস হওয়ায় এটি ওজন বৃদ্ধিতে সহায়ক, তাই ওজন কমানোর নিমিত্তে এগুলো পান করা থেকে বিরত থাকতে হবে।[১১৬]
- অনুপুষ্টি ও সম্পুরক খাদ্য
কোনো পুষ্টি ঘাটতি নেই এমন ডায়াবেটিস রোগীদের ভেষজ অথবা অভেষজ (যেমন ভিটামিন অথবা খনিজ) পদার্থ সম্পূরক খাদ্য হিসেবে দিলে এর কোনো উপকারিতার সুস্পষ্ট প্রমাণ এখনও পাওয়া যায়নি। মেটফরমিন ভিটামিন বি১২ ঘাটতি ঘটাতে পারে, তাই যারা এই ওষুধ গ্রহণ করছেন (বিশেষ করে যারা প্রান্তীয় স্নায়ুরোগ অথবা রক্তশূন্যতায় ভুগছেন) তাদের মাঝে মাঝে ভিটামিন বি১২ মাত্রা পরীক্ষা করে দেখা উচিত। ফলপ্রসূতা সম্পর্কে প্রমাণ না থাকা এবং দীর্ঘমেয়াদি ব্যবহারে নিরাপত্তা নিয়ে উদ্বেগ থাকায় রুটিনমাফিক সম্পূরক ওষুধ হিসেবে অ্যান্টি-অক্সিড্যান্ট, যেমন ভিটামিন ই, ভিটামিন সি ও ক্যারোটিন সেবনে নিরুৎসাহিত করা হয়। অধিকন্তু, ডায়াবেটিস রোগীদের রক্তের গ্লুকোজ কমানোর জন্য ভেষজ সম্পূরক ও অনুপুষ্টিসমূহ, যেমন দারুচিনি, কারকিউমিন, ভিটামিন ডি, ঘৃতকুমারী অথবা ক্রোমিয়ামের রুটিনমাফিক ব্যবহার সমর্থন করার যথেষ্ট প্রমাণ নেই।[১২৫]
যদিও ভিটামিন ডি এবং টাইপ ২ ডায়াবেটিস (D2d) প্রসপেক্টিভ র্যান্ডোমাইজড কন্ট্রোল ট্রায়ালে দেখা গিয়েছে যে, উচ্চ ঝুঁকিসম্পন্ন ব্যক্তিদের টাইপ ২ ডায়াবেটিসে আক্রান্ত হওয়া ঠেকাতে ভিটামিন ডি প্লাসিবো থেকে খুব বেশি উপকারী নয়।, তবে কিছু পোস্ট-হক বিশ্লেষণ ও মেটা-বিশ্লেষণে দেখা যায় সুনির্দিষ্ট জনগোষ্ঠীর ক্ষেত্রে এর কিছু সম্ভাব্য উপকারিতা আছে।[১২৫]
ওষুধসমূহ
মুখে সেবনীয়
বহুমূত্ররোগের চিকিৎসায় ব্যবহৃত অধিকাংশ ওষুধ বিভিন্ন পদ্ধতিতে রক্তের গ্লুকোজ মাত্রা কমানোর মাধ্যমে কাজ করে। এই বিষয়ে সবাই একমত যে, যখন একজন ডায়াবেটিসের রোগী খুব কঠোরভাবে রক্তের গ্লুকোজ মাত্রা নিয়ন্ত্রণ করেন, তখন জটিলতাগুলো খুব কম হয়, যেমন বৃক্কের সমস্যা অথবা চোখের সমস্যা।[১২৬][১২৭] তবে প্রবীণ ব্যক্তি যাদের ক্ষেত্রে হাইপোগ্লাইসিমিয়ার ঝুঁকি অধিক তাৎপর্যপূর্ণ, তাদের ক্ষেত্রে এসব ওষুধ কতটুকু যথাযথ ও খরচ সাধ্য তা নিয়ে বিতর্ক রয়েছে।[১২৮]
টাইপ ২ ডায়াবেটিসে ব্যবহৃত অধিকাংশ ওষুধই অন্তর্জাত ইনসুলিন সরবরাহের ওপর নির্ভরশীল হওয়াই টাইপ ১ ডায়াবেটিস রোগীদের ওপর কাজ করে না। পূর্বে সালফোনিলিউরিয়া ও বাইগুয়ানাইড ছিল চিকিৎসার প্রধান অবলম্বন, তবে বর্তমানে বিবিধ প্রকারের নতুন ওষুধ রয়েছে।
- বাইগুয়ানাইড
বর্তমানে মেটফরমিন হলো একমাত্র বাইগুয়ানাইড ওষুধ যা বাজারে বিদ্যমান। ইউকে প্রসপেক্টিভ ডায়াবেটিস স্টাডি-তে দেখা গিয়েছে যে, মেটফরমিন মায়োকার্ডিয়াল ইনফার্কশন বা হার্ট অ্যাটাকের ঝুঁকি কমায় এবং বর্তমানে এটি টাইপ ২ ডায়াবেটিসে প্রথম সারির চিকিৎসা হিসেবে ব্যবহৃত হচ্ছে।[৮] মেটফরমিন সেবনে প্রায় ২৫% ব্যক্তির ক্ষেত্রে মৃদু জঠরান্ত্রিক পার্শ্বপ্রতিক্রিয়া (উদরাময়, ঔদরিক ব্যথা, পেট ফাঁপা ও বমনেচ্ছা) দেখা দেয় এবং কেবল ৫% ব্যক্তি নিম্ন মাত্রায় সেবনেও এটি সহ্য করতে পারে না। এটি ইনসুলিন সংবেদনশীলতা ও প্রান্তীয় গ্লুকোজ ব্যবহার বাড়ায় এবং অন্ত্র ও যকৃতে গ্লুকোজ শোষণ ও উৎপাদন ব্যাহত করে।[১২৯] গ্লুকোজ মাত্রা কমানোর কাজটি করতে এর অন্তর্জাত ইনসুলিনের প্রয়োজন পড়ে, তবে এটি ইনসুলিন ক্ষরণ বৃদ্ধি করে না তাই হাইপোগ্লাইসিমিয়াও করে না। মেটফরমিন ওজন বৃদ্ধি করে না তাই অতিস্থূল ব্যক্তিদের জন্য পছন্দনীয় ওষুধ। অতিরিক্ত মদ্যপায়ী, বৃক্ক ও যকৃতের রোগে আক্রান্ত রোগীদের ক্ষেত্রে এটি ব্যবহার করা যায় না।নিম্ন মাত্রায় সেবনেও এটি সহ্য করতে পারে না। এটি ইনসুলিন সংবেদনশীলতা ও প্রান্তীয় গ্লুকোজ ব্যবহার বাড়ায়।[১১৬]
- সালফোনিলিউরিয়া
সালফোনিলিউরিয়া গোষ্ঠীভুক্ত ওষুধগুলো অগ্ন্যাশয়িক β কোষ থেকে ইনসুলিন নিঃসরণ উদ্দীপিত করে (ইনসুলিন নিঃসারক)। যে-সকল টাইপ ২ ডায়াবেটিস রোগীর ওজন স্বাভাবিক এবং খাদ্যাভ্যাস পরিবর্তন করে নিয়ন্ত্রণে রাখা সম্ভব হচ্ছে না, তাদের ক্ষেত্রে এ-জাতীয় ওষুধ খুবই উপযোগী। এ-জাতীয় ওষুধ ওজন বৃদ্ধি করে, তবে দীর্ঘমেয়াদে ব্যবহারে মাইক্রোভাস্কুলার জটিলতা হ্রাস পায়। গ্লিক্লাজাইড ও গ্লিপিজাইড অপেক্ষাকৃত কম পার্শ্বপ্রতিক্রিয়া করে, কিন্তু গ্লাইবেনক্ল্যামাইড দীর্ঘ সময় ধরে কাজ করায় প্রবীণদের হাইপোগ্লাইসিমিয়া করতে পারে।[১১৬]
- মেগ্লিটিনাইড অ্যানালগ
এই গোষ্ঠীভুক্ত ওষুধগুলো হলো রিপ্যাগ্লিনাইড ও ন্যাটিগ্লিনাইড। রিপ্যাগ্লিনাইড গঠনগত দিক দিয়ে গ্লাইবিউরাইড বা গ্লাইবেনক্ল্যামাইডের মতো। এটি খুব দ্রুত আহার পরবর্তী ইনসুলিন মাত্রা বাড়িয়ে আহার পরবর্তী গ্লুকোজ বৃদ্ধি ঠেকাতে পারে। এটি ওজন বাড়ায় এবং হাইপোগ্লাইসিমিয়া করতে পারে।[১২১]
- আলফা গ্লুকোসাইডেজ সম্বাধক
এই গোষ্ঠীভুক্ত ওষুধগুলো হলো অ্যাকারবোস, মিগ্লিটল ও ভোগ্লিবোস। এগুলো অন্ত্রে শর্করা শোষণ বিলম্বিত করে। খাবার পরে খেতে হয় এবং আহার-পরবর্তী রক্তের গ্লুকোজ কমায়। পার্শ্বপ্রতিক্রিয়ার মধ্যে রয়েছে পেট ফাঁপা ও পেট ফুলে যাওয়া ও উদরাময়।[১২১]
- থায়াজলিডিনডায়োন
এগুলো সংক্ষেপে গ্লিটাজন নামেও পরিচিত। এরা মেদ কলায় প্রাপ্ত পারঅক্সিসোম প্রলিফারেটর-অ্যাক্টিভেটেড রিসেপ্টর-γ এর সাথে বন্ধন তৈরি করে একে সক্রিয় করে এবং অন্তর্জাত ইনসুলিনের কাজ কে বৃদ্ধি করে। এটি প্লাজমা বা রক্তরস ইনসুলিন ঘনত্ব বাড়ায় না ফলে রক্তে গ্লুকোজের মাত্রাও কমে না। গ্লিটাজনসমূহ ১৯৯০ সাল থেকে ব্যাপকভাবে ব্যবহৃত হয়ে আসছে, তবে সাম্প্রতিক সময়ে বেশ কিছু বিরূপ প্রতিক্রিয়া দেখা যাওয়ায় এগুলোর ব্যবহার কিছুটা কমেছে। প্রতিবেদনে হার্ট অ্যাটাক বৃদ্ধির প্রমাণ পাওয়ায় ২০১০ সাল থেকে যুক্তরাজ্যে রসিগ্লিটাজন প্রত্যাহার করা হয়।[৭০] পায়োগ্লিটাজন হার্ট অ্যাটাক না বাড়ালেও হৃদ্বৈকল্যের হার বাড়ায়, সাম্প্রতিক প্রতিবেদন অনুসারে অস্থিভঙ্গ ও সম্ভাব্য মূত্রাশয় ক্যান্সারের ঝুঁকি বাড়ায়। এসব পর্যবেক্ষণ পায়োগ্লিটাজোনের ব্যবহার নাটকীয়ভাবে কমিয়ে দিয়েছে। ইনসুলিন রোধ সমস্যায় পায়োগ্লিটাজোন খুবই কার্যকর, এটি সাধারণত মেটফরমিনের সাথে যুক্ত করে ব্যবহৃত হয়। এটি ইনসুলিনের সাথেও ব্যবহার করা যায়, তবে দেহে জল ধারণ অনেক বেশি বেড়ে যাওয়ায় হৃদ্বৈকল্যের হার বেড়ে যায়। উল্লেখ্য, ২০১৫ সালে বাংলাদেশ ওষুধ প্রশাসন অধিদপ্তর বিরূপ প্রতিক্রিয়া বিবেচনা করে ওষুধ দুটি নিষিদ্ধ করে।[১৩০][১৩১] পায়োগ্লিটাজন যখন ইনসুলিনের সাথে ব্যবহার করা হয়, তখন ইনসুলিনের ডোজ ৩০-৩৫% পর্যন্ত কম লাগতে পারে।[১২১]
- SGLT-2 সম্বাধক
সোডিয়াম-গ্লুকোজ সহ-পরিবাহক ২ সম্বাধকগুলো আপেল গাছের বাকল থেকে উদ্ভূত এবং ২০১৩ সাল থেকে টাইপ ২ ডায়াবেটিস রোগে ব্যবহারের জন্য অনুমোদিত। এই গোষ্ঠীভুক্ত ওষুধগুলো হলো ড্যাপাগ্লিফ্লোজিন, ক্যানাগ্লিফ্লোজিন ও এমপাগ্লিফ্লোজিন।
এগুলো খুবই কার্যকর মুখে সেবনীয় গ্লুকোজ কমানোর ওষুধ যা মেটফরমিনের পরে দ্বিতীয় সারির ওষুধ হিসেবে ব্যবহৃত হয়। এগুলো ওজন কমাতে সাহায্য করে এবং হৃদ্যন্ত্র, রক্তবাহ ও বৃক্কের জটিলতা কমাতে সহায়ক যা ডায়াবেটিসের চিকিৎসার বৈপ্লবিক উন্নতি সাধন করেছে। ড্যাপাগ্লিফ্লোজিন টাইপ ১ ডায়াবেটিসে ব্যবহারের জন্যও অনুমোদিত, তবে খুবই সতর্কতার সাথে ব্যবহার করতে হবে কারণ এটি কিটোজেনেসিসের ঝুঁকি বাড়ায়। SGLT-2 সম্বাধক ওষুধগুলো টাইপ ১ ডায়াবেটিস ও কিটোসিস-প্রবণ বা অনেক ইনসুলিন ঘাটতি রয়েছে এমন টাইপ ২ ডায়াবেটিস রোগীদের ক্ষেত্রে ব্যবহার না করাই উচিত।[১২১] প্রধান বিরূপ প্রতিক্রিয়া ( মোট ওষুধ সেবনকারীর ৫-১০%) হলো জননাঙ্গের ছত্রাক সংক্রমণ, বিশেষ করে Candida albicans নামক ছত্রাক সংক্রমণ। মূত্র সংক্রমণও অন্যতম একটি বিরূপ প্রতিক্রিয়া এবং খুব বিরল ক্ষেত্রে গুরুতর জননাঙ্গের সংক্রমণ (যেমন ফোরনিয়ার গ্যাংগ্রিন বা মাংসপূতি)। ব্যবস্থাপত্র প্রদানকারীদের উচিত এ-সকল পার্শ্বপ্রতিক্রিয়া রোগীকে জানিয়ে দেওয়া যেন সংক্রমণ চিকিৎসায় দ্রুত পদক্ষেপ নেওয়া যায়; জননাঙ্গের স্বাস্থ্যবিধি ভালো করে মেনে চলাও জরুরি। একবার রক্তের গ্লুকোজ নিয়ন্ত্রণে চলে আসলে, জননাঙ্গের সংক্রমণ হওয়ার সম্ভাবনা অনেক কমে যায়।[৭০]
- ইনক্রেটিন-ভিত্তিক মুখে সেবনীয় ওষুধ
গ্লুকোজ শিরাপথে না দিয়ে মুখে খেলে অন্ত্র থেকে গ্লুকাগন-সদৃশ পেপটাইড ১ (GLP-১) ও গ্যাস্ট্রিক ইনহিবিটরি পলিপেপটাইড (GIP) নামক দুটি হরমোন নিঃসৃত হয় যাদের সমষ্টিগত নাম ইনক্রেটিন। এই হরমোনের প্রভাবে ইনসুলিন ক্ষরণ বৃদ্ধি পায়। ডাইপেপটিডিল পেপটিডেজ ৪ নামক উৎসেচক ইনক্রেটিন হরমোন কে ভেঙে দেয়। ডিপিপি-৪ সম্বাধক ওষুধগুলো ভাঙন প্রতিরোধ করে এবং অন্তর্জাত GLP-1 ও GIP-এর মাত্রা বাড়ায়। এই গোষ্ঠীভুক্ত ওষুধগুলো হলো সিটাগ্লিপটিন, ভিল্ডাগ্লিপটিন, লিনাগ্লিপটিন, সাক্সাগ্লিপটিন, অ্যালোগ্লিপটিন। এগুলো শরীরের সাথে খুবই ভালো মানানসই ও ওজন-নিরপেক্ষ। যুক্তরাষ্ট্রের খাদ্য ও ওষুধ প্রশাসন একটি সতর্কবার্তা দিয়েছে যে, ডিপিপি-৪ সম্বাধক ওষুধ সেবনে কখনো কখনো অস্থিসন্ধিতে ব্যথা হতে পারে এবং ওষুধ বন্ধ করার পর এটি সেরে যায়।[১২১]
শিরাপথে প্রদত্ত ওষুধ
- ইনক্রেটিন-ভিত্তিক
GLP-1 রিসেপ্টর অ্যাগনিস্ট গোষ্ঠীভুক্ত ওষুধগুলো অন্তর্জাত GLP-1 এর অনুরূপ তবে ডিপিপি-৪ উৎসেচক কে প্রতিরোধ করতে পারে। ডিপিপি-৪ সম্বাধকের চেয়ে এগুলোর বাড়তি সুবিধা হলো, এরা হাইপোথ্যালামাস পর্যায়ে ক্ষুধা নিবৃত্তি করে থাকে, ফলে এরা রক্তের গ্লুকোজ ও ওজন দুটোই কমায়। এই গোষ্ঠীভুক্ত ওষুধগুলো হলো এক্সেনাটাইড, লিরাগ্লুটাইড ইত্যাদি। ইনক্রেটিন-ভিত্তিক ওষুধগুলো হাইপোগ্লাইসিমিয়া করে না। এই গোষ্ঠীভুক্ত ওষুধগুলো অগ্ন্যাশয় প্রদাহের ঝুঁকি বাড়িয়ে দেয়, তাই যেসকল রোগী এই ওষুধ সেবন করছেন তারা পেটে তীব্র ব্যথা অনুভব করলে সাথে সাথে চিকিৎসকের শরণাপন্ন হওয়া উচিত।[১২১]
- ইনসুলিন
১৯২১ খ্রিষ্টাব্দে ইনসুলিন আবিষ্কারের পূর্বে টাইপ ১ ডায়াবেটিস রোগীদের আয়ুষ্কাল ছিল মাত্র ৩-৪ মাস। অনেক রোগী ডায়াবেটিক কিটোঅ্যাসিডোসিসে আক্রান্ত হয়ে মৃত্যুবরণ করেছিল, তবে দৈনিক ৫০০-৭০০ ক্যালরি খাদ্যগ্রহণ করে কয়েক বছর বেঁচে থাকা সম্ভব হতো। ইনসুলিনকে বিংশ শতাব্দীর সবচেয়ে সেরা আবিষ্কার হিসেবে অভিহিত করা হয় যা লক্ষ লক্ষ মানুষের জীবনকে বদলে দিয়েছে।[১৪] টাইপ ১ ডায়াবেটিস রোগীদের আবশ্যকভাবে ইনসুলিন দিয়ে চিকিৎসার প্রয়োজন হয়।[১৩২] টাইপ ২ ডায়াবেটিস রোগীদের মুখে সেবনীয় ওষুধ দিয়ে চিকিৎসা করা হলেও কিছু কিছু রোগীর ক্ষেত্রে ইনসুলিনের প্রয়োজন হয়।[১৩৩]এক্ষেত্রে প্রথম দিকে সাধারণত ওষুধ চালু রেখে দীর্ঘ মেয়াদে ক্রিয়াশীল ইনসুলিন যোগ করা হয়। [৮] গ্লুকোজ লক্ষ্যমাত্রা অর্জিত না হওয়া পর্যন্ত ডোজ বাড়ানো হয়।[৮][১৩৪]
ইনসুলিন চিকিৎসার দর্শন হলো যতটা সম্ভব অন্তর্জাত ইনসুলিন ক্ষরণের স্বাভাবিক প্রক্রিয়ার অনুকরণ করা। এজন্য দীর্ঘমেয়াদে-ক্রিয়াশীল ইনসুলিন বেসাল ইনসুলিনের অনুলিপি হিসেবে এবং স্বল্প-মেয়াদে ক্রিয়াশীল ইনসুলিন বোলাস ইনসুলিনের অনুলিপি হিসেবে ব্যবহৃত হয়।[১৪] প্রথম দিকে গোরু বা শূকরের অগ্ন্যাশয় থেকে ইনসুলিন তৈরি করা হতো, বর্তমানে রিকম্বিন্যান্ট ডিএনএ প্রযুক্তির সাহায্যে চাষকৃত ইস্ট বা ব্যাকটেরিয়াল কোষে ডিনএনএ অনুক্রম কোডিং যোগ করার মাধ্যমে ইনসুলিন উৎপাদন করা হয়। কার্যকালের ওপর ভিত্তি করে ইনসুলিনকে নিম্নলিখিত কয়েকটি ভাগে ভাগ করা হয়:
- স্বল্প-মেয়াদে ক্রিয়াশীল ইনসুলিন
দ্রবণীয় মানব ইনসুলিন ধীরে ধীরে শোষিত হয়, সাবকিউটেনিয়াস বা অধস্তক ইনজেকশন দেওয়ার পর ৬০-৯০ মিনিটে সর্বোচ্চ মাত্রায় পৌঁছায়। এটি ৬-৮ ঘণ্টা পর্যন্ত সক্রিয় থাকে, তাই হাইপোগ্লাইসিমিয়া হতে পারে। এই দেরি ডায়াবেটিস রোগীদের জন্য কিছুটা অসুবিধাজনক কারণ, ইনসুলিন খাদ্য গ্রহণের ২০-৩০ মিনিট পূর্বে নিতে হয় যা সবসময় সম্ভব হয় না। এজন্য স্বল্প-মেয়াদে ক্রিয়াশীল ইনসুলিন অ্যানালগসমূহ (যেমন ইনসুলিন লিসপ্রো, ইনসুলিন অ্যাসপার্ট ও ইনসুলিন গ্লুলিসিন) এমনভাবে তৈরি করা হয়েছে যা দ্রবনীয় ইনসুলিনের তুলনায় আরও দ্রুত ক্রিয়াশীল। এগুলো দেখতে স্বচ্ছ হয়।[৭০]
- মধ্যম ও দীর্ঘমেয়াদে-ক্রিয়াশীল ইনসুলিন
১৯৩০ সালের দিকে নিরপেক্ষ pH-এ প্রোটামিন ও জিঙ্ক যোগ করে ইনসুলিনের কার্যকাল বৃদ্ধি করা সম্ভব হয়েছিল যা এর আবিষ্কারক হ্যান্স ক্রিসচান হ্যাগেডর্ন- এর নাম অনুযায়ী নিউট্রাল প্রোটামিন হ্যাগেডর্ন ইনসুলিন বা সংক্ষেপে এনপিএইচ ইনসুলিন নামে পরিচিত। এটি দেখতে কিছুটা ঘোলাটে এবং ব্যবহারের পূর্বে আলতো করে ঝাঁকিয়ে নিতে হয়। এটিকে বর্তমানে মধ্যম-মেয়াদে ক্রিয়াশীল ইনসুলিন বলা হয়, যার কাজ আরম্ভ হয় ৬০-৯০ মিনিট পরে, ৬ ঘণ্টায় সর্বোচ্চ মাত্রায় পৌঁছায় এবং ১২-১৬ ঘণ্টা পর্যন্ত কাজ করে।[৭০] এছাড়া আরও কিছু ইনসুলিন আছে যেগুলো দীর্ঘমেয়াদে—ক্রিয়াশীল যেমন, ইনসুলিন গ্লার্জিন, ইনসুলিন ডিটেমির ও ইনসুলিন ডিগ্লুডেক। এগুলো প্রায় ২৪ ঘণ্টা ধরে কাজ করে ফলে দিনে একবার ব্যবহার করতে হয়। সপ্তাহে একদিন ব্যবহার করতে হবে এমন দীর্ঘমেয়াদে-ক্রিয়াশীল ইনসুলিন নিয়ে গবেষণা চলছে।
রক্তচাপ নিয়ন্ত্রণ
বহুমূত্ররোগের সাথে হৃদ্যন্ত্র ও রক্তবাহের বিভিন্ন রোগের সম্পর্ক রয়েছে। অনেক আন্তর্জাতিক চিকিৎসা নির্দেশনায় রক্তচাপ নিয়ন্ত্রণের ওপর গুরুত্বারোপ করা হয়েছে। আমেরিকান ডায়াবেটিস সমিতির মতানুসারে, ডায়াবেটিস রোগীদের জন্য রক্তচাপের নির্দেশিত পরিসীমা হলো সিস্টোলিক চাপ <১৪০ মি.মি. ও ডায়াস্টোলিক চাপ <৯০ মি.মি. (পারদ)।[১৩৫] তবে, রক্তচাপের নিম্ন লক্ষ্যমাত্রা কত হওয়া উচিত এই ব্যাপারে সীমিত প্রমাণাদি রয়েছে। অপেক্ষাকৃত তরুণ রোগীদের জন্য সিস্টোলিক চাপ ১৩০ মি. মি. (পারদ) বা এর কম এবং ডায়াস্টোলিক চাপ ৮০ মি. মি. (পারদ) বা এর কম রাখার সুপারিশ করা হয়।[১২১] ২০১৫ সালে আমেরিকান ডায়াবেটিস সমিতি সুপারিশ করে যে, ডায়াবেটিস ও অ্যালবিউমিনুরিয়া রোগীদের অন্তিম পর্যায়ের বৃক্কীয় রোগ, রক্ত সংবহনতন্ত্রের রোগ ও মৃত্যু হার কমানোর জন্য রেনিন-অ্যানজিয়োটেন্সিন সিস্টেম সম্বাধক যেমন এনালাপ্রিল, র্যামিপ্রিল ইত্যাদি ব্যবহার করা উচিত।[১৩৬]
অ্যাসপিরিন
ডায়াবেটিস রোগে রক্ত সংবহনতন্ত্রের রোগ প্রতিরোধে অ্যাসপিরিন ব্যবহার করা নিয়ে কিছুটা বিতর্ক আছে।[১৩৬] রক্ত সংবহনতন্ত্রের রোগের ঝুঁকিতে থাকা রোগীদের জন্য কিছু কিছু চিকিৎসক অ্যাসপিরিন দিয়ে থাকেন, তবে অজটিল ডায়াবেটিস রোগীর ক্ষেত্রে রুটিনমাফিক অ্যাসপিরিন ব্যবহারের আলাদা কোনো উপকারিতার প্রমাণ পাওয়া যায়নি।[১৩৭] ২০১৫ সালের আমেরিকান ডায়াবেটিস সমিতি কতৃক প্রদত্ত সুপারিশ অনুযায়ী যে-সকল ডায়াবেটিস রোগী মধ্যম মাত্রার রক্ত সংবহনতন্ত্রের রোগের ঝুঁকিতে আছে (১০-বছর রক্ত সংবহনতন্ত্রের রোগ ঝুঁকি, ৫-১০%) তাদের ক্ষেত্রে নিম্ন-মাত্রায় অ্যাসপিরিন দেওয়া যেতে পারে।[১৩৬] যুক্তরাজ্যের NICE চিকিৎসা নির্দেশিকার সুপারিশ অনুযায়ী টাইপ ১ অথবা টাইপ ২ রোগীদের নিশ্চিত রক্ত সংবহনতন্ত্রের রোগ না থাকলে অ্যাসপিরিন ব্যবহার করা যাবে না।[১৩২][১৩৩]
স্ট্যাটিন
৪০ বছরের ঊর্ধ্বে টাইপ ২ ডায়াবেটিস রোগে আক্রান্ত যে-কোনো ব্যক্তিকে, তাদের রক্তের কোলেস্টেরল মাত্রা যা-ই থাকুক না কেন স্ট্যাটিন সেবনের পরামর্শ দেওয়া উচিত। কিছু নির্দেশিকা একবার স্ট্যাটিন শুরু করার পর কোনো লক্ষ্যমাত্রার প্রস্তাব করে না, কিন্তু অন্যান্য নির্দেশিকাতে মোট কোলেস্টেরল <৪.০ mmol/L (প্রায় ১৫০ mg/dL) এবং এলডিএল কোলেস্টেরল <২.০ mmol/L (প্রায় ৭৫ mg/dL) রাখার পরামর্শ দেওয়া হয়।[৭০]
শল্যচিকিৎসা
যে-সকল ডায়াবেটিস রোগীর অতিস্থূলতা সমস্যা রয়েছে তাদের জন্য তাদের জন্য ওজন কমানোর শল্যচিকিৎসা খুবই কার্যোপযোগী ব্যবস্থা।[১৮] শল্যচিকিৎসার পরে অনেক ব্যক্তিই খুবই অল্প বা কোনো ওষুধ ছাড়াই স্বাভাবিক গ্লুকোজ মাত্রা বজায় রাখতে পারে [১৩৮] এবং দীর্ঘমেয়াদি মৃত্যু হারও কমে যায়।[১৩৯] তবে, শল্যচিকিৎসার দরুন স্বল্প মেয়াদে মৃত্যু ঝুঁকি ১% এর কম।[১৪০] দেহ সূচক ভর কত হলে শল্যচিকিৎসা উপযুক্ত হবে তার পরিসীমা এখনও স্পষ্ট নয়। [১৩৯] সুপারিশ করা হয় যে, যারা তাদের ওজন ও রক্তের গ্লুকোজ নিয়ন্ত্রণে অক্ষম তাদের ক্ষেত্রে এটি বিবেচনা করা যায়। [১৪১] টাইপ ১ ডায়াবেটিস রোগী যাদের গুরুতর জটিলতা যেমন অন্তিম পর্যায়ের বৃক্কীয় রোগ এবং বৃক্ক প্রতিস্থাপন করা প্রয়োজন তাদের ক্ষেত্রে কখনো কখনো অগ্ন্যাশয় প্রতিস্থাপন করার কথা বিবেচনা করা হয়।[১৪২]
দ্যা ন্যাশনাল ইন্সটিটিউট ফর হেলথ অ্যান্ড কেয়ার এক্সিলেন্স (NICE) এর নির্দেশনা মতে দেহ ভর সূচক ৪০ কেজি/মিটার২-এর বেশি হলে অথবা ৩৫ কেজি/মিটার২ এর বেশি ও অন্যান্য রোগ যেমন ডায়াবেটিস থাকলে ব্যারিয়াট্রিক সার্জারি করা যেতে পারে। যুক্তরাষ্ট্রের খাদ্য ও ওষুধ প্রশাসনের মতে দেহ ভর সূচক আরও কম থাকা অবস্থায় এই শল্যচিকিৎসা করা যাবে। গ্যাস্ট্রিক বাইপাস ও স্লিভ গ্যাস্ট্রেক্টমি নামে দুটি অস্ত্রোপচার সবচেয়ে বেশি করা হয়। এই অপারেশনগুলোর ফলে গড়ে প্রায় ৩০% ওজন হ্রাস হয় এবং ডায়াবেটিস রোগে আক্রান্ত হওয়ার সময়ের ওপর নির্ভর করে ৭০% ব্যক্তির ক্ষেত্রে ডায়াবেটিস উপশম হয়। শল্যচিকিৎসা জীবন-যাপন মান উন্নত করে ও রক্ত সংবহনতন্ত্রের রোগ ও মৃত্যুঝুঁকি হ্রাস করে। অস্ত্রোপচারসংক্রান্ত মৃত্যু খুব কম (১০০০ জনে ১ জন), তবে দীর্ঘমেয়াদি কিছু ঝুঁকি রয়েছে যেমন অপুষ্টি, অস্থি দুর্বলতা ও আত্মহত্যা প্রবণতা।[১৪]
শল্য চিকিৎসার পরে ওজন হ্রাস কয়েকটি পদ্ধতিতে হতে পারে, যেমন অন্ত্রীয় হরমোনের পরিবর্তন (GLP1 এবং পেপটাইড YY বৃদ্ধি পাওয়া ও গ্রেলিন কমে যাওয়া), শক্তি ব্যয়ে পরিবর্তন, খাদ্য গ্রহণ হ্রাস, খাদ্য বাছাইয়ে পরিবর্তন (সম্ভবত খাদ্যের স্বাদ ও গন্ধ উপলব্ধিতে পরিবর্তনের কারণে) এবং অন্ত্রীয় অণুজীব ও পিত্ত লবণ বিপাকের পরিবর্তন।[১৪৩] শল্যচিকিৎসার পরে ওজন পুনরায় বৃদ্ধি পেতে পারে। এটা আশা করা যেতে পারে যে, শল্যচিকিৎসার ১০ বছর পরে ২০-২৫% হারানো ওজন পুনরায় বৃদ্ধি পাবে। ডায়াবেটিস পুনরাবর্তনের ওপর এই ওজন বৃদ্ধির প্রভাব নির্ভর করে কতটুকু বিটা কোষ বিনষ্ট হয়েছে তার ওপর।[১২১]
রোগতত্ত্ব

২০১৭ সালে বিশ্বব্যাপী ৪২ কোটি ৫০ লাখ মানুষের ডায়াবেটিস ছিল,[১৪৪] ২০১৩ সালে ছিল ৩৮ কোটি ২০ লাখ[১৪৫] এবং ১৯৮০ সালে ছিল ১০ কোটি ৮০ লাখ।[১৪৬] ২০১৯ সালে প্রাপ্তবয়স্কদের ডায়াবেটিসের বিস্তার বা সংঘটন হার ৮.৮% ছিল, ১৯৮০ সালে যা ছিল ৪.৭%।[১৪৪][১৪৬] টাইপ ২ মোট ডায়াবেটিস রোগীর প্রায় ৯০%[২১][৪৮] কিছু উপাত্ত অনুসারে ডায়াবেটিস সংঘটন হার নারী ও পুরুষে প্রায় সমান।[২১] কিন্তু অনেক জনবসতিতে পুরুষ ডায়াবেটিস রোগীর আধিক্য লক্ষ করা যায়, যার সম্ভাব্য কারণ হচ্ছে ইনসুলিন সংবেদনশীলতায় লিঙ্গ-সম্পর্কিত পার্থক্য, অতিস্থূলতা এবং অন্যান্য বিষয় যেমন, উচ্চ রক্তচাপ, ধূমপান, মদ্যপান।[১৪৭][১৪৮]
বিশ্ব স্বাস্থ্য সংস্থার হিসাব মতে, ২০১২ সালে বিশ্বব্যাপী ১৫ লাখ মানুষ ডায়াবেটিস রোগে মৃত্যুবরণ করেছিল এবং মৃত্যুর অষ্টম প্রধান কারণ হিসেবে স্থান পেয়েছিল।[১৬][১৪৬] তবে সারাবিশ্বে আরও ২২ লাখ মানুষের মৃত্যুর পরোক্ষ কারণ হিসেবে উচ্চমাত্রার রক্তের গ্লুকোজ কে দায়ী করা হয় যা রক্ত সংবহনতন্ত্রের রোগ ও অন্যান্য জটিলতার (বৃক্কীয় বৈকল্য) ঝুঁকি বাড়ায়, যা প্রায়শই অকাল মৃত্যুর দিকে ঠেলে দেয় কিন্তু মৃত্যুর কারণ হিসেবে ডায়াবেটিস না হয়ে সংশ্লিষ্ট রোগের নাম লিপিবদ্ধ হয়।[১৪৬][১৪৯] উদাহরণস্বরূপ, ২০১৭ সালে আন্তর্জাতিক ডায়াবেটিস ফেডারেশন হিসাব করেছিল যে, ডায়াবেটিসে ৪০ লাখ মানুষের মৃত্যু হয়েছে।[১৪৪] এক্ষেত্রে তারা ডায়াবেটিসে প্রত্যক্ষ বা পরোক্ষ উভয়ভাবে মোট মৃত্যুকে বিবেচনায় নেওয়া হয়েছিল। [১৪৪] আন্তর্জাতিক ডায়াবেটিস ফেডারেশনের তথ্য মতে ২০২১ সালে বিশ্বব্যাপী ২০ থেকে ৭৯ বছর বয়সিদের মধ্যে ডায়াবেটিস রোগীর সংখ্যা প্রায় ৫৩ কোটি ৭০ লাখ (যা এই বয়সি সব ব্যক্তির ১০.৫% বা প্রতি ১০ জনে একজন)। এই বছরে ডায়াবেটিসে মৃত্যুবরণ করেছে প্রায় ৬৭ লাখ মানুষ। সবচেয়ে বেশি ডায়াবেটিস রোগী রয়েছে চীনে।[১০] নিম্ন-আয়ের দেশ থেকে শিল্পায়িত দেশে অভিবাসী জনগোষ্ঠীর মধ্যে টাইপ ২ ডায়াবেটিস রোগীর সংখ্যা অনেক বাড়ছে। অনেক উচ্চ-আয়ের দেশে শিশু ও কিশোরদের মধ্যে টাইপ ২ ডায়াবেটিস আর বিরল নয়, বিশেষ করে, হিস্পানি, অহিস্পানি কৃষ্ণাঙ্গ ও দক্ষিণ এশীয় বংশোদ্ভূতদের মধ্যে এই হার বেশি।
টাইপ ১ ডায়াবেটিসের ক্ষেত্রেও ভৌগোলিক বিভিন্নতা লক্ষ করা যায়, সাধারণত মেরু অঞ্চলের নিকটবর্তী দেশগুলোতে এই প্রবনতা বেশি। উদাহরণস্বরূপ বলা যায়, ফিনল্যান্ডে সবচেয়ে বেশি টাইপ ১ ডায়াবেটিস রোগী শনাক্ত হয়, সেখানে প্রতি বছর প্রতি ১ লাখে ৬০ জনের অধিক টাইপ ১ রোগী পাওয়া যায়। অন্যদিকে চীন, ভারত ও ভেনিজুয়েলাতে এই সংঘটন হার প্রতি লাখে ০.১ জন। টাইপ ১ ডায়াবেটিসের রোগীর সংখ্যা প্রতিনিয়ত বাড়ছে: ১৯৮৯ সাল থেকে ২০১৩ সালের মধ্যে প্রতিবছর বিশ্বব্যাপী ৩.৪% অধিক সংখ্যক শিশু আক্রান্ত হচ্ছে। ইউরোপীয় বংশোদ্ভূত লোকজনের মধ্যে টাইপ ১ ডায়াবেটিসের হার তুলনামূলক বেশি এবং শীতকালে এই রোগ শনাক্তের হার সবচেয়ে বেশি কিন্তু এর প্রকৃত কারণ অজানা।[৭০]
বাংলাদেশেও আশঙ্কাজনকভাবে ডায়াবেটিস রোগী বাড়ছে। ২০১১ সালে ডায়াবেটিস রোগী ছিল ৮৪ লাখ, বিস্তার হার ছিল ১০.৭%। ২০২১ সালে এসে তা দাঁড়িয়েছে ১ কোটি ৩১ লাখে, বিস্তার হার ১৪.২%।[১৫০] ভারতে ২০২১ সালে ডায়াবেটিস রোগী সংখ্যা ছিল ৭ কোটি ৪২ লাখ (বিস্তার ৯.৬%)।[১০] উন্নয়নশীল দেশগুলোতে নগরায়ন, জীবনশৈলীর পরিবর্তন, কায়িকশ্রম কম হয় এমন কাজের হার বৃদ্ধি পাওয়া, অধিক ক্যালরিযুক্ত কিন্তু কম পুষ্টিকর খাবার (বেশি চিনি ও সম্পৃক্ত চর্বিযুক্ত খাবার) খাওয়ার প্রবনতা বৃদ্ধি পাওয়ার কারণে খুব দ্রুত ডায়াবেটিস রোগী বৃদ্ধি পাচ্ছে।[১৪৬][১৫১][১৫২] ২০১৭ থেকে ২০৪৫ সালের মধ্যে ডায়াবেটিস রোগীর সংখ্যা ৪৮% বৃদ্ধি পেতে পারে।[১৪৪]
ইতিহাস
ডায়াবেটিস ছিল প্রথম বর্ণনাকৃত রোগগুলোর মধ্যে একটা,[১৫৩] আনুমানিক ১৫০০ খ্রিষ্টপূর্বাব্দের একটি মিশরীয় পাণ্ডুলিপিতে এই রোগটি প্রচুর পরিমাণ মূত্র নির্গমন হিসেবে উল্লেখ পাওয়া যায়।[১৫৪] এবার্স প্যাপাইরাসে এরূপ ক্ষেত্রে প্রচুর পরিমাণে পানি পান করার পরামর্শ দেওয়া আছে।[১৫৫] প্রথম যে রোগীর বর্ণনা পাওয়া যায় তার টাইপ ১ ডায়াবেটিস ছিল বলে মনে করা হয়।[১৫৪] প্রায় একই সময়েই ভারতীয় চিকিৎসকগণও এই রোগটিকে শনাক্ত করেছিলেন। প্রস্রাব পিঁপড়াকে আকর্ষণ করত উল্লেখ করে তাঁরা এর নাম দিয়েছিলেন মধুমেহ।[১৫৪][১৫৫]
২৩০ খ্রিষ্টপূর্বাব্দে গ্রিক চিকিৎসক অ্যাপোলিনিয়াস অব মেমফিস ডায়াবেটিস শব্দটি প্রথম ব্যবহার করেন।[১৫৪] রোমান সাম্রাজ্যের সময় এই রোগটিকে বিরল ভাবা হতো। সে-সময়ের প্রখ্যাত গ্রিক চিকিৎসক গ্যালেন মন্তব্য করেন যে, তিনি তাঁর সমগ্র পেশাগত জীবনে মাত্র দুইজন এরূপ রোগী দেখেছেন।[১৫৪] প্রাচীনকালের খাদ্যাভ্যাস ও জীবন-যাপন রীতির কারণে এই রোগের প্রাদুর্ভাব কম ছিল বলে মনে করা হয়, এছাড়া রোগটি চরম পর্যায়ে না গেলে লক্ষণ প্রকাশ পায় না এটাও একটা কারণ হতে পারে। গ্যালেন এই রোগের নাম দিয়েছিলেন মূত্রের ডায়রিয়া (diarrhea urinosa)।[১৫৬]
ডায়াবেটিসের উল্লেখসহ বিস্তারিত বর্ণনা পাওয়া যায় Aretaeus of Cappadocia (২য় বা তৃতীয় শতাব্দীর প্রথমদিকে) থেকে। তিনি লক্ষণসহ বিস্তারিতভাবে বর্ণনা করেন। তিনি নিউম্যাটিক স্কুল-এর বিশ্বাসের প্রতিফলন ঘটিয়ে এই রোগের কারণ হিসেবে আর্দ্রতা ও ঠান্ডাকে দায়ী করেন। তিনি ডায়াবেটিস ও অন্যান্য রোগের মধ্যে সম্পর্ক নির্ণয় করেন, এবং ডিফারেন্সিয়াল ডায়াগনোসিস হিসেবে সাপের কামড়ের কথা উল্লেখ করেন, যেটিও তৃষ্ণা অনেক বাড়ায়। ১৫৫২ সালে ভেনিসে লাতিন ভাষায় প্রকাশিত হওয়ার আগ পর্যন্ত তাঁর কাজ পশ্চিমা বিশ্বে অপরিচিত ছিল।[১৫৬]
সুশ্রুত ও চরক নামে দুজন ভারতীয় চিকিৎসক ৪০০-৫০০ খ্রিষ্টপূর্বাব্দের মধ্যে প্রথমবারের মতো লক্ষ্য করেন যে, ডায়াবেটিক রোগীদের প্রস্রাব মিষ্টি। তারাই প্রথমবারের মতো দুই ধরনের ডায়াবেটিসকে পৃথক অবস্থা হিসেবে শনাক্ত করেন। সুশ্রুত ও চরক বর্ণনা করেন যে, অলস, মোটা, অতিভোজী ব্যক্তি এবং যারা মিষ্টি ও চর্বি জাতীয় খাদ্য বেশি খেত তাদের মধ্যে এই রোগের প্রাদুর্ভাব বেশি দেখা যেত। অতিস্থূল ব্যক্তির জন্য শারীরিক ব্যায়াম ও শাক-সবজি ছিল চিকিৎসার প্রধান অবলম্বন।[১৫৭] অপরদিকে, কৃশকায় ব্যক্তিদের মধ্যেও এক ধরনের বহুমূত্ররোগ দেখা দিত যা আরও বেশি তীব্র ছিল। নবম থেকে একাদশ খ্রিষ্টাব্দের আরবীয় চিকিৎসাশাস্ত্রের পুস্তকগুলোতেও ডায়াবেটিস রোগীদের মূত্রের মিষ্টতা নিয়ে গুরুত্বারোপ করা হতো। এর মধ্যে বিশেষভাবে উল্লেখযোগ্য হলো ইবনে সিনা (৯৮০-১০৩৭) রচিত কানুন ফিততিব নামক চিকিৎসা বিশ্বকোষ।[১৫৭][১৫৪]
বিংশ শতাব্দীতে ইনসুলিন আবিষ্কারের পূর্বে ডায়াবেটিসের উল্লেখযোগ্য কোনো চিকিৎসা ছিল না। দুই কানাডীয় বিজ্ঞানী ফ্রেডরিক ব্যানটিং ও চার্লস বেস্ট ১৯২১ ও ১৯২২ সালে ইনসুলিন পৃথক ও পরিশোধন করেন।[১৫৪] পরবর্তীতে ১৯৪০ সালে দীর্ঘমেয়াদি সক্রিয় এনপিএইচ ইনসুলিন আবিষ্কৃত হয়।[১৫৪]
ব্যুৎপত্তি
ইংরেজি diabetes (/ˌdaɪ.əˈbiːtiːz/ অথবা /ˌdaɪ.əˈbiːtɪs/) শব্দটি লাতিন diabētēs থেকে এসেছে, যা আবার প্রাচীন গ্রিক διαβήτης (diabētēs) থেকে উদ্ভূত, যার শাব্দিক অর্থ নল।[১৫৮] প্রাচীন গ্রিক চিকিৎসক Aretaeus of Cappadocia ২য় খ্রিষ্টাব্দে এই শব্দটি ব্যবহার করেছিলেন। যেহেতু তরল শরীরে থাকে না, দেহকে নল হিসেবে ব্যবহার করে বেরিয়ে যায়, তাই বহুমূত্ররোগের অতিরিক্ত প্রস্রাব নির্গমনকে বুঝাতে রূপকার্থে এরূপ নামকরণ করেছিলেন। text book of diabetes [১৫৯][১৬০] পরিশেষে বলা যায়, শব্দটি এসেছে মূলত গ্রিক διαβαίνειν (diabainein) থেকে, যার অর্থ কোনো কিছুর মধ্য দিয়ে প্রবাহিত হওয়া বা চলাচল করা,[১৫৮] শব্দটির দুটি অংশ রয়েছে, প্রথম অংশ δια- (dia-), যার অর্থ "মধ্য দিয়ে" এবং দ্বিতীয় অংশ βαίνειν (bainein), যার অর্থ "যাওয়া"।[১৫৯] ইংরেজি ভাষায় "diabetes" শব্দটা প্রথম diabete হিসেবে একটি চিকিৎসা নিবন্ধে লিপিবদ্ধ হয় ১৪২৫ সালে। mellitus (/məˈlaɪtəs/ or /ˈmɛlɪtəs/) শব্দটি এসেছে চিরায়ত লাতিন শব্দ mellītus থেকে যার অর্থ "মধুর মতো মিষ্টি"[১৬১][১৬২]).লাতিন শব্দটি উদ্ভূত হয়েছে mell- থেকে যা আবার এসেছে mel থেকে, যার অর্থ "মধু";[১৬১][১৬২] এবং -ītus হলো একটি অধিযোজন বা সাফিক্স[১৬১] যার অর্থ ইংরেজি সাফিক্স বা অধিযোজন "-ite" এর মতো।[১৬৩] থমাস উইলিস একটি ডায়াবেটিস রোগীর মূত্র পরীক্ষা করে মিষ্টি স্বাদ লক্ষ করেন এবং আধুনিক ইউরোপে তিনিই প্রথম ১৬৭৪ খ্রিষ্টাব্দে তাঁঁর রচিত ফার্মাসিউটিস র্যাশনালিস গ্রন্থে ডায়াবেটিস রোগীর মূত্রের মিষ্টতা সম্পর্কে উল্লেখ করেন.[১৬৪][১৬৫] যদিও দাবি করা হয় যে, থমাস উইলিস শর্করামেহকে সুনির্দিষ্টভাবে বুঝাতে mellitus শব্দটি যোগ করেছিলেন, তবে এই শব্দটির উল্লেখ তাঁর পুস্তকের ডায়াবেটিস অধ্যায়ের কোথাও পাওয়া যায় না।[১৬৫] এডিনবরায় প্রশিক্ষিত স্কটল্যান্ডীয় সামরিক চিকিৎসক জন রোলো সর্বপ্রথম ডায়াবেটিস ইনসিপিডাস থেকে পৃথক করার জন্য diabetes শব্দের সাথে বিশেষণ হিসেবে “mellitus” শব্দটি যোগ করেন।[১৫৭][১৬৬]
দাঁতের সমস্যা
মাড়ির রোগ
বহুমূত্ররোগ মাড়ির রোগের বিস্তার ও তীব্রতা বাড়িয়ে দেয়।[১৬৭]
দন্ত ক্ষয়
ডায়াবেটিসে আক্রান্ত ব্যক্তিদের দন্তক্ষয় রোগের ঝুঁকি অনেক বেশি। মুখের লালার গঠন ও প্রবাহেও পরিবর্তন ঘটে।[১৬৮] মুখের পরিবেশ পরিবর্তনের ফলে ব্যাকটেরিয়া ও অন্যান্য অণুজীবের সংখ্যা বৃদ্ধি পায়। টাইপ ২ ডায়াবেটিস রোগীদের বেশি শর্করা খাওয়ার ফলে এমন সমস্যা হয়।[১৬৯]
অন্যান্য প্রাণী
প্রাণীদের মধ্যে কুকুর ও বিড়ালে ডায়াবেটিস সবচেয়ে বেশি দেখা যায়। মধ্যবয়সি প্রাণীরা বেশি আক্রান্ত হয়। পুরুষ কুকুরের তুলনায় স্ত্রী কুকুরের ডায়াবেটিস হওয়ার সম্ভাবনা দ্বিগুণ, অন্যদিকে কিছু সূত্রের তথ্য মোতাবেক, পুং বিড়াল স্ত্রী বিড়ালের তুলনায় বেশি ঝুঁকিতে। উভয় প্রাণীর সকল প্রজাতিই আক্রান্ত হতে পারে, তবে কিছু ক্ষুদ্রকায় কুকুর প্রজাতির ডায়াবেটিস হওয়ার সম্ভাবনা বেশি, যেমন ক্ষুদ্রকায় পুডল।[১৭০]
তথ্যসূত্র
- ↑ "Diabetes Blue Circle Symbol"। International Diabetes Federation। ১৭ মার্চ ২০০৬। ৫ আগস্ট ২০০৭ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ ঞ ট ঠ ড ঢ ণ ত থ দ ধ ন প ফ ব ভ "Diabetes Fact sheet N°312"। WHO। অক্টোবর ২০১৩। ২৬ আগস্ট ২০১৩ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২৫ মার্চ ২০১৪।
- ↑ ক খ Kitabchi AE, Umpierrez GE, Miles JM, Fisher JN (জুলাই ২০০৯)। "Hyperglycemic crises in adult patients with diabetes"। Diabetes Care। 32 (7): 1335–1343। ডিওআই:10.2337/dc09-9032। পিএমআইডি 19564476। পিএমসি 2699725
 ।
।
- ↑ Krishnasamy S, Abell TL (জুলাই ২০১৮)। "Diabetic Gastroparesis: Principles and Current Trends in Management"। Diabetes Therapy। 9 (Suppl 1): 1–42। ডিওআই:10.1007/s13300-018-0454-9। পিএমআইডি 29934758। পিএমসি 6028327
 ।
।
- ↑ ক খ Saedi E, Gheini MR, Faiz F, Arami MA (সেপ্টেম্বর ২০১৬)। "Diabetes mellitus and cognitive impairments"। World Journal of Diabetes। 7 (17): 412–422। ডিওআই:10.4239/wjd.v7.i17.412। পিএমআইডি 27660698। পিএমসি 5027005
 ।
।
- ↑ ক খ Chiang JL, Kirkman MS, Laffel LM, Peters AL (জুলাই ২০১৪)। "Type 1 diabetes through the life span: a position statement of the American Diabetes Association"। Diabetes Care। 37 (7): 2034–2054। ডিওআই:10.2337/dc14-1140। পিএমআইডি 24935775। পিএমসি 5865481
 ।
।
- ↑ "Causes of Diabetes"। National Institute of Diabetes and Digestive and Kidney Diseases। জুন ২০১৪। ২ ফেব্রুয়ারি ২০১৬ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ১০ ফেব্রুয়ারি ২০১৬।
- ↑ ক খ গ ঘ Ripsin CM, Kang H, Urban RJ (জানুয়ারি ২০০৯)। "Management of blood glucose in type 2 diabetes mellitus" (পিডিএফ)। American Family Physician। 79 (1): 29–36। পিএমআইডি 19145963। ২০১৩-০৫-০৫ তারিখে মূল (পিডিএফ) থেকে আর্কাইভ করা।
- ↑ Brutsaert EF (ফেব্রুয়ারি ২০১৭)। "Drug Treatment of Diabetes Mellitus"। MSDManuals.com। সংগ্রহের তারিখ ১২ অক্টোবর ২০১৮।
- ↑ ক খ গ ঘ ঙ চ "Diabetes atlas 10" (পিডিএফ)। diabetesatlas.org। IDF। সংগ্রহের তারিখ ২৬ সেপ্টেম্বর ২০২২।
- ↑ "About diabetes"। World Health Organization। ৩১ মার্চ ২০১৪ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ৪ এপ্রিল ২০১৪।
- ↑ ক খ গ ঘ Shoback DG, Gardner D, সম্পাদকগণ (২০১১)। "Chapter 17"। Greenspan's basic & clinical endocrinology (9th সংস্করণ)। New York: McGraw-Hill Medical। আইএসবিএন 978-0-07-162243-1।
- ↑ Norman A, Henry H (২০১৫)। Hormones। Elsevier। পৃষ্ঠা 136–137। আইএসবিএন 9780123694447।
- ↑ ক খ গ ঘ ঙ চ ছ Feather, Adam; Randall, David; Waterhouse, Mona। "Dibetes mellitus"। Kumar and Clark's Clinical Medicine (ইংরেজি ভাষায়) (10 সংস্করণ)। Elsevier। পৃষ্ঠা page-699-741। আইএসবিএন 978-0-7020-7869-9।
- ↑ RSSDI textbook of diabetes mellitus (Revised 2nd সংস্করণ)। Jaypee Brothers Medical Publishers। ২০১২। পৃষ্ঠা 235। আইএসবিএন 978-93-5025-489-9। ১৪ অক্টোবর ২০১৫ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ ক খ "The top 10 causes of death Fact sheet N°310"। World Health Organization। অক্টোবর ২০১৩। ৩০ মে ২০১৭ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ Rippe RS, Irwin JM, সম্পাদকগণ (২০১০)। Manual of intensive care medicine (5th সংস্করণ)। Wolters Kluwer Health/Lippincott Williams & Wilkins। পৃষ্ঠা 549। আইএসবিএন 978-0-7817-9992-8।
- ↑ ক খ Picot J, Jones J, Colquitt JL, Gospodarevskaya E, Loveman E, Baxter L, Clegg AJ (সেপ্টেম্বর ২০০৯)। "The clinical effectiveness and cost-effectiveness of bariatric (weight loss) surgery for obesity: a systematic review and economic evaluation"। Health Technology Assessment। 13 (41): 1–190, 215–357, iii–iv। hdl:10536/DRO/DU:30064294। ডিওআই:10.3310/hta13410
 । পিএমআইডি 19726018।
। পিএমআইডি 19726018।
- ↑ Cash J (২০১৪)। Family Practice Guidelines (3rd সংস্করণ)। Springer। পৃষ্ঠা 396। আইএসবিএন 978-0-8261-6875-7। ৩১ অক্টোবর ২০১৫ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ ক খ গ ঘ "IDF DIABETES ATLAS Ninth Edition 2019" (পিডিএফ)। www.diabetesatlas.org (ইংরেজি ভাষায়)। সংগ্রহের তারিখ ১৮ মে ২০২০।
- ↑ ক খ গ Vos T, Flaxman AD, Naghavi M, Lozano R, Michaud C, Ezzati M, ও অন্যান্য (ডিসেম্বর ২০১২)। "Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010"। Lancet। 380 (9859): 2163–2196। ডিওআই:10.1016/S0140-6736(12)61729-2। পিএমআইডি 23245607। পিএমসি 6350784
 ।
।
- ↑ "What is Diabetes?"। Centers for Disease Control and Prevention (ইংরেজি ভাষায়)। ১১ মার্চ ২০২০। সংগ্রহের তারিখ ১৮ মে ২০২০।
- ↑ "The top 10 causes of death"। www.who.int (ইংরেজি ভাষায়)। সংগ্রহের তারিখ ১৮ মে ২০২০।
- ↑ American Diabetes Association (মে ২০১৮)। "Economic Costs of Diabetes in the U.S. in 2017"। Diabetes Care। 41 (5): 917–928। ডিওআই:10.2337/dci18-0007। পিএমআইডি 29567642। পিএমসি 5911784
 ।
।
- ↑ "Deaths and Cost | Data & Statistics | Diabetes | CDC"। cdc.gov (ইংরেজি ভাষায়)। 20 February 2019। সংগ্রহের তারিখ 2 July 219। এখানে তারিখের মান পরীক্ষা করুন:
|সংগ্রহের-তারিখ=(সাহায্য) - ↑ "About World Diabetes Day"। worlddiabetesday.org। IDF। সংগ্রহের তারিখ ২৬ সেপ্টেম্বর ২০২২।
- ↑ "Who we are?"। idf.org। IDF। সংগ্রহের তারিখ ২৬ সেপ্টেম্বর ২০২২।
- ↑ Cooke DW, Plotnick L (নভেম্বর ২০০৮)। "Type 1 diabetes mellitus in pediatrics"। Pediatrics in Review। 29 (11): 374–84; quiz 385। এসটুসিআইডি 20528207। ডিওআই:10.1542/pir.29-11-374। পিএমআইডি 18977856।
- ↑ "WHO | Diabetes mellitus"। WHO। জুন ১১, ২০০৪ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২০১৯-০৩-২৩।
- ↑ ক খ Molina, P.। Endocrine Physiology (3 সংস্করণ)। McGraw Hill Medical।
- ↑ Bannon C., Valentine V. (2011). Type 1 diabetes throughout the lifespan. In Mensing C. (Ed.), The art and science of diabetes self-management education desk reference (2nd ed., pp. 309–340). Chicago, IL: American Association of Diabetes Educators.
- ↑ ক খ গ ঘ ঙ Sheila C. Grossman; Carol Mattson Porth। "Diabetes Mellitus and The Metabolic Syndrome"। Porth's Pathophysiology (ইংরেজি ভাষায়)। Wolters Kluwer। আইএসবিএন 978-1-4511-4600-4। অজানা প্যারামিটার
|1=উপেক্ষা করা হয়েছে (সাহায্য) - ↑ Spollett G. (2011). Type 2 diabetes across the lifespan. In Mensing C. (Ed.), The art and science of diabetes self-management education desk reference (2nd ed., pp. 341–360). Chicago, IL: American Association of Diabetes Educators.
- ↑ Rockefeller JD (২০১৫)। Diabetes: Symptoms, Causes, Treatment and Prevention (ইংরেজি ভাষায়)। আইএসবিএন 978-1-5146-0305-5।
- ↑ Powers A. (2009). Diabetes mellitus. In Fauci A. S., et al. (Eds.), Harrison’s principles of internal medicine (17th ed., pp. 2275–2304). New York, NY: McGraw-Hill.
- ↑ ক খ Kitabchi AE, Umpierrez GE, Miles JM, Fisher JN (জুলাই ২০০৯)। "Hyperglycemic crises in adult patients with diabetes"। Diabetes Care। 32 (7): 1335–1343। ডিওআই:10.2337/dc09-9032। পিএমআইডি 19564476। পিএমসি 2699725
 । ২০১৬-০৬-২৫ তারিখে মূল থেকে আর্কাইভ করা।
। ২০১৬-০৬-২৫ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ Kenny C (এপ্রিল ২০১৪)। "When hypoglycemia is not obvious: diagnosing and treating under-recognized and undisclosed hypoglycemia"। Primary Care Diabetes। 8 (1): 3–11। ডিওআই:10.1016/j.pcd.2013.09.002
 । পিএমআইডি 24100231।
। পিএমআইডি 24100231।
- ↑ Verrotti A, Scaparrotta A, Olivieri C, Chiarelli F (ডিসেম্বর ২০১২)। "Seizures and type 1 diabetes mellitus: current state of knowledge"। European Journal of Endocrinology। 167 (6): 749–758। ডিওআই:10.1530/EJE-12-0699
 । পিএমআইডি 22956556।
। পিএমআইডি 22956556।
- ↑ "Symptoms of Low Blood Sugar"। WebMD। ১৮ জুন ২০১৬ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২৯ জুন ২০১৬।
- ↑ "Glucagon–Injection side effects, medical uses, and drug interactions."। MedicineNet (ইংরেজি ভাষায়)। সংগ্রহের তারিখ ২০১৮-০২-০৫।
- ↑ "Diabetes - long-term effects"। betterhealth.vic.gov.au।
- ↑ Sarwar N, Gao P, Seshasai SR, Gobin R, Kaptoge S, Di Angelantonio E, ও অন্যান্য (জুন ২০১০)। "Diabetes mellitus, fasting blood glucose concentration, and risk of vascular disease: a collaborative meta-analysis of 102 prospective studies"। Lancet। 375 (9733): 2215–2222। ডিওআই:10.1016/S0140-6736(10)60484-9। পিএমআইডি 20609967। পিএমসি 2904878
 ।
।
- ↑ O'Gara PT, Kushner FG, Ascheim DD, Casey DE, Chung MK, de Lemos JA, ও অন্যান্য (জানুয়ারি ২০১৩)। "2013 ACCF/AHA guideline for the management of ST-elevation myocardial infarction: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines"। Circulation। 127 (4): e362–e425। ডিওআই:10.1161/CIR.0b013e3182742cf6
 । পিএমআইডি 23247304।
। পিএমআইডি 23247304।
- ↑ Papatheodorou K, Banach M, Bekiari E, Rizzo M, Edmonds M (১১ মার্চ ২০১৮)। "Complications of Diabetes 2017"। Journal of Diabetes Research। 2018: 3086167। ডিওআই:10.1155/2018/3086167
 । পিএমআইডি 29713648। পিএমসি 5866895
। পিএমআইডি 29713648। পিএমসি 5866895  ।
।
- ↑ Kompaniyets L, Pennington AF, Goodman AB, Rosenblum HG, Belay B, Ko JY, ও অন্যান্য (জুলাই ২০২১)। "Underlying Medical Conditions and Severe Illness Among 540,667 Adults Hospitalized With COVID-19, March 2020-March 2021"। Preventing Chronic Disease। Centers for Disease Control and Prevention। 18: E66। ডিওআই:10.5888/pcd18.210123। পিএমআইডি 34197283
|pmid=এর মান পরীক্ষা করুন (সাহায্য)। পিএমসি 8269743
|pmc=এর মান পরীক্ষা করুন (সাহায্য)। - ↑ ক খ গ ঘ "Diabetes Programme"। World Health Organization। ২৬ এপ্রিল ২০১৪ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২২ এপ্রিল ২০১৪।
- ↑ "Diabetes – eye care: MedlinePlus Medical Encyclopedia"। medlineplus.gov (ইংরেজি ভাষায়)। সংগ্রহের তারিখ ২০১৮-০৩-২৭।
- ↑ ক খ গ Williams textbook of endocrinology (12th সংস্করণ)। Elsevier/Saunders। ২০১১। পৃষ্ঠা 1371–1435। আইএসবিএন 978-1-4377-0324-5।
- ↑ Lambert P, Bingley PJ (২০০২)। "What is Type 1 Diabetes?"। Medicine। 30: 1–5। ডিওআই:10.1383/medc.30.1.1.28264।
- ↑ Skov J, Eriksson D, Kuja-Halkola R, Höijer J, Gudbjörnsdottir S, Svensson AM, ও অন্যান্য (মে ২০২০)। "Co-aggregation and heritability of organ-specific autoimmunity: a population-based twin study"। European Journal of Endocrinology। 182 (5): 473–480। ডিওআই:10.1530/EJE-20-0049। পিএমআইডি 32229696
|pmid=এর মান পরীক্ষা করুন (সাহায্য)। পিএমসি 7182094
|pmc=এর মান পরীক্ষা করুন (সাহায্য)। - ↑ Hyttinen V, Kaprio J, Kinnunen L, Koskenvuo M, Tuomilehto J (এপ্রিল ২০০৩)। "Genetic liability of type 1 diabetes and the onset age among 22,650 young Finnish twin pairs: a nationwide follow-up study"। Diabetes। 52 (4): 1052–1055। ডিওআই:10.2337/diabetes.52.4.1052। পিএমআইডি 12663480।
- ↑ Condon J, Shaw JE, Luciano M, Kyvik KO, Martin NG, Duffy DL (ফেব্রুয়ারি ২০০৮)। "A study of diabetes mellitus within a large sample of Australian twins" (পিডিএফ)। Twin Research and Human Genetics। 11 (1): 28–40। এসটুসিআইডি 18072879। ডিওআই:10.1375/twin.11.1.28। পিএমআইডি 18251672।
- ↑ Willemsen G, Ward KJ, Bell CG, Christensen K, Bowden J, Dalgård C, ও অন্যান্য (ডিসেম্বর ২০১৫)। "The Concordance and Heritability of Type 2 Diabetes in 34,166 Twin Pairs From International Twin Registers: The Discordant Twin (DISCOTWIN) Consortium"। Twin Research and Human Genetics। 18 (6): 762–771। এসটুসিআইডি 17854531। ডিওআই:10.1017/thg.2015.83। পিএমআইডি 26678054।
- ↑ Mobasseri M, Shirmohammadi M, Amiri T, Vahed N, Hosseini Fard H, Ghojazadeh M (২০২০-০৩-৩০)। "Prevalence and incidence of type 1 diabetes in the world: a systematic review and meta-analysis"। Health Promotion Perspectives। 10 (2): 98–115। ডিওআই:10.34172/hpp.2020.18। পিএমআইডি 32296622
|pmid=এর মান পরীক্ষা করুন (সাহায্য)। পিএমসি 7146037
|pmc=এর মান পরীক্ষা করুন (সাহায্য)। - ↑ Lin X, Xu Y, Pan X, Xu J, Ding Y, Sun X, ও অন্যান্য (সেপ্টেম্বর ২০২০)। "Global, regional, and national burden and trend of diabetes in 195 countries and territories: an analysis from 1990 to 2025"। Scientific Reports। 10 (1): 14790। ডিওআই:10.1038/s41598-020-71908-9। পিএমআইডি 32901098
|pmid=এর মান পরীক্ষা করুন (সাহায্য)। পিএমসি 7478957
|pmc=এর মান পরীক্ষা করুন (সাহায্য)। বিবকোড:2020NatSR..1014790L। - ↑ Tinajero MG, Malik VS (সেপ্টেম্বর ২০২১)। "An Update on the Epidemiology of Type 2 Diabetes: A Global Perspective"। Endocrinology and Metabolism Clinics of North America। 50 (3): 337–355। ডিওআই:10.1016/j.ecl.2021.05.013। পিএমআইডি 34399949
|pmid=এর মান পরীক্ষা করুন (সাহায্য)। - ↑ Wass, John; Katharine, Owen। "Diabetes"। Oxford handbook of Endocrinology and diabetes (ইংরেজি ভাষায়) (৩ সংস্করণ)। Oxford University Press। পৃষ্ঠা 685। আইএসবিএন 978-0-19-964443-8।
- ↑ "Classification of Diabetes mellitus 2019"। WHO (ইংরেজি ভাষায়)। সংগ্রহের তারিখ ২০২০-১১-০৯।
- ↑ Tuomi T, Santoro N, Caprio S, Cai M, Weng J, Groop L (মার্চ ২০১৪)। "The many faces of diabetes: a disease with increasing heterogeneity"। Lancet। 383 (9922): 1084–1094। এসটুসিআইডি 12679248। ডিওআই:10.1016/S0140-6736(13)62219-9। পিএমআইডি 24315621।
- ↑ "Definition of Diabetes mellitus"। MedicineNet (ইংরেজি ভাষায়)। সংগ্রহের তারিখ ২০১৯-১১-০৪।
- ↑ Hammer, Gary D.; McPhee, Stephen J.। "Disorders of endocrine pancreas"। Pathophysiology of diseases: An introduction to clinical medicine (ইংরেজি ভাষায়)। McGraw-Hill Education। আইএসবিএন 978-1-26-002651-1।
- ↑ Rother KI (এপ্রিল ২০০৭)। "Diabetes treatment--bridging the divide"। The New England Journal of Medicine। 356 (15): 1499–1501। ডিওআই:10.1056/NEJMp078030। পিএমআইডি 17429082। পিএমসি 4152979
 ।
।
- ↑ ক খ "Diabetes Mellitus (DM): Diabetes Mellitus and Disorders of Carbohydrate Metabolism: Merck Manual Professional"। Merck Publishing। এপ্রিল ২০১০। ২০১০-০৭-২৮ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২০১০-০৭-৩০।
- ↑ Dorner M, Pinget M, Brogard JM (মে ১৯৭৭)। "[Essential labile diabetes (author's transl)]"। MMW, Munchener Medizinische Wochenschrift (জার্মান ভাষায়)। 119 (19): 671–674। পিএমআইডি 406527।
- ↑ ক খ Petzold A, Solimena M, Knoch KP (অক্টোবর ২০১৫)। "Mechanisms of Beta Cell Dysfunction Associated With Viral Infection"। Current Diabetes Reports (Review)। 15 (10): 73। ডিওআই:10.1007/s11892-015-0654-x। পিএমআইডি 26280364। পিএমসি 4539350
 ।
। So far, none of the hypotheses accounting for virus-induced beta cell autoimmunity has been supported by stringent evidence in humans, and the involvement of several mechanisms rather than just one is also plausible.
- ↑ Butalia S, Kaplan GG, Khokhar B, Rabi DM (ডিসেম্বর ২০১৬)। "Environmental Risk Factors and Type 1 Diabetes: Past, Present, and Future"। Canadian Journal of Diabetes (Review)। 40 (6): 586–593। ডিওআই:10.1016/j.jcjd.2016.05.002। পিএমআইডি 27545597।
- ↑ Serena G, Camhi S, Sturgeon C, Yan S, Fasano A (আগস্ট ২০১৫)। "The Role of Gluten in Celiac Disease and Type 1 Diabetes"। Nutrients। 7 (9): 7143–7162। ডিওআই:10.3390/nu7095329
 । পিএমআইডি 26343710। পিএমসি 4586524
। পিএমআইডি 26343710। পিএমসি 4586524  ।
।
- ↑ Visser J, Rozing J, Sapone A, Lammers K, Fasano A (মে ২০০৯)। "Tight junctions, intestinal permeability, and autoimmunity: celiac disease and type 1 diabetes paradigms"। Annals of the New York Academy of Sciences। 1165 (1): 195–205। ডিওআই:10.1111/j.1749-6632.2009.04037.x। পিএমআইডি 19538307। পিএমসি 2886850
 । বিবকোড:2009NYASA1165..195V।
। বিবকোড:2009NYASA1165..195V।
- ↑ Laugesen E, Østergaard JA, Leslie RD (জুলাই ২০১৫)। "Latent autoimmune diabetes of the adult: current knowledge and uncertainty"। Diabetic Medicine। 32 (7): 843–852। ডিওআই:10.1111/dme.12700। পিএমআইডি 25601320। পিএমসি 4676295
 ।
।
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ ঞ ট ঠ ড ঢ ণ ত থ দ ধ ন Penman, Ian D; Ralston, Stuart H; Strachan, Mark WJ; Hobson, Richard P। "Diabetes mellitus"। Davidson's Principles and Practice of Medicine (ইংরেজি ভাষায়) (২৪ সংস্করণ)। Elsevier। পৃষ্ঠা 703-754। আইএসবিএন 978-0-7020-8348-8।
- ↑ American Diabetes Association (জানুয়ারি ২০১৭)। "2. Classification and Diagnosis of Diabetes"। Diabetes Care। 40 (Suppl 1): S11–S24। ডিওআই:10.2337/dc17-S005
 । পিএমআইডি 27979889।
। পিএমআইডি 27979889।
- ↑ Carris NW, Magness RR, Labovitz AJ (ফেব্রুয়ারি ২০১৯)। "Prevention of Diabetes Mellitus in Patients With Prediabetes"। The American Journal of Cardiology। 123 (3): 507–512। ডিওআই:10.1016/j.amjcard.2018.10.032। পিএমআইডি 30528418। পিএমসি 6350898
 ।
।
- ↑ ক খ Risérus U, Willett WC, Hu FB (জানুয়ারি ২০০৯)। "Dietary fats and prevention of type 2 diabetes"। Progress in Lipid Research। 48 (1): 44–51। ডিওআই:10.1016/j.plipres.2008.10.002। পিএমআইডি 19032965। পিএমসি 2654180
 ।
।
- ↑ Malik VS, Popkin BM, Bray GA, Després JP, Hu FB (মার্চ ২০১০)। "Sugar-sweetened beverages, obesity, type 2 diabetes mellitus, and cardiovascular disease risk"। Circulation। 121 (11): 1356–1364। ডিওআই:10.1161/CIRCULATIONAHA.109.876185। পিএমআইডি 20308626। পিএমসি 2862465
 ।
।
- ↑ Malik VS, Popkin BM, Bray GA, Després JP, Willett WC, Hu FB (নভেম্বর ২০১০)। "Sugar-sweetened beverages and risk of metabolic syndrome and type 2 diabetes: a meta-analysis"। Diabetes Care। 33 (11): 2477–2483। ডিওআই:10.2337/dc10-1079। পিএমআইডি 20693348। পিএমসি 2963518
 ।
।
- ↑ Hu EA, Pan A, Malik V, Sun Q (মার্চ ২০১২)। "White rice consumption and risk of type 2 diabetes: meta-analysis and systematic review"। BMJ। 344: e1454। ডিওআই:10.1136/bmj.e1454। পিএমআইডি 22422870। পিএমসি 3307808
 ।
।
- ↑ Lee IM, Shiroma EJ, Lobelo F, Puska P, Blair SN, Katzmarzyk PT (জুলাই ২০১২)। "Effect of physical inactivity on major non-communicable diseases worldwide: an analysis of burden of disease and life expectancy"। Lancet। 380 (9838): 219–229। ডিওআই:10.1016/S0140-6736(12)61031-9। পিএমআইডি 22818936। পিএমসি 3645500
 ।
।
- ↑ Huang H, Yan P, Shan Z, Chen S, Li M, Luo C, ও অন্যান্য (নভেম্বর ২০১৫)। "Adverse childhood experiences and risk of type 2 diabetes: A systematic review and meta-analysis"। Metabolism। 64 (11): 1408–1418। ডিওআই:10.1016/j.metabol.2015.08.019। পিএমআইডি 26404480।
- ↑ Zhang Y, Liu Y, Su Y, You Y, Ma Y, Yang G, ও অন্যান্য (নভেম্বর ২০১৭)। "The metabolic side effects of 12 antipsychotic drugs used for the treatment of schizophrenia on glucose: a network meta-analysis"। BMC Psychiatry। 17 (1): 373। ডিওআই:10.1186/s12888-017-1539-0। পিএমআইডি 29162032। পিএমসি 5698995
 ।
।
- ↑ ক খ "National Diabetes Clearinghouse (NDIC): National Diabetes Statistics 2011"। U.S. Department of Health and Human Services। ১৭ এপ্রিল ২০১৪ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২২ এপ্রিল ২০১৪।
- ↑ ক খ Soldavini J (নভেম্বর ২০১৯)। "Krause's Food & The Nutrition Care Process"। Journal of Nutrition Education and Behavior। 51 (10): 1225। আইএসএসএন 1499-4046। এসটুসিআইডি 209272489। ডিওআই:10.1016/j.jneb.2019.06.022।
- ↑ "Managing & Treating Gestational Diabetes | NIDDK"। National Institute of Diabetes and Digestive and Kidney Diseases (ইংরেজি ভাষায়)। সংগ্রহের তারিখ ২০১৯-০৫-০৬।
- ↑ Tarvonen M, Hovi P, Sainio S, Vuorela P, Andersson S, Teramo K (নভেম্বর ২০২১)। "Intrapartal cardiotocographic patterns and hypoxia-related perinatal outcomes in pregnancies complicated by gestational diabetes mellitus"। Acta Diabetologica। 58 (11): 1563–1573। এসটুসিআইডি 235487220 Check
|s2cid=value (সাহায্য)। ডিওআই:10.1007/s00592-021-01756-0 । পিএমআইডি 34151398
। পিএমআইডি 34151398 |pmid=এর মান পরীক্ষা করুন (সাহায্য)। পিএমসি 8505288
|pmc=এর মান পরীক্ষা করুন (সাহায্য)। - ↑ National Collaborating Centre for Women's and Children's Health (ফেব্রুয়ারি ২০১৫)। "Intrapartum care"। Diabetes in Pregnancy: Management of diabetes and its complications from preconception to the postnatal period (ইংরেজি ভাষায়)। National Institute for Health and Care Excellence (UK)।
- ↑ "Monogenic Forms of Diabetes"। National institute of diabetes and digestive and kidney diseases। US NIH। ১২ মার্চ ২০১৭ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ১২ মার্চ ২০১৭।
- ↑ Thanabalasingham G, Owen KR (অক্টোবর ২০১১)। "Diagnosis and management of maturity onset diabetes of the young (MODY)"। BMJ। 343 (oct19 3): d6044। এসটুসিআইডি 44891167। ডিওআই:10.1136/bmj.d6044। পিএমআইডি 22012810।
- ↑ ক খ "Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications" (পিডিএফ)। World Health Organization। ১৯৯৯। ২০০৩-০৩-০৮ তারিখে মূল (পিডিএফ) থেকে আর্কাইভ করা।
- ↑ Cleland SJ, Fisher BM, Colhoun HM, Sattar N, Petrie JR (জুলাই ২০১৩)। "Insulin resistance in type 1 diabetes: what is 'double diabetes' and what are the risks?"। Diabetologia। National Library of Medicine। 56 (7): 1462–1470। ডিওআই:10.1007/s00125-013-2904-2। পিএমআইডি 23613085। পিএমসি 3671104
 ।
।
- ↑ Unless otherwise specified, reference is: Table 20-5 in Mitchell, Richard Sheppard; Kumar, Vinay; Abbas, Abul K.; Fausto, Nelson (২০০৭)। Robbins Basic Pathology (8th সংস্করণ)। Philadelphia: Saunders। আইএসবিএন 978-1-4160-2973-1।
- ↑ Sattar N, Preiss D, Murray HM, Welsh P, Buckley BM, de Craen AJ, ও অন্যান্য (ফেব্রুয়ারি ২০১০)। "Statins and risk of incident diabetes: a collaborative meta-analysis of randomised statin trials"। Lancet। 375 (9716): 735–742। এসটুসিআইডি 11544414। ডিওআই:10.1016/S0140-6736(09)61965-6। পিএমআইডি 20167359।
- ↑ "Insulin Basics"। American Diabetes Association। ১৪ ফেব্রুয়ারি ২০১৪ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২৪ এপ্রিল ২০১৪।
- ↑ ক খ গ ঘ Shoback DG, Gardner D, সম্পাদকগণ (২০১১)। Greenspan's basic & clinical endocrinology (9th সংস্করণ)। McGraw-Hill Medical। আইএসবিএন 978-0-07-162243-1।
- ↑ Barrett KE, ও অন্যান্য (২০১২)। Ganong's review of medical physiology (24th সংস্করণ)। McGraw-Hill Medical। আইএসবিএন 978-0-07-178003-2।
- ↑ Murray RK, ও অন্যান্য (২০১২)। Harper's illustrated biochemistry (29th সংস্করণ)। McGraw-Hill Medical। আইএসবিএন 978-0-07-176576-3।
- ↑ Mogotlane S (২০১৩)। Juta's Complete Textbook of Medical Surgical Nursing। Cape Town: Juta। পৃষ্ঠা 839।
- ↑ "Summary of revisions for the 2010 Clinical Practice Recommendations"। Diabetes Care। 33 (Suppl 1): S3। জানুয়ারি ২০১০। ডিওআই:10.2337/dc10-S003। পিএমআইডি 20042773। পিএমসি 2797388
 । ১৩ জানুয়ারি ২০১০ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২৯ জানুয়ারি ২০১০।
। ১৩ জানুয়ারি ২০১০ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২৯ জানুয়ারি ২০১০।
- ↑ Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia: report of a WHO/IDF consultation (পিডিএফ)। Geneva: বিশ্ব স্বাস্থ্য সংস্থা। ২০০৬। পৃষ্ঠা 21। আইএসবিএন 978-92-4-159493-6।
- ↑ Vijan, S (মার্চ ২০১০)। "Type 2 diabetes"। Annals of Internal Medicine। 152 (5): ITC31-15। ডিওআই:10.7326/0003-4819-152-5-201003020-01003। পিএমআইডি 20194231।
- ↑ Saydah SH, Miret M, Sung J, Varas C, Gause D, Brancati FL (আগস্ট ২০০১)। "Postchallenge hyperglycemia and mortality in a national sample of U.S. adults"। Diabetes Care। 24 (8): 1397–1402। ডিওআই:10.2337/diacare.24.8.1397
 । পিএমআইডি 11473076।
। পিএমআইডি 11473076।
- ↑ Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia : report of a WHO/IDF consultation (পিডিএফ)। World Health Organization। ২০০৬। পৃষ্ঠা 21। আইএসবিএন 978-92-4-159493-6। ১১ মে ২০১২ তারিখে মূল (পিডিএফ) থেকে আর্কাইভ করা।
- ↑ Santaguida PL, Balion C, Hunt D, Morrison K, Gerstein H, Raina P, ও অন্যান্য (আগস্ট ২০০৫)। "Diagnosis, prognosis, and treatment of impaired glucose tolerance and impaired fasting glucose"। Evidence Report/Technology Assessment। Agency for Healthcare Research and Quality (128): 1–11। পিএমআইডি 16194123। পিএমসি 4780988
 । ১৬ সেপ্টেম্বর ২০০৮ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২০ জুলাই ২০০৮।
। ১৬ সেপ্টেম্বর ২০০৮ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২০ জুলাই ২০০৮।
- ↑ Bartoli E, Fra GP, Carnevale Schianca GP (ফেব্রুয়ারি ২০১১)। "The oral glucose tolerance test (OGTT) revisited"। European Journal of Internal Medicine। 22 (1): 8–12। ডিওআই:10.1016/j.ejim.2010.07.008। পিএমআইডি 21238885।
- ↑ Selvin E, Steffes MW, Zhu H, Matsushita K, Wagenknecht L, Pankow J, ও অন্যান্য (মার্চ ২০১০)। "Glycated hemoglobin, diabetes, and cardiovascular risk in nondiabetic adults"। The New England Journal of Medicine। 362 (9): 800–811। ডিওআই:10.1056/NEJMoa0908359। পিএমআইডি 20200384। পিএমসি 2872990
 । সাইট সিয়ারX 10.1.1.589.1658
। সাইট সিয়ারX 10.1.1.589.1658  ।
।
- ↑ "Tackling risk factors for type 2 diabetes in adolescents: PRE-STARt study in Euskadi"। Anales de Pediatria (Barcelona, Spain : 2003)। Anales de Pediatría। 95 (3): 186–196। ২০২০। ডিওআই:10.1016/j.anpedi.2020.11.001
 । পিএমআইডি 33388268
। পিএমআইডি 33388268 |pmid=এর মান পরীক্ষা করুন (সাহায্য)। - ↑ Kyu HH, Bachman VF, Alexander LT, Mumford JE, Afshin A, Estep K, ও অন্যান্য (আগস্ট ২০১৬)। "Physical activity and risk of breast cancer, colon cancer, diabetes, ischemic heart disease, and ischemic stroke events: systematic review and dose-response meta-analysis for the Global Burden of Disease Study 2013"। BMJ। 354: i3857। ডিওআই:10.1136/bmj.i3857। পিএমআইডি 27510511। পিএমসি 4979358
 ।
।
- ↑ ক খ "Simple Steps to Preventing Diabetes"। The Nutrition Source। Harvard T.H. Chan School of Public Health। ১৮ সেপ্টেম্বর ২০১২। ২৫ এপ্রিল ২০১৪ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ Willi C, Bodenmann P, Ghali WA, Faris PD, Cornuz J (ডিসেম্বর ২০০৭)। "Active smoking and the risk of type 2 diabetes: a systematic review and meta-analysis"। JAMA। 298 (22): 2654–2664। ডিওআই:10.1001/jama.298.22.2654। পিএমআইডি 18073361।
- ↑ "Chronic diseases and their common risk factors" (পিডিএফ)। World Health Organization। ২০০৫। ২০১৬-১০-১৭ তারিখে মূল (পিডিএফ) থেকে আর্কাইভ করা। সংগ্রহের তারিখ ৩০ আগস্ট ২০১৬।
- ↑ Toumpanakis A, Turnbull T, Alba-Barba I (২০১৮-১০-৩০)। "Effectiveness of plant-based diets in promoting well-being in the management of type 2 diabetes: a systematic review"। BMJ Open Diabetes Research & Care। 6 (1): e000534। ডিওআই:10.1136/bmjdrc-2018-000534। পিএমআইডি 30487971। পিএমসি 6235058
 ।
।
- ↑ Nathan DM, Cleary PA, Backlund JY, Genuth SM, Lachin JM, Orchard TJ, ও অন্যান্য (ডিসেম্বর ২০০৫)। "Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes"। The New England Journal of Medicine। 353 (25): 2643–2653। ডিওআই:10.1056/NEJMoa052187। পিএমআইডি 16371630। পিএমসি 2637991
 ।
।
- ↑ "The effect of intensive diabetes therapy on the development and progression of neuropathy. The Diabetes Control and Complications Trial Research Group"। Annals of Internal Medicine। 122 (8): 561–568। এপ্রিল ১৯৯৫। এসটুসিআইডি 24754081। ডিওআই:10.7326/0003-4819-122-8-199504150-00001। পিএমআইডি 7887548।
- ↑ Qaseem A, Wilt TJ, Kansagara D, Horwitch C, Barry MJ, Forciea MA, ও অন্যান্য (এপ্রিল ২০১৮)। "Hemoglobin A1c Targets for Glycemic Control With Pharmacologic Therapy for Nonpregnant Adults With Type 2 Diabetes Mellitus: A Guidance Statement Update From the American College of Physicians"। Annals of Internal Medicine। 168 (8): 569–576। ডিওআই:10.7326/M17-0939
 । পিএমআইডি 29507945।
। পিএমআইডি 29507945।
- ↑ টেমপ্লেট:NICE
- ↑ Cavanagh PR (২০০৪)। "Therapeutic footwear for people with diabetes"। Diabetes/Metabolism Research and Reviews। 20 (Suppl 1): S51–S55। এসটুসিআইডি 33268734। ডিওআই:10.1002/dmrr.435। পিএমআইডি 15150815।
- ↑ McBain H, Mulligan K, Haddad M, Flood C, Jones J, Simpson A, ও অন্যান্য (Cochrane Metabolic and Endocrine Disorders Group) (এপ্রিল ২০১৬)। "Self management interventions for type 2 diabetes in adult people with severe mental illness"। The Cochrane Database of Systematic Reviews। 4: CD011361। ডিওআই:10.1002/14651858.CD011361.pub2। পিএমআইডি 27120555।
- ↑ ক খ গ ঘ ঙ চ ছ Innes, J. Alastair। "Diabetes Mellitus"। Davidson's Essentials of Medicine (ইংরেজি ভাষায়) (২য় সংস্করণ)। Elsevier। পৃষ্ঠা 381-411। আইএসবিএন 978-0-7020-5593-5।
- ↑ Haw JS, Galaviz KI, Straus AN, Kowalski AJ, Magee MJ, Weber MB, ও অন্যান্য (ডিসেম্বর ২০১৭)। "Long-term Sustainability of Diabetes Prevention Approaches: A Systematic Review and Meta-analysis of Randomized Clinical Trials"। JAMA Internal Medicine। 177 (12): 1808–1817। ডিওআই:10.1001/jamainternmed.2017.6040। পিএমআইডি 29114778। পিএমসি 5820728
 ।
।
- ↑ Emadian A, Andrews RC, England CY, Wallace V, Thompson JL (নভেম্বর ২০১৫)। "The effect of macronutrients on glycaemic control: a systematic review of dietary randomised controlled trials in overweight and obese adults with type 2 diabetes in which there was no difference in weight loss between treatment groups"। The British Journal of Nutrition। 114 (10): 1656–1666। ডিওআই:10.1017/S0007114515003475। পিএমআইডি 26411958। পিএমসি 4657029
 ।
।
- ↑ Grams J, Garvey WT (জুন ২০১৫)। "Weight Loss and the Prevention and Treatment of Type 2 Diabetes Using Lifestyle Therapy, Pharmacotherapy, and Bariatric Surgery: Mechanisms of Action"। Current Obesity Reports। 4 (2): 287–302। এসটুসিআইডি 207474124। ডিওআই:10.1007/s13679-015-0155-x। পিএমআইডি 26627223।
- ↑ Mottalib A, Kasetty M, Mar JY, Elseaidy T, Ashrafzadeh S, Hamdy O (আগস্ট ২০১৭)। "Weight Management in Patients with Type 1 Diabetes and Obesity"। Current Diabetes Reports। 17 (10): 92। ডিওআই:10.1007/s11892-017-0918-8। পিএমআইডি 28836234। পিএমসি 5569154
 ।
।
- ↑ ক খ গ ঘ ঙ চ ছ জ ঝ ঞ ট ঠ Papadakis, Maxine A.; McPhee, Stephen J.; Rabow, Michael W.। "Diabetes mellitus and hypoglycemia"। Current medical diagnosis and treatment (ইংরেজি ভাষায়) (৬১তম সংস্করণ)। Mc Graw Hill। পৃষ্ঠা 1212-1255। আইএসবিএন 978-1-26-426939-6।
- ↑ Goldman, Lee; Schafer, Andrew I.। "Diabetes mellitus"। Goldman-Cecil Medicine (ইংরেজি ভাষায়) (২৬তম সংস্করণ)। Elsevier। পৃষ্ঠা 1490-1510। আইএসবিএন 978-0-323-64033-6।
- ↑ American Diabetes Association (জানুয়ারি ২০১৯)। "5. Lifestyle Management: Standards of Medical Care in Diabetes-2019"। Diabetes Care। 42 (Suppl 1): S46–S60। ডিওআই:10.2337/dc19-S005
 । পিএমআইডি 30559231।
। পিএমআইডি 30559231।
- ↑ Evert AB, Dennison M, Gardner CD, Garvey WT, Lau KH, MacLeod J, ও অন্যান্য (মে ২০১৯)। "Nutrition Therapy for Adults With Diabetes or Prediabetes: A Consensus Report"। Diabetes Care (Professional society guidelines)। 42 (5): 731–754। ডিওআই:10.2337/dci19-0014
 । পিএমআইডি 31000505। পিএমসি 7011201
। পিএমআইডি 31000505। পিএমসি 7011201 
|pmc=এর মান পরীক্ষা করুন (সাহায্য)। - ↑ ক খ "Facilitating Behavior Change and Well-being to Improve Health Outcomes: Standards of Medical Care in Diabetes—2022"। diabetesjournals.org (ইংরেজি ভাষায়)। American Diabetes Association। সংগ্রহের তারিখ ২৭ সেপ্টেম্বর ২০২২।
- ↑ Rosberger DF (ডিসেম্বর ২০১৩)। "Diabetic retinopathy: current concepts and emerging therapy"। Endocrinology and Metabolism Clinics of North America। 42 (4): 721–745। ডিওআই:10.1016/j.ecl.2013.08.001। পিএমআইডি 24286948।
- ↑ MacIsaac RJ, Jerums G, Ekinci EI (মার্চ ২০১৮)। "Glycemic Control as Primary Prevention for Diabetic Kidney Disease"। Advances in Chronic Kidney Disease। 25 (2): 141–148। ডিওআই:10.1053/j.ackd.2017.11.003। পিএমআইডি 29580578।
- ↑ Pozzilli P, Strollo R, Bonora E (মার্চ ২০১৪)। "One size does not fit all glycemic targets for type 2 diabetes"। Journal of Diabetes Investigation। 5 (2): 134–141। ডিওআই:10.1111/jdi.12206। পিএমআইডি 24843750। পিএমসি 4023573
 ।
।
- ↑ Krentz AJ, Bailey CJ (২০০৫)। "Oral antidiabetic agents: current role in type 2 diabetes mellitus"। Drugs। 65 (3): 385–411। এসটুসিআইডি 29670619। ডিওআই:10.2165/00003495-200565030-00005। পিএমআইডি 15669880।
- ↑ "Govt bans 3 types of drugs" (ইংরেজি ভাষায়)। The Daily Star। সংগ্রহের তারিখ ২৭ সেপ্টেম্বর ২০২২।
- ↑ "Bangladesh bans diabetes drugs Pioglitazone, Rosiglitazone that lead to heart failure"। bdnews24। সংগ্রহের তারিখ ২৭ সেপ্টেম্বর ২০২২।
- ↑ ক খ "Type 1 diabetes in adults: diagnosis and management"। www.nice.org.uk। National Institute for Health and Care Excellence। ২৬ আগস্ট ২০১৫। সংগ্রহের তারিখ ২৫ ডিসেম্বর ২০২০।
- ↑ ক খ "Type 2 diabetes in adults: management"। www.nice.org.uk। National Institute for Health and Care Excellence। ২ ডিসেম্বর ২০১৫। সংগ্রহের তারিখ ২৫ ডিসেম্বর ২০২০।
- ↑ Consumer Reports; American College of Physicians (এপ্রিল ২০১২), "Choosing a type 2 diabetes drug – Why the best first choice is often the oldest drug" (পিডিএফ), High Value Care, Consumer Reports, জুলাই ২, ২০১৪ তারিখে মূল (পিডিএফ) থেকে আর্কাইভ করা, সংগ্রহের তারিখ আগস্ট ১৪, ২০১২
- ↑ Mitchell S, Malanda B, Damasceno A, Eckel RH, Gaita D, Kotseva K, ও অন্যান্য (সেপ্টেম্বর ২০১৯)। "A Roadmap on the Prevention of Cardiovascular Disease Among People Living With Diabetes"। Global Heart। 14 (3): 215–240। ডিওআই:10.1016/j.gheart.2019.07.009
 । পিএমআইডি 31451236।
। পিএমআইডি 31451236।
- ↑ ক খ গ Fox CS, Golden SH, Anderson C, Bray GA, Burke LE, de Boer IH, ও অন্যান্য (সেপ্টেম্বর ২০১৫)। "Update on Prevention of Cardiovascular Disease in Adults With Type 2 Diabetes Mellitus in Light of Recent Evidence: A Scientific Statement From the American Heart Association and the American Diabetes Association"। Diabetes Care। 38 (9): 1777–1803। ডিওআই:10.2337/dci15-0012। পিএমআইডি 26246459। পিএমসি 4876675
 ।
।
- ↑ Pignone M, Alberts MJ, Colwell JA, Cushman M, Inzucchi SE, Mukherjee D, ও অন্যান্য (জুন ২০১০)। "Aspirin for primary prevention of cardiovascular events in people with diabetes: a position statement of the American Diabetes Association, a scientific statement of the American Heart Association, and an expert consensus document of the American College of Cardiology Foundation"। Diabetes Care। 33 (6): 1395–1402। ডিওআই:10.2337/dc10-0555। পিএমআইডি 20508233। পিএমসি 2875463
 ।
।
- ↑ Frachetti KJ, Goldfine AB (এপ্রিল ২০০৯)। "Bariatric surgery for diabetes management"। Current Opinion in Endocrinology, Diabetes and Obesity। 16 (2): 119–124। এসটুসিআইডি 31797748। ডিওআই:10.1097/MED.0b013e32832912e7। পিএমআইডি 19276974।
- ↑ ক খ Schulman AP, del Genio F, Sinha N, Rubino F (সেপ্টেম্বর–অক্টোবর ২০০৯)। ""Metabolic" surgery for treatment of type 2 diabetes mellitus"। Endocrine Practice। 15 (6): 624–631। ডিওআই:10.4158/EP09170.RAR। পিএমআইডি 19625245।
- ↑ Colucci RA (জানুয়ারি ২০১১)। "Bariatric surgery in patients with type 2 diabetes: a viable option"। Postgraduate Medicine। 123 (1): 24–33। এসটুসিআইডি 207551737। ডিওআই:10.3810/pgm.2011.01.2242। পিএমআইডি 21293081।
- ↑ Dixon JB, le Roux CW, Rubino F, Zimmet P (জুন ২০১২)। "Bariatric surgery for type 2 diabetes"। Lancet। 379 (9833): 2300–2311। এসটুসিআইডি 5198462। ডিওআই:10.1016/S0140-6736(12)60401-2। পিএমআইডি 22683132।
- ↑ "Pancreas Transplantation"। American Diabetes Association। ১৩ এপ্রিল ২০১৪ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ৯ এপ্রিল ২০১৪।
- ↑ Rydén, Lars; Del Prato, Stefano; Tahrani, Abd A.; Kale, Shailaja; Harshawardhan, Mardikar। "Management of patients with type 2 diabetes:A focus on weight loss"। Drugs For The Heart in Diabetes (ইংরেজি ভাষায়) (১ম সংস্করণ)। Elsevier। পৃষ্ঠা 217-218। আইএসবিএন 978-81-312-5496-7।
- ↑ ক খ গ ঘ ঙ Elflein J (ডিসে ১০, ২০১৯)। Estimated number diabetics worldwide।
- ↑ Shi Y, Hu FB (জুন ২০১৪)। "The global implications of diabetes and cancer"। Lancet। 383 (9933): 1947–1948। এসটুসিআইডি 7496891। ডিওআই:10.1016/S0140-6736(14)60886-2। পিএমআইডি 24910221।
- ↑ ক খ গ ঘ ঙ "Global Report on Diabetes" (পিডিএফ)। World Health Organization। ২০১৬। সংগ্রহের তারিখ ২০ সেপ্টেম্বর ২০১৮।
- ↑ Gale EA, Gillespie KM (জানুয়ারি ২০০১)। "Diabetes and gender"। Diabetologia। 44 (1): 3–15। ডিওআই:10.1007/s001250051573
 । পিএমআইডি 11206408।
। পিএমআইডি 11206408।
- ↑ Meisinger C, Thorand B, Schneider A, Stieber J, Döring A, Löwel H (জানুয়ারি ২০০২)। "Sex differences in risk factors for incident type 2 diabetes mellitus: the MONICA Augsburg cohort study"। Archives of Internal Medicine। 162 (1): 82–89। ডিওআই:10.1001/archinte.162.1.82
 । পিএমআইডি 11784224।
। পিএমআইডি 11784224।
- ↑ Public Health Agency of Canada, Diabetes in Canada: Facts and figures from a public health perspective. Ottawa, 2011.
- ↑ "Bangladesh diabetes report 2000-2045"। diabetesatlas.org। International Diabetes Federation। সংগ্রহের তারিখ ২৭ সেপ্টেম্বর ২০২২।
- ↑ Wild S, Roglic G, Green A, Sicree R, King H (মে ২০০৪)। "Global prevalence of diabetes: estimates for the year 2000 and projections for 2030"। Diabetes Care। 27 (5): 1047–1053। ডিওআই:10.2337/diacare.27.5.1047
 । পিএমআইডি 15111519।
। পিএমআইডি 15111519।
- ↑ Mathers CD, Loncar D (নভেম্বর ২০০৬)। "Projections of global mortality and burden of disease from 2002 to 2030"। PLOS Medicine। 3 (11): e442। ডিওআই:10.1371/journal.pmed.0030442। পিএমআইডি 17132052। পিএমসি 1664601
 ।
।
- ↑ Ripoll BC, Leutholtz I (২০১১-০৪-২৫)। Exercise and disease management (2nd সংস্করণ)। Boca Raton: CRC Press। পৃষ্ঠা 25। আইএসবিএন 978-1-4398-2759-8। ২০১৬-০৪-০৩ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ ক খ গ ঘ ঙ চ ছ জ Poretsky L, সম্পাদক (২০০৯)। Principles of diabetes mellitus (2nd সংস্করণ)। New York: Springer। পৃষ্ঠা 3। আইএসবিএন 978-0-387-09840-1। ২০১৬-০৪-০৪ তারিখে মূল থেকে আর্কাইভ করা।
- ↑ ক খ Roberts J (২০১৫)। "Sickening sweet"। Distillations। খণ্ড 1 নং 4। পৃষ্ঠা 12–15। সংগ্রহের তারিখ ২০ মার্চ ২০১৮।
- ↑ ক খ Laios K, Karamanou M, Saridaki Z, Androutsos G (২০১২)। "Aretaeus of Cappadocia and the first description of diabetes" (পিডিএফ)। Hormones। 11 (1): 109–113। এসটুসিআইডি 4730719। ডিওআই:10.1007/BF03401545। পিএমআইডি 22450352। ২০১৭-০১-০৪ তারিখে মূল (পিডিএফ) থেকে আর্কাইভ করা।
- ↑ ক খ গ HOLT, RICHARD I.G.; COCKRAM, CLIVE S.; FLYVBJERG, ALLAN; GOLDSTEIN, BARRY J.। "The history of Diabetes Mellitus"। Textbook of Diabetes (ইংরেজি ভাষায়) (৫ম সংস্করণ)। Wiley-Blackwell। পৃষ্ঠা ৪-৬। আইএসবিএন 9781118924877।
- ↑ ক খ Oxford English Dictionary. diabetes. Retrieved 2011-06-10.
- ↑ ক খ Harper D (২০০১–২০১০)। "Online Etymology Dictionary. diabetes."। ২০১২-০১-১৩ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২০১১-০৬-১০।
- ↑ Aretaeus, De causis et signis acutorum morborum (lib. 2), Κεφ. β. περὶ Διαβήτεω (Chapter 2, On Diabetes, Greek original) ওয়েব্যাক মেশিনে আর্কাইভকৃত ২০১৪-০৭-০২ তারিখে, on Perseus
- ↑ ক খ গ Oxford English Dictionary. mellite. Retrieved 2011-06-10.
- ↑ ক খ "MyEtimology. mellitus."। ২০১১-০৩-১৬ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২০১১-০৬-১০।
- ↑ Oxford English Dictionary. -ite. Retrieved 2011-06-10.
- ↑ Allan, Frank N. (১৯৫৩-০১-০১)। "The Writings of Thomas Willis, M.D.: Diabetes Three Hundred Years Ago"। Diabetes (ইংরেজি ভাষায়)। 2 (1): 74–78। আইএসএসএন 0012-1797। এসটুসিআইডি 44478560। ডিওআই:10.2337/diab.2.1.74। পিএমআইডি 13020949।
- ↑ ক খ Willis, Thomas (১৬৭৯)। "Section IV. Chapter III. Of the too much Evacuation by the Urine, and its Remedy; and especially of the Diabetes or Pissing Evil, whole Theory and Method of Curing, is inquired into"। Pharmaceutice rationalis: or, an exercitation of the operations of medicines in humane bodies.। London। পৃষ্ঠা 79–84।
- ↑ Leonid Poretsky (১ জানুয়ারি ২০০২)। Principles of Diabetes Mellitus। Springer। পৃষ্ঠা 22। আইএসবিএন 978-1-4020-7114-0। সংগ্রহের তারিখ ২০ জুন ২০১৩।
- ↑ Baeza, Mauricio; Morales, Alicia; Cisterna, Carlos; Cavalla, Franco; Jara, Gisela; Isamitt, Yuri; Pino, Paulina; Gamonal, Jorge (২০২০-০১-১০)। "Effect of periodontal treatment in patients with periodontitis and diabetes: systematic review and meta-analysis"। Journal of Applied Oral Science (ইংরেজি ভাষায়)। 28। আইএসএসএন 1678-7757। ডিওআই:10.1590/1678-7757-2019-0248।
- ↑ Stöhr, Julia; Barbaresko, Janett; Neuenschwander, Manuela; Schlesinger, Sabrina (২০২১-০৭-০১)। "Bidirectional association between periodontal disease and diabetes mellitus: a systematic review and meta-analysis of cohort studies"। Scientific Reports। 11: 13686। আইএসএসএন 2045-2322। ডিওআই:10.1038/s41598-021-93062-6। পিএমআইডি 34211029
|pmid=এর মান পরীক্ষা করুন (সাহায্য)। পিএমসি 8249442
|pmc=এর মান পরীক্ষা করুন (সাহায্য)। - ↑ de Lima, Ana Karolina Almeida; Amorim dos Santos, Juliana; Stefani, Cristine Miron; Almeida de Lima, Adriano de; Damé-Teixeira, Nailê (২০২০-১১-০১)। "Diabetes mellitus and poor glycemic control increase the occurrence of coronal and root caries: a systematic review and meta-analysis"। Clinical Oral Investigations (ইংরেজি ভাষায়)। 24 (11): 3801–3812। আইএসএসএন 1436-3771। ডিওআই:10.1007/s00784-020-03531-x।
- ↑ "Diabetes mellitus"। Merck Veterinary Manual, 9th edition (online version)। ২০০৫। ২০১১-০৯-২৭ তারিখে মূল থেকে আর্কাইভ করা। সংগ্রহের তারিখ ২০১১-১০-২৩।
বহিঃসংযোগ
| শ্রেণীবিন্যাস | |
|---|---|
| বহিঃস্থ তথ্যসংস্থান |
- কার্লিতে বহুমূত্ররোগ (ইংরেজি)
- Polonsky KS (অক্টোবর ২০১২)। "The past 200 years in diabetes"। The New England Journal of Medicine। 367 (14): 1332–1340। এসটুসিআইডি 9456681। ডিওআই:10.1056/NEJMra1110560। পিএমআইডি 23034021।
- "Diabetes"। MedlinePlus। U.S. National Library of Medicine।
টেমপ্লেট:Disease of the pancreas and glucose metabolism
